Лекция для врачей "Кровоснабжение головного мозга. Анатомия для стоматологов" (отрывок из книги "Атлас анатомии для стоматологов. В 2 т. Том 1: Общая анатомия. Голова" - Шунке М., Шульте Э., Шумахер У.)

Кровоснабжение головного мозга А. Виллизиев круг in situ. Б. Виллизиев круг, схема
1 — средняя мозговая артерия; 2 — передняя мозговая артерия; 3 — передняя соединительная артерия; 4 — общая сонная артерия; 5 — позвоночная артерия; 6 — внутренняя сонная артерия; 7 — базилярная артерия; 8 — задняя соединительная артерия; 9 — задняя мозговая артерия.
Головной мозг кровоснабжают 4 артерии, начинающиеся самостоятельно в основании шеи: левая и правая внутренние сонные артерии и левая и правая позвоночные артерии. Позвоночные артерии сливаются и образуют базилярную артерию, поэтому основания мозга достигают 3 артерии. Они образуют артериальный круг большого мозга (виллизиев круг).
Благодаря виллизиеву кругу мозг получает кровоснабжение в случае закупорки одной артерии или более, например, эмболом, что позволяет предотвратить ишемический инсульт.
Дополнительный материал
Скуловая и носовая кости. Анатомия для стоматологов
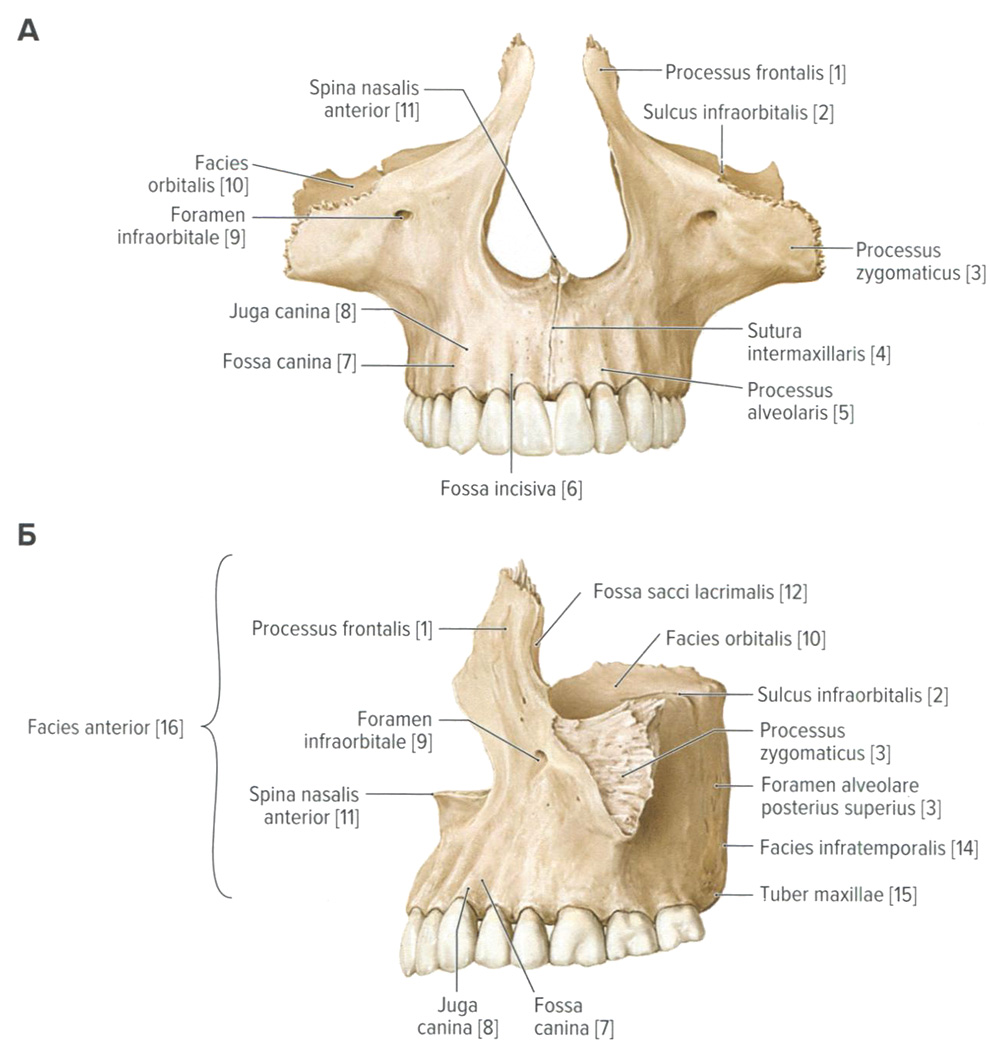
Верхняя челюсть и твердое нёбо. Анатомия для стоматологов
Нижняя челюсть и подъязычная кость. Анатомия для стоматологов
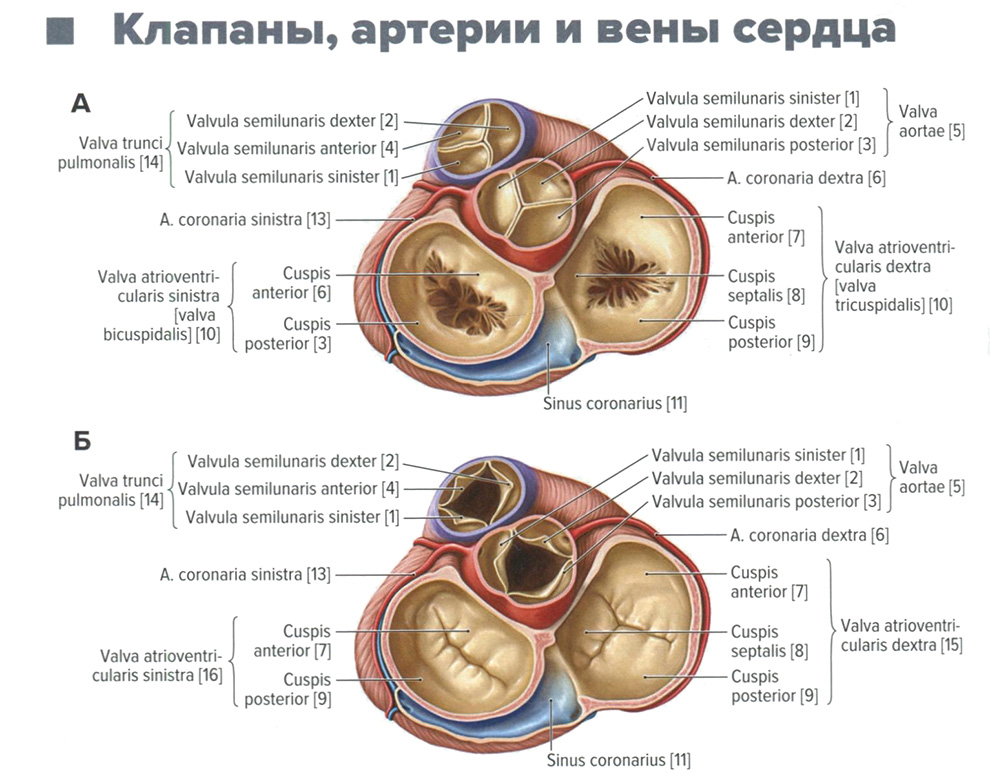
Клапаны, артерии и вены сердца. Анатомия для стоматологов
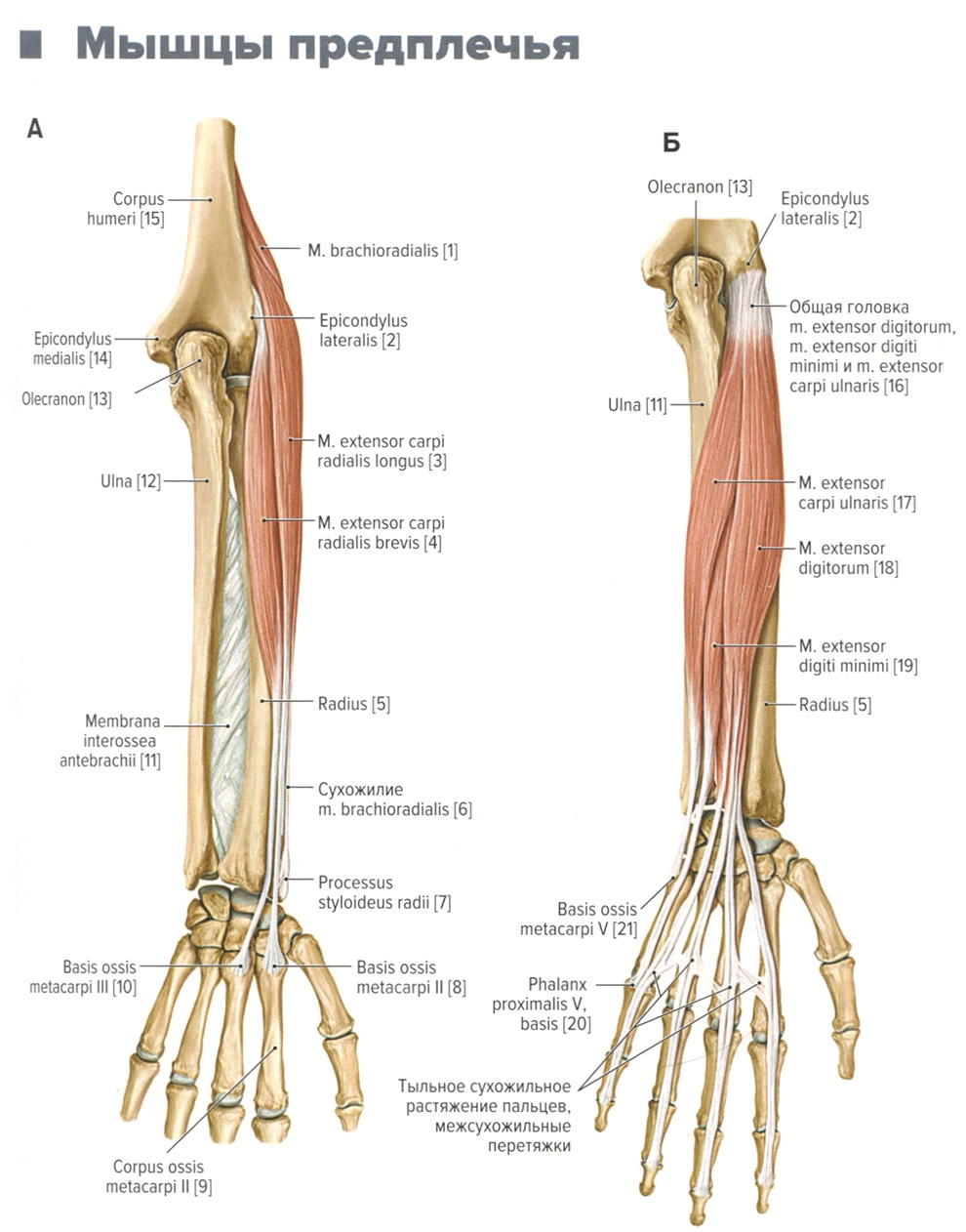
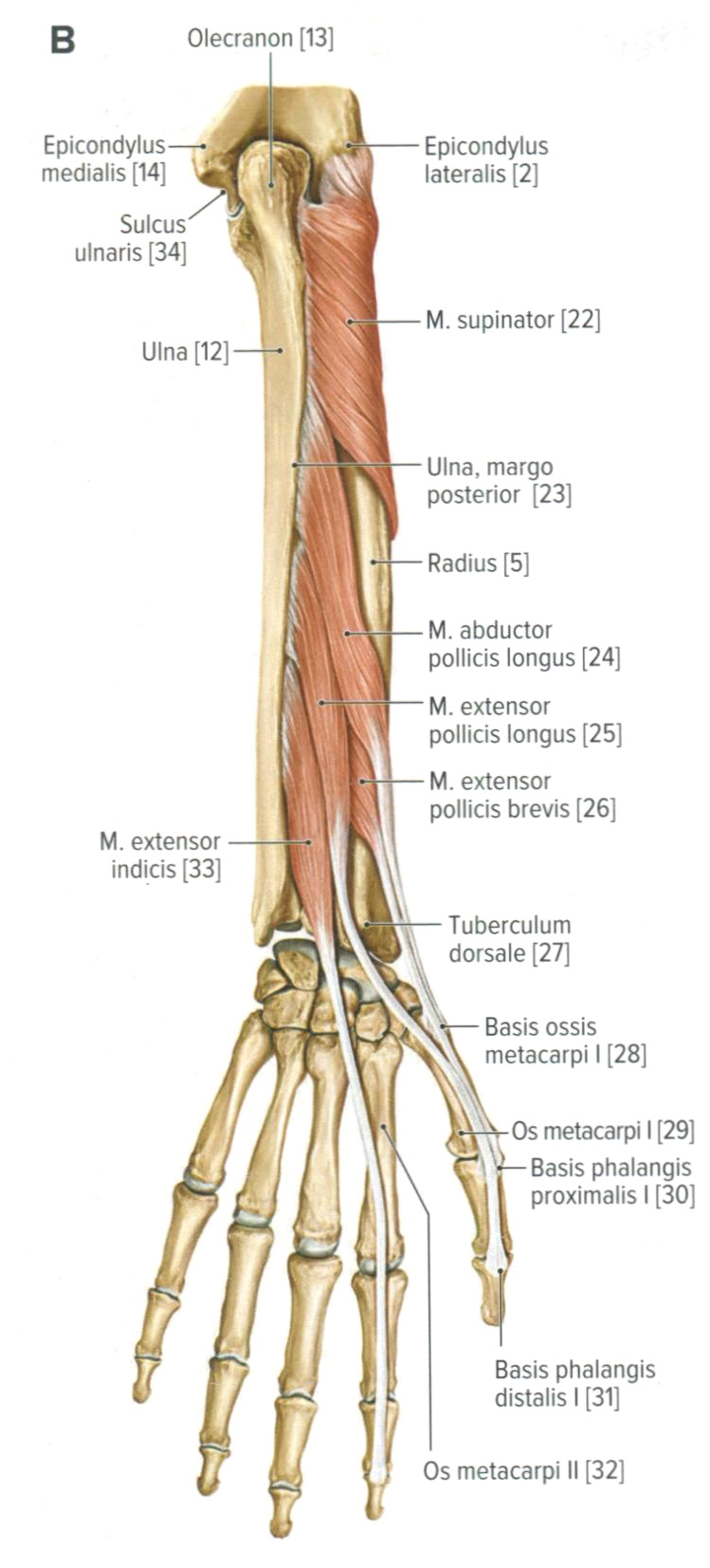
Мышцы предплечья. Анатомия для стоматологов
Кости стопы. Анатомия для стоматологов
Книга "Атлас анатомии для стоматологов. В 2 т. Том 1: Общая анатомия. Голова"
Авторы: Шунке М., Шульте Э., Шумахер У.; под ред. Бейкера Э. У.

Первый том атласа начинается разделом по общей анатомии. Представлены базовые сведения по анатомии груди, конечностей, живота и таза. Следующий раздел данного тома посвящен анатомии головы. Подробно представлены вопросы эмбриологии, строения черепа, сосудов головы и шеи, нейроанатомия. В приложении приводятся анатомические основы местной анестезии в стоматологии. Первый том содержит около 600 наглядных рисунков, выполненных в исключительно реалистичной манере. Надписи на рисунках представлены латинскими терминами с переводом на русский в подрисуночных подписях.
Для студентов медицинских вузов и врачей-стоматологов.
Содержание книги "Атлас анатомии для стоматологов. В 2 т. Том 1: Общая анатомия. Голова" - Шунке М., Шульте Э., Шумахер У.
Верхняя конечность
Ключица и лопатка
Плечевая кость и плечевой сустав
Кости предплечья, запястья и кисти
Мышцы плечевого сустава (I)
Мышцы плечевого сустава (II) и плеча
Мышцы предплечья
Мышцы запястья и кисти
Артерии и вены верхней конечности
Плечевое сплетение
I. Грудь
Скелет грудной клетки
Мышцы и сосудисто-нервные пучки грудной стенки
Молочная железа
Диафрагма
Кровоснабжение и иннервация диафрагмы
Топография и лимфатическая система грудной полости
Сосуды грудной полости
Нервы грудной полости
Топография средостения
Органы средостения
Поверхности и камеры сердца
Клапаны, артерии и вены сердца
Проводящая система и иннервация сердца
Пре- и постнатальное кровообращение
Пищевод
Плевра
Топография легких
Легочные артерии и вены
3. Живот
Поверхностная анатомия и мышцы брюшной стенки
Артерии брюшной стенки и брюшной полости
Отделы брюшной полости
Брюшная полость, брюшинная полость и брыжейки (I)
Желудок и сальниковая сумка
Печень, желчный пузырь и желчевыводящие пути
Брюшная часть аорты и чревный ствол
Верхняя и нижняя брыжеечные артерии
Вены брюшной полости
Нижняя полая и нижняя брыжеечная вены
Вегетативные сплетения и поперечные срезы брюшной полости
4. Таз
Тазовый пояс и связки таза
Органы таза
Артерии и вены таза
5. Нижняя конечность
Бедренная кость
Тазобедренный сустав: связки и капсула
Большеберцовая и малоберцовая кости
Коленный сустав: общая анатомия
Коленный сустав: связки и мениски
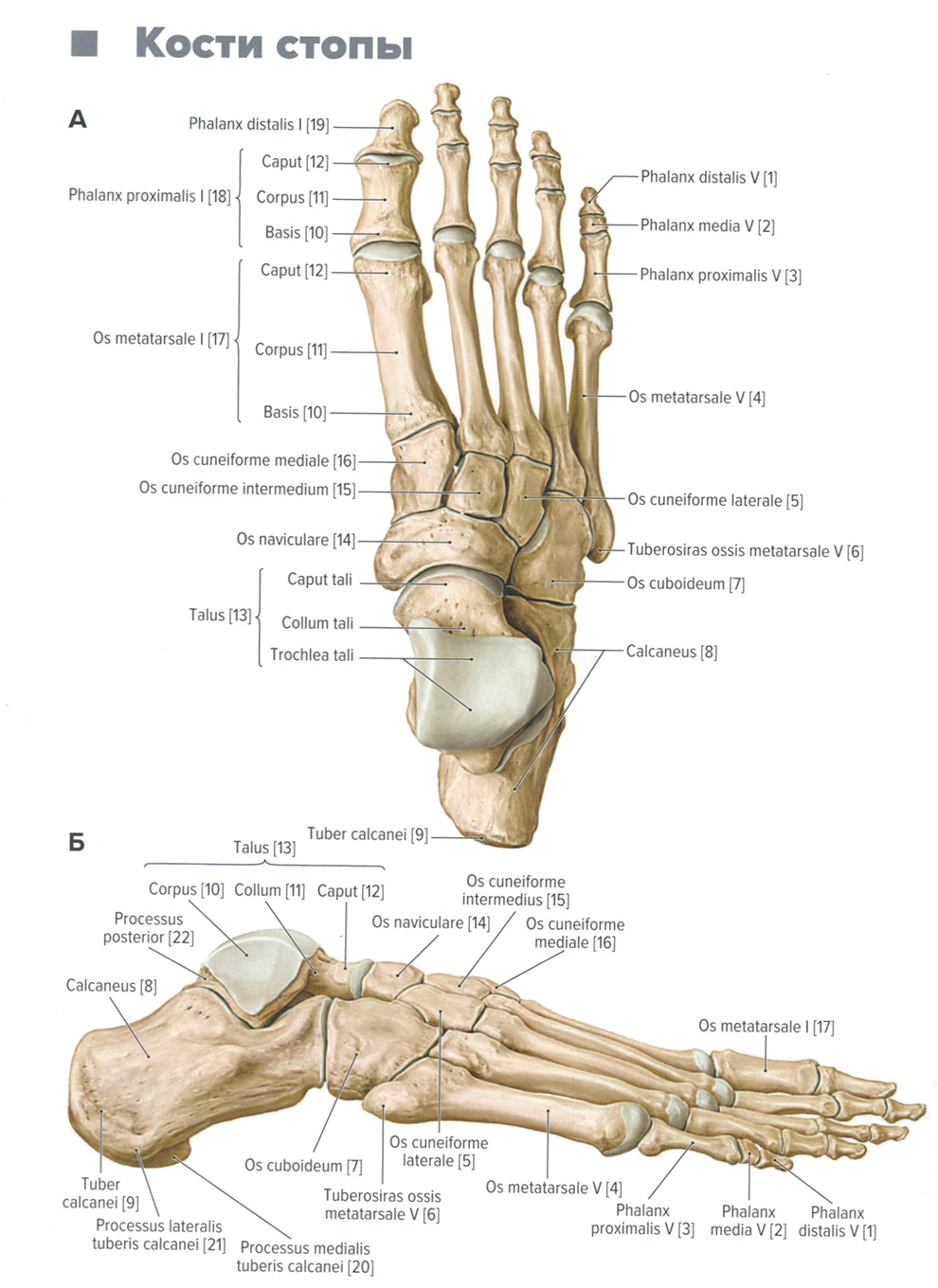
Кости стопы
Суставы стопы
Артерии нижней конечности и подошвенной поверхности стопы
Передние мышцы тазобедренного сустава, бедра и ягодичной области (I)
Задние мышцы тазобедренного сустава, бедра и ягодичной области (I)
Вены и лимфатические сосуды нижних конечностей
Эмбриология головы и шеи
Голова
Зародышевые листки и развитие эмбриона
Развитие головного и спинного мозга
Развитие и производные глоточных (жаберных) дуг
Развитие языка и щитовидной железы
Развитие лица
Развитие нёба
Череп
Развитие черепа
Череп: латеральный вид
Череп, вид спереди
Череп, вид сзади
Свод черепа (fornix)
Основание черепа: наружная поверхность
Основание черепа
Клиновидная кость (os sphenoidale)
Височная кость (os temporale)
Затылочная (os occipitale) и решетчатая (os ethmoidale) кости
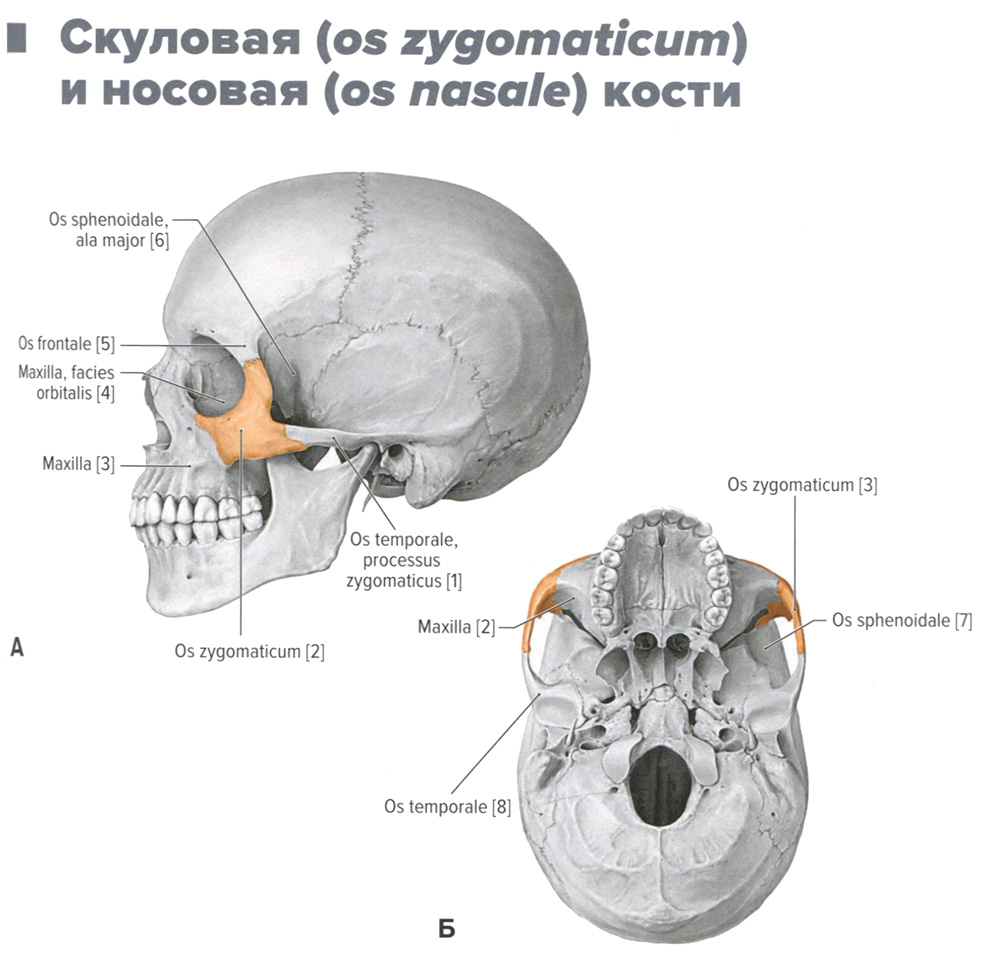
Скуловая (os zygomaticum) и носовая (os nasale) кости
Верхняя челюсть (maxilla) и твердое нёбо (palatum durum)
Нижняя челюсть (mandibula) и подъязычная кость (os hyoideum)
Нижняя челюсть: возрастные изменения и переломы
Отверстия основания черепа
Мышцы головы: места прикрепления и начала
8. Сосуды головы и шеи
Сонные и подключичные артерии
Наружная и внутренняя сонные артерии (оо. carotid externa et interna): общие сведения
Наружная сонная артерия (a. carotis externa): передние и средние
Наружная сонная артерия (a. carotis externa): задние ветви
Наружная сонная артерия (о. carotis externa): конечные ветви (I)
Наружная сонная артерия: конечные ветви (II) и анастомозы
Внутренняя сонная артерия (a. carotis interna)
Вены головы и шеи: общие сведения
Поверхностные вены головы
Глубокие вены головы
Лимфатические узлы и сосуды головы и шеи (I)
Лимфатические узлы и сосуды головы и шеи (II)
9. Нейроанатомия и иннервация головы и шеи
Строение нервной системы
Спинной мозг (medulla spinalis): общие сведения
Спинной мозг: проводящие пути и спинномозговые нервы
Строение головного мозга
з Конечный мозг (telencephalon) (I): основные сведения,
базальные ядра и новая кора (neocortex)
Конечный мозг (telecephalon) (II): аллокортекс и лимбическая система
Промежуточный мозг (diencephalon): общие сведения и развитие
Промежуточный мозг: таламус и гипоталамус
Ствол мозга (truncus encephali): строение и соседние структуры
Средний мозг и мост: поперечный срез
Продолговатый мозг (medulla oblongata): поперечные срезы
Подпаутинное пространство и желудочки головного мозга
Артерии головного мозга
Вены головного мозга: поверхностные и глубокие
Кровеносные сосуды головного мозга: цереброваскулярные болезни
Мозговые оболочки
Чувствительные пути (кроме головы)
Чувствительные пути: пути болевой чувствительности и антиноцицептивная система
Двигательные пути
Автономный отдел нервной системы (I): общие сведения
Автономная нервная система (II): связи
Черепные нервы: общие сведения
Ядра черепных нервов
I и II пары ЧН: обонятельный и зрительный нервы
III, IV и VI пары ЧН: глазодвигательный, блоковый и отводящий нервы
V пара ЧН: тройничный нерв (п. trigeminus), его ядра и ветви
Первая ветвь тройничного нерва (V,): глазной нерв (п. ophtalmicus)
Вторая ветвь тройничного нерва (V): верхнечелюстной нерв (п. maxillaris)
Третья ветвь тройничного нерва (V): нижнечелюстной нерв (п. mandibularis)
VII пара ЧН: лицевой нерв (п. facialis), его ядра и ветви
Лицевой VII нерв: ветви и узлы
VIII пара ЧН: преддверно-улитковый нерв (п. vestibulocochlearis)
IX пара ЧН: языкоглоточный нерв (n. glossopharyngeus)
X пара ЧН: блуждающий нерв (п. vagus)
XI и XII пары ЧН: добавочный (п. accessorius) и подъязычный (п. hypoglossus) нервы IX
Приложение
Анатомические основы местной анестезии в стоматологии
Общие принципы местной анестезии
Верхнечелюстная анестезия
Нижнечелюстная анестезия