Лекция для врачей "Антиангинальные средства". Лекцию для врачей проводит к.м.н., доцент кафедры фармакологии ЯГМУ Смирнов Николай Алексеевич
Все лекции для врачей удобным списком
Антиангинальные средства. Фармакология. Лекция для врачей
Все лекции для врачей удобным списком
МоСа тест
Монреальский тест когнитивной оценки (MoCA) - тест, используемый для выявления умеренного снижения когнитивных способностей и ранних признаков деменции. Он может помочь выявить людей, подверженных риску болезни Альцгеймера, и выявить такие состояния, как болезнь Паркинсона, опухоли головного мозга, злоупотребление психоактивными веществами и травмы головы.
Цель теста MoCA
Тест MoCA - простой инструмент, который позволяет быстро определить, есть ли какие-либо нарушения в когнитивных функциях человека, включая его способность понимать, рассуждать и запоминать.
Тест используется для взрослых от 55 до 85 лет с ранними признаками деменции (прогрессирующая потеря интеллектуальных функций, особенно памяти и абстрактного мышления)
Время для проведения МоСА составляет примерно 10 минут. Максимально возможное количество баллов - 30; 26 баллов и более считается нормальным.
Скачать MoCA тест в PDF формате
Инструкция по применению МоСА теста и оценке
1. Создание альтернирующего пути:
Применение: Исследователь инструктирует испытуемого: «Пожалуйста, нарисуйте линию, идущую от цифры к букве в возрастающем порядке. Начните здесь [указать на (1)] и нарисуйте линию от 1, затем к А, затем к 2 и так далее. Закончите здесь [точка(Д)]».
Оценка: Присваивается один балл, если испытуемый успешно нарисует линию следующим образом: 1-А-2-Б-3-В-4-Г-5-Д, без пересечения линий. Любая ошибка, которая немедленно не исправлена самим испытуемым, приносит 0 баллов.
2. Зрительно-конструктивные навыки (Куб):
Применение: Исследователь дает следующие инструкции, указывая на куб: «Скопируйте этот рисунок так точно, как можете, на свободном месте под рисунком».
Оценка: Один балл присваивается при точно выполненном рисунке:
- Рисунок должен быть трехмерным;
- Все линии нарисованы;
- Нет лишних линий;
-Линии относительно параллельны и их длина одинакова (прямоугольная призма допускается).
Балл не дается, если любой из вышеперечисленных критериев не соблюдается.
3. Зрительно-конструктивные навыки (Часы):
Применение: Укажите на правую треть свободного пространства на бланке и дайте следующие инструкции: «Нарисуйте часы. Расставьте все цифры и укажите время 10 минут 12-го».
Оценка: Один балл присваивается для каждого из трех следующих пунктов:
- Контур (1 балл): Циферблат должен быть круглым, допускается лишь незначительное искривление (т.е. легкое несовершенство при замыкании круга);
- Цифры (1 балл): все цифры на часах должны быть представлены, без дополнительных чисел; цифры должны стоять в правильном порядке и быть размещены в соответствующих квадрантах на циферблате; римские цифры допускаются; цифры могут быть расположены вне контура циферблата;
- Стрелки (1 балл): должно быть две стрелки, совместно показывающие правильное время; часовая стрелка должна быть очевидно короче, чем минутная стрелка; стрелки должны быть расположены в центре циферблата, с их соединением близко к центру.
Балл не присваивается для данного пункта, если любой из вышеперечисленных критериев не соблюдается.
Балл не дается, если любой из вышеперечисленных критериев не соблюдается.
4. Называние:
Применение: Начиная слева, указать на каждую фигуру и сказать: «Назовите это животное». Оценка: один балл присваивается для каждого из следующих ответов: (1) верблюд или одногорбый верблюд, (2) лев, (3) носорог.
5. Память:
Применение: Исследователь читает список из 5 слов с частотой одно слово в секунду, следует дать следующие инструкции: «Это тест на память. Я буду вам читать список слов, которые вы должны будете запомнить. Слушайте внимательно. Когда я закончу, назовите мне все слова, которые Вы запомнили. Не важно, в каком порядке вы их назовете». Делайте отметку в отведенном месте для каждого слова, когда испытуемый его называет при первой попытке. Когда испытуемый укажет, что он закончил (назвал все слова), или не может вспомнить больше слов, прочтите список во второй раз со следующими инструкциями: «Я прочту те же самые слова во второй раз. Попытайтесь запомнить и повторить столько слов, сколько сможете, включая те слова, которые вы повторили в первый раз». Поставьте отметку в отведенном месте для каждого слова, которое испытуемый повторит при второй попытке. В конце второй попытки проинформируйте испытуемого, что его(ее) попросят повторить данные слова: «Я попрошу вас повторить эти слова снова в конце теста».
Оценка: баллов не дается ни для первой, ни для второй попыток.
6. Внимание:
Прямой цифровой ряд:
Применение: Дайте следующие инструкции: «Я назову несколько чисел, и когда я закончу, повторите их в точности, как я их назвал». Прочтите пять чисел последовательно с частотой одно число в секунду.
Обратный цифровой ряд:
Применение: Дайте следующие инструкции: «Я назову несколько чисел, но когда я закончу, вам будет необходимо повторить их в обратном порядке». Прочтите последовательность из трех чисел с частотой одно число в секунду.
Оценка: Присвоить один балл за каждую точно повторенную последовательность (N.B.: точный ответ для обратного счета 2-4-7).
Бдительность:
Применение: Исследователь читает список букв с частотой одна буква в секунду, после следующих инструкций: «Я прочту вам ряд букв. Каждый раз, когда я назову букву А, хлопните рукой один раз. Если я называю другую букву, рукой хлопать не нужно».
Оценка: Один балл присваивается, если нет ни одной ошибки, либо есть лишь одна ошибка (ошибкой считается, если пациент хлопает рукой при назывании другой буквы или не хлопает при назывании буквы А).
Серийное вычитание по 7:
Применение: Исследователь дает следующие инструкции: «Теперь я попрошу вас из 100 вычесть 7, а затем продолжать вычитание по 7 из вашего ответа, пока я не скажу стоп». При необходимости, повторите инструкцию.
Оценка: Данный пункт оценивается в 3 балла. Присваивается 0 баллов при отсутствии правильного счета, 1 балл за один правильный ответ, 2 балла за два-три правильных ответа балла, и 3 балла, если испытуемый дает четыре или пять правильных ответов. Считайте каждое правильное вычитание по 7, начиная со 100. Каждое вычитание оценивается независимо; так, если участник дает неправильный ответ, но затем продолжает точно вычитать по 7 из него, дайте балл за каждое точное вычитание. Например, участник может отвечать «92-85-78-71-64», где «92» является неверным, но все последующие значения вычитаются правильно. Это одна ошибка, и в данном пункте присваивается 3 балла назывании буквы А).
7. Повторение фразы:
Применение: Исследователь дает следующие инструкции: «Я прочту вам предложение. Повторите его, в точности как я скажу (пауза): Я знаю только одно, что Иван - это тот, кто может сегодня помочь». Вслед за ответом скажите: «Теперь я прочту Вам другое предложение. Повторите его, в точности как я скажу (пауза): Кошка всегда пряталась под диваном, когда собаки были в комнате».
Оценка: Присвойте 1 балл за каждое правильно повторенное предложение. Повторение должно быть точным. Внимательно слушайте в поиске ошибок вследствие пропусков слов (например, пропуск «лишь», «всегда») и замены/добавления (например, «Иван один, кто помог сегодня»; замещение «прячется» вместо «пряталась», употребление множественного числа и т.д.).
8. Беглость речи:
Применение: Исследователь дает следующие инструкции: «Назовите мне как можно больше слов, начинающихся на определенную букву алфавита, которую я вам сейчас скажу. Вы можете называть любой вид слова, за исключением имен собственных (таких как Петр или Москва), чисел или слов, которые начинаются с одинакового звука, но имеют различные суффиксы, например любовь, любовник, любить. Я остановлю вас через одну минуту. Вы готовы? (Пауза) Теперь назовите мне столько слов, сколько сможете придумать, начинающихся на букву Л. (Время 60 сек). Стоп».
Оценка: Присваивается один балл, если испытуемый назовет 11 слов или более за 60 сек. Запишите ответы внизу или сбоку страницы.
9. Абстракция:
Применение: Исследователь просит испытуемого объяснить, что общего имеется у каждой пары слов, начиная с примера: «Скажите, что общего имеется между апельсином и бананом». Если пациент отвечает конкретным образом, скажите еще лишь один раз: «Назовите, чем еще они похожи». Если испытуемый не дает правильный ответ (фрукт), скажите, «Да, а еще они оба - фрукты». Не давайте никаких других инструкций или пояснений. После пробной попытки, скажите: «А теперь скажите, что общего между поездом и велосипедом». После ответа, дайте второе задание, спросив: «Теперь скажите, что общего между линейкой и часами». Не давайте никаких других инструкций или подсказок.
Оценка: Учитываются только две последние пары слов. Дается 1 балл за каждый правильный ответ. Правильными считаются следующие ответы: Поезд-велосипед = средства передвижения, средства для путешествия, на обоих можно ездить;
Линейка-часы = измерительные инструменты, используются для измерения.
Следующие ответы не считаются правильными: Поезд-велосипед = у них есть колеса; Линейка-часы = на них есть числа.
10. Отсроченное воспроизведение:
Применение: Исследователь дает следующие инструкции: «Я Вам ранее читал ряд слов и просил Вас их запомнить. Назовите мне столько слов, сколько можете вспомнить». Делайте пометку за каждое правильно названное без подсказки слово в специально отведенном месте.
Оценка: Присваивается 1 балл за каждое названное слово без каких-либо подсказок.
По желанию: После отсроченной попытки вспомнить слова без подсказки, дайте испытуемому подсказку, в виде семантического категориального ключа для каждого неназванного слова.
Сделайте отметку в специально отведенном месте, если испытуемый вспомнил слово с помощью категориальной подсказки или подсказки множественного выбора. Подскажите таким образом все слова, которые испытуемый не назвал. Если испытуемый не назвал слово после категориальной подсказки, следует дать ему/ей подсказку в форме множественного выбора, используя следующие инструкции: «Какое из слов, по вашему мнению, было названо НОС, ЛИЦО или РУКА?»
Используйте следующие категориальные подсказки и/или подсказки множественного выбора для каждого слова:
ЛИЦО категориальная подсказка: часть тела множественный выбор: нос, лицо, рука
БАРХАТ категориальная подсказка: тип ткани множественный выбор: джинс, хлопок,бархат
ЦЕРКОВЬ категориальная подсказка: тип здания множественный выбор: церковь, школа, больница
ФИАЛКА категориальная подсказка: тип цветка множественный выбор: роза, тюльпан, фиалка
КРАСНЫЙ категориальная подсказка: цвет множественный выбор: красный, синий, зеленый
Оценка: За воспроизведение слов с подсказкой баллы не даются. Подсказки используются лишь для информационных клинических целей и могут дать интерпретатору теста дополнительную информацию о типе нарушения памяти. При нарушении памяти вследствие нарушения извлечения, выполнение улучшается при помощи подсказки. При нарушениях памяти вследствие нарушения кодирования, выполнение теста после подсказки не улучшается.
11. Ориентация:
Применение: Исследователь дает следующие инструкции: «Назовите мне сегодняшнюю дату». Если испытуемый не дает полный ответ, то дайте соответствующую подсказку: «Назовите (год, месяц, точную дату и день недели)». Затем скажите: «А теперь, назовите мне данное место, и город, в котором оно находится».
Оценка: Присваивается один балл за каждый правильно названный пункт. Испытуемый должен назвать точную дату и точное место (название больницы, клиники, поликлиники). Не присваивается балл, если пациент делает ошибку в дне недели или дате.
Общий балл:
Суммируются все баллы в правой колонке. Добавить один балл, если у пациента 12 лет образования или менее, до возможного максимума 30 баллов.
Окончательный общий балл 26 и более считается нормальным.
Все лекции для врачей удобным списком
Пациент с хронической ишемией головного мозга на амбулаторном приеме. Лекция для врачей
Лекция для врачей "Пациент с хронической ишемией головного мозга на амбулаторном приеме". Лекцию для врачей проводит доктор медицинских наук, врач-невролог, профессор кафедры нервных болезней лечебного факультета Первого МГМУ им. И.М. Сеченова В. В. Захаров
На лекции рассмотрены следующие вопросы:
- Диагноз:
- 1.67.8: другие уточненные, в том числе ишемия мозга (хроническая)
- Патогенетические механизмы?
- Клиника?
- Критерии диагноза?
- 1.67.8: другие уточненные, в том числе ишемия мозга (хроническая)
- «Практический алгоритм» диагностики хронической ишемии мозга (ХИМ)

- Пациент Р., 68 лет. Жалобы
- 1. Неприятные ощущения в голове в виде чувства затуманенное, «пустоты» и тяжести в голове. Указанные ощущения наблюдаются большую часть времени, усиливаются при умственной работе, эмоциональных переживаниях, смене погоды, сопровождаются ощущением общей слабости
- 2. Повышенная забывчивость, трудности сосредоточения, утомляемость при умственной работе, трудности подбора нужного слова в разговоре
- 3. На несистемное головокружение в виде ощущения неустойчивости при ходьбе («ведёт», «штормит», «шатает»). Указанные ощущения отмечаются только в вертикальном положении и при ходьбе, не сопровождаются тошнотой или рвотой. В последний месяц было два падения при ходьбе, при смене направления движения, которые пациент связывает с головокружением («мотнуло»). Падения не сопровождались потерей сознания или серьёзной травмой
- Пациент Р., 68 лет. Анамнез заболевания

- Компьютерная томография (спустя 10-12 часов)
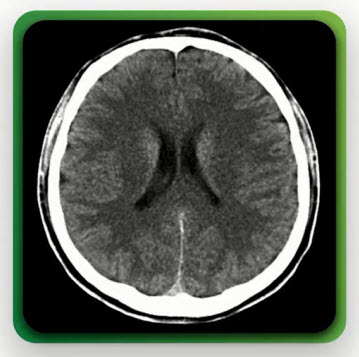
- Как расценить острый эпизод?
- Инсульт?
- Церебральный гипертонический криз?
- Психогенные нарушения?

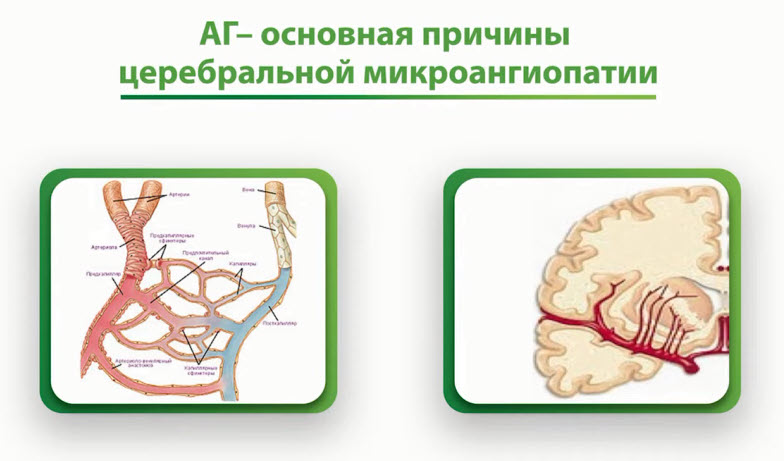
- АГ- основная причины церебральной микроангиопатии
- Лакунарный инфаркт - церебральный маркер артериальной гипертензии
- Лакуна - киста менее 10-15 мм в диаметре
- «Излюбленная» локализация лакунарных инфарктов - подкорковые базальные ганглии, мост и мозжечок
- На каждый инсульт приходится 4-5 «немых» инфарктов (Камчатнов П. Р. и соавт.)
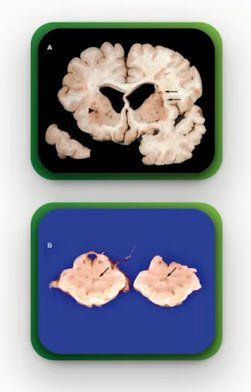
- Нейроваскулярные лакунарные синдромы
- Лакунарные синдромы [Fisher С., 1982]:
- "чисто двигательный инсульт"
- "чисто чувствительный инсульт"
- "сенсомоторный инсульт"
- "атаксический гемипарез"
- "синдром дизартрии и неловкой руки"
- Инсульт, проявляющийся этими синдромами, стали называть лакунарным инсультом
- Лакунарные синдромы [Fisher С., 1982]:
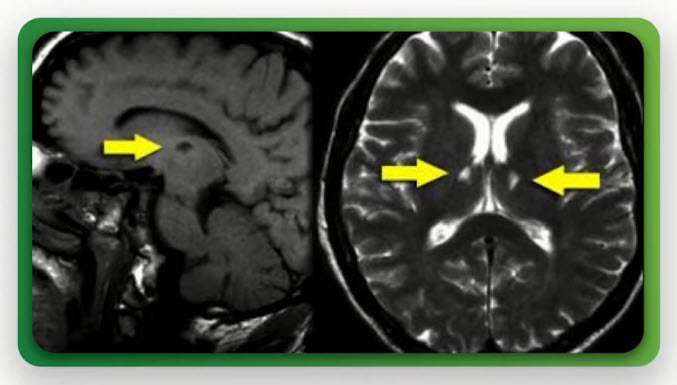
- Лакунарные инфаркты: MPT (Т1 и Т2 - режимы)
- Пациент Р., 68 лет. Анамнез жизни
- Раннее развитие - без особенностей
- Пациент по профессии биолог, имеет кандидатскую степень. В настоящее время работает доцентом кафедры в ВУЗе
- Вредные привычки: курит с 20 лет, в настоящее время по 4-5 сигарет в день. Алкоголем не злоупотребляет
- Семейный анамнез: отец умер от несчастного случая, мать - от онкологического заболевания
- Неврологический осмотр пациента
- МоСа тест - 24 баллов (норма 26)
- Оживлены рефлексы орального автоматизма
- Парезов нет, сухожильные рефлексы живые, S=D
- Чувствительность интактна
- Координаторные пробы выполняет удовлетворительно
- В позе Ромберга устойчив, походка без особенностей
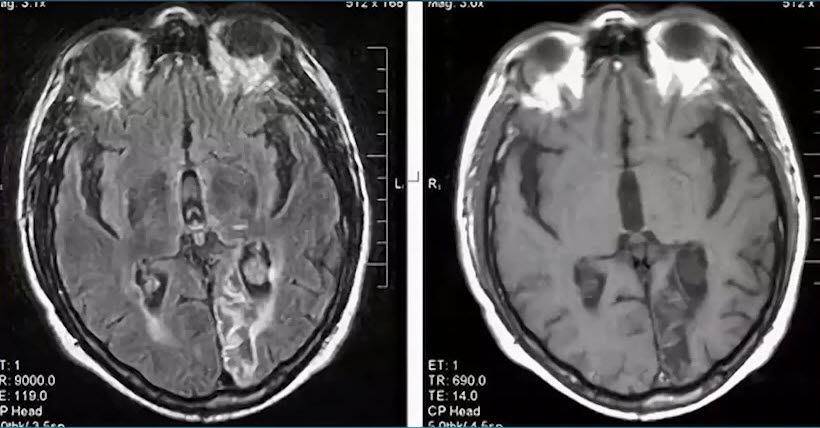
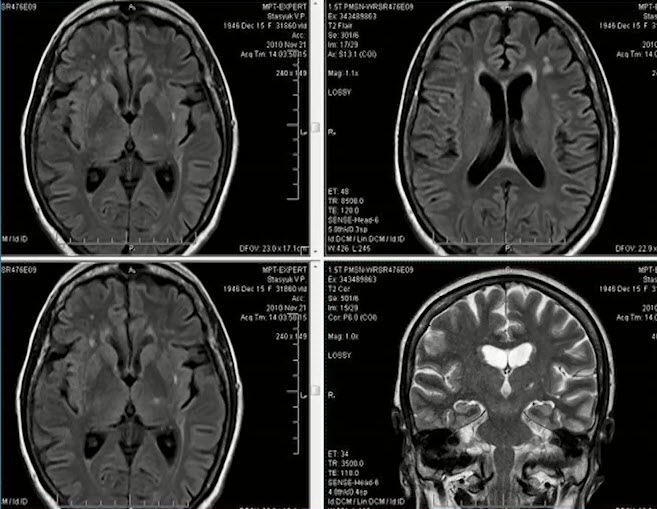
- Пациент Р., 68 лет. МРТ головы
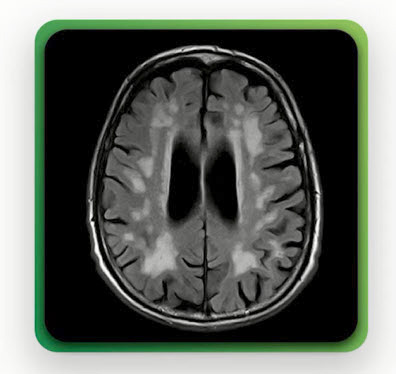
- Ведущий неврологический синдром?
- Лёгкие (умеренные) нейрокогнитивные нарушения
- МоСа тест
- Монреальская шкала оценки когнитивных функций (МоСА) разработана для быстрого выявления мягких когнитивных нарушений. Она оценивает различные когнитивные функции. Это внимание и концентрация, исполнительные функции, память, речь, оптико-пространственная деятельность, концептуальное мышление, счет и ориентированность. Обследование пациента при помощи МоСА теста занимает примерно 10 минут. Максимальное количество баллов – 30; норма – 26 и больше. Исследование позволяет выявить возрастные нарушения памяти и мышления на ранней стадии и принять меры по коррекции расстройств.

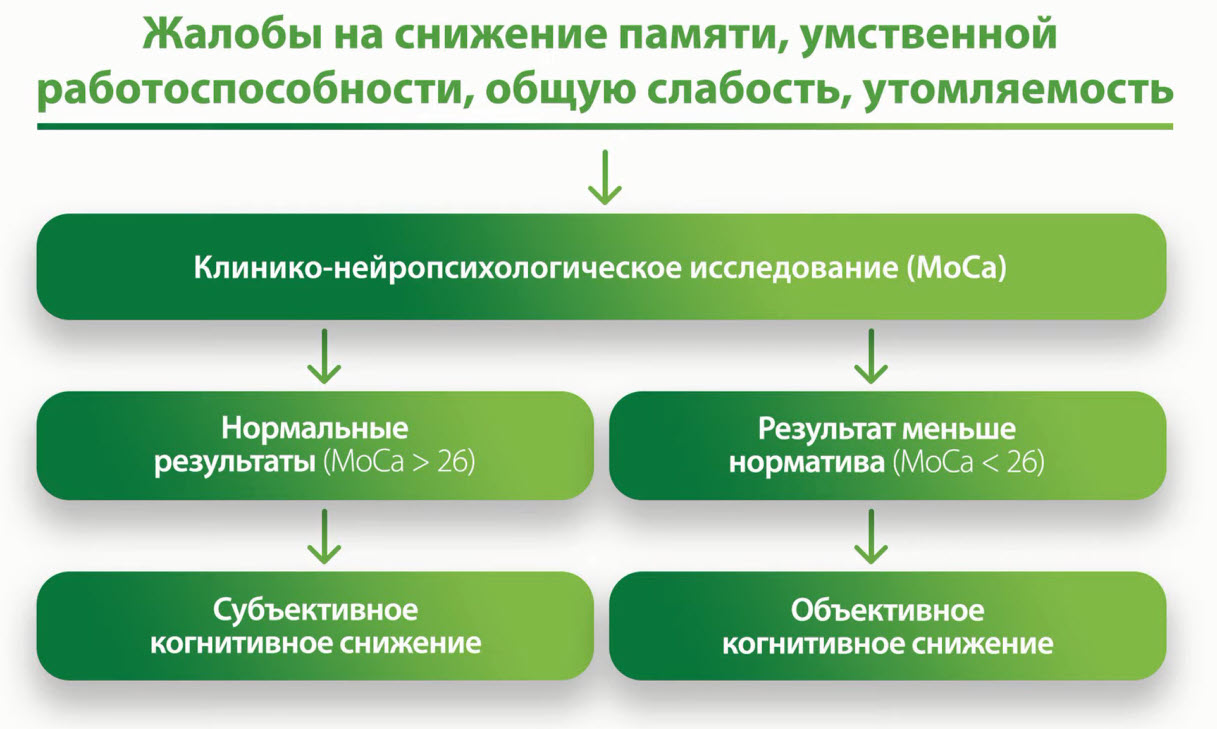
- Жалобы на снижение памяти, умственной работоспособности, общую слабость, утомляемость
- Объективное когнитивное снижение
- Стадии хронические нарушения мозгового кровообращения (ХНМК)
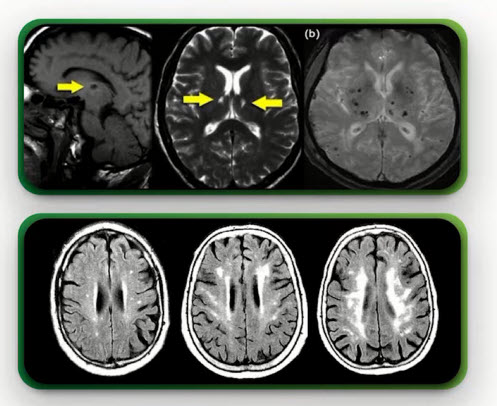
- Нейрорадиологическая картина при церебральной микроангиопатии
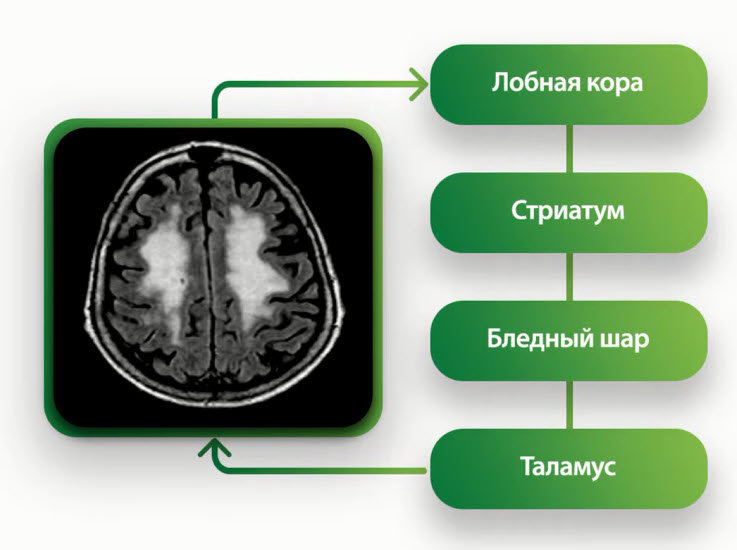
- Лобная дисфункция — патофизиологическая основа клинических проявлений хронической ишемии мозга (ХИМ)
- Поражение белого вещества в результате лейкоареоза разобщает лобную кору и подкорковые базальные ганглии
- Подкорковые базальные ганглии страдают также вследствие немых инфарктов
- Результатом нарушения взаимодействия с подкорковыми структурами становится дисфункция передних отделов мозга
- Лобная дисфункция
- Подкорковые когнитивные нарушения (брадифрения, флюктуации и др.)
- Эмоционально-поведенческие нарушения (депрессия, лабильность аффекта, апатия)
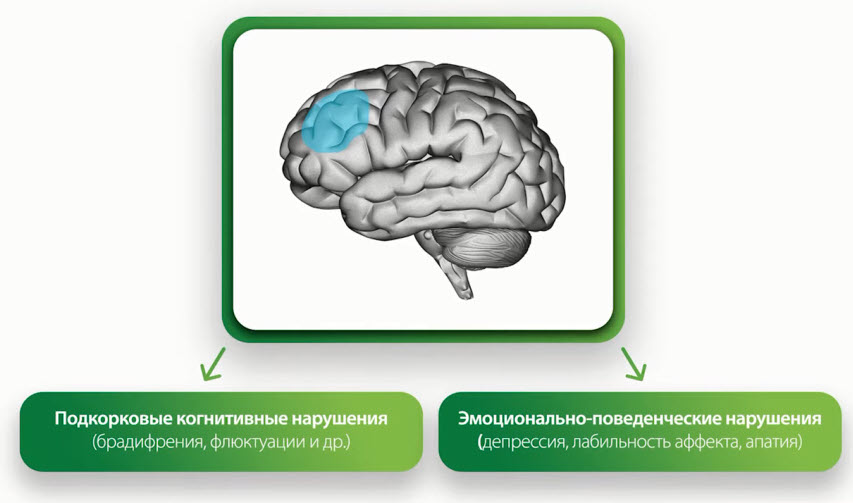
- Клинические характеристики подкорковых сосудистых КН
- Снижение темпа познавательной деятельности (брадифрения)
- Колебания уровня концентрации внимания (флюктуации)
- Нарушение управляющих функций головного мозга
- Снижение интеллектуальной гибкости (инертность, персеверации)
- Снижение когнитивного контроля (импульсивность, снижение критики)
- Нарушения памяти по типу недостаточности воспроизведения
- Конструктивная диспраксия
- Причина падений?
- Исследования LADIS: LeukoAreosis and Disability
- 639 пациентов, в возрасте от 65 до 84 лет, средний возраст 75+5 лет
- 55% женщин
- ЛА по данным нейровизуализации
- 11 европейских центров

- LADIS: LeukoAreosis and Disability
- ЛА повышает риск:
- Когнитивных расстройств
- Депрессии
- Падений
- Смерти
- Инвалидности
- ЛА повышает риск:

- Церебральная система постуральной устойчивости
- Лобная дисбазия
- Короткий шаг
- Широкая база
- Застывшая прямая поза («как будто палку проглотил) или отклонение туловища назад (симптом Хеннера)
- Переступания при начале ходьбе и поворотах
- Прилипания к полу
- Походка «лыжника»
- Нарушения постуральных рефлексов: про-, латеро- и ретропульсии
- Клинический диагноз?
- Хроническая ишемия головного мозга
- Критерии диагноза хронической ишемии головного мозга:
- Сосудистое заболевание
- Когнитивные нарушения (МоСа < 26)
- Подкорковый характер КН (нет закона Рибо)
- Церебральная микроангиопатия по данным МРТ
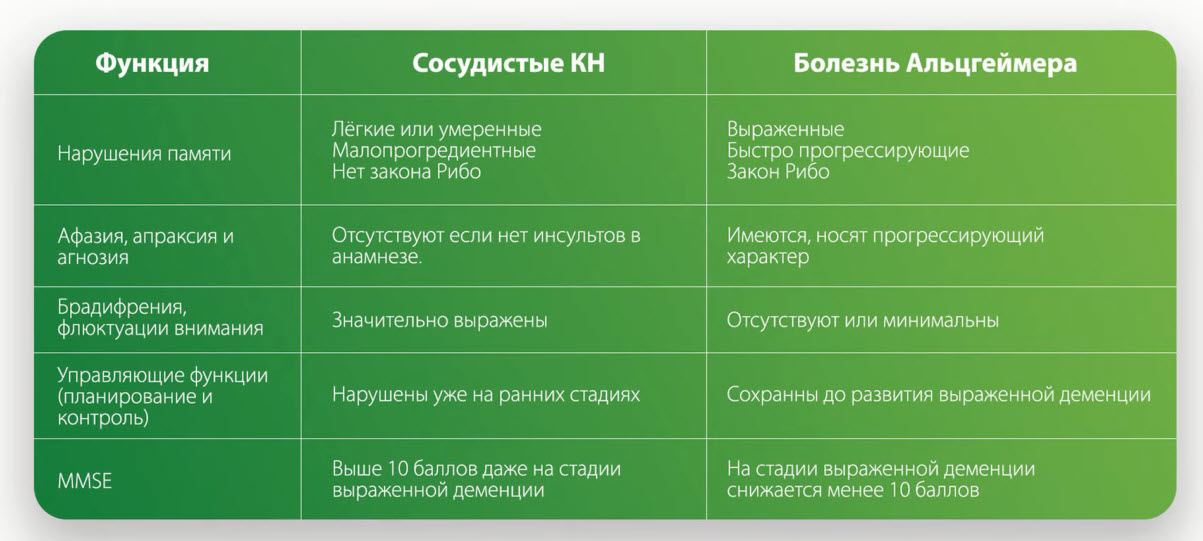
- Дифференциальный диагноз сосудистых КН и болезни Альцгеймера
- Базисная терапия ХИМ
- Антигипертензивная терапия: постепенная (в течение 4-6 недель) нормализация АД (целевые показатели - менее 140/90 мм рт ст). Предпочтительнее препараты с длительным периодом полувыведения
- Дезагреганты назначаются при ишемическом инсульте в анамнезе или при сопутствующей ишемической болезни сердца
- Антикоагулянты назначаются при наличии фибрилляции предсердий с высоким риском тромбэмболии в головной мозга. Предпочтительны новые оральные прямые антикоагулянты (ривароксабан, апиксабан, дабигатран и др.)
- Статины назначаются при гиперлипидемии, а у пациентов с инсультом в анамнезе, при атеросклеротическом стенозе магистральных артерий головы, сахарным диабетом - вне зависимости от уровня холестерина
- Отказ от курения и злоупотребления алкоголем, физическая активность, рациональное питание
- Пациент Р., 68 лет. Лечение
- Лизиноприл 20 мг + амлодипин 10 мг
- АСК 75 мг + гидроокись магния
- Розувастатин 20 мг/сут
- Какую патогенетическую терапию можно рекомендовать?
- Задачи патогенетической терапии

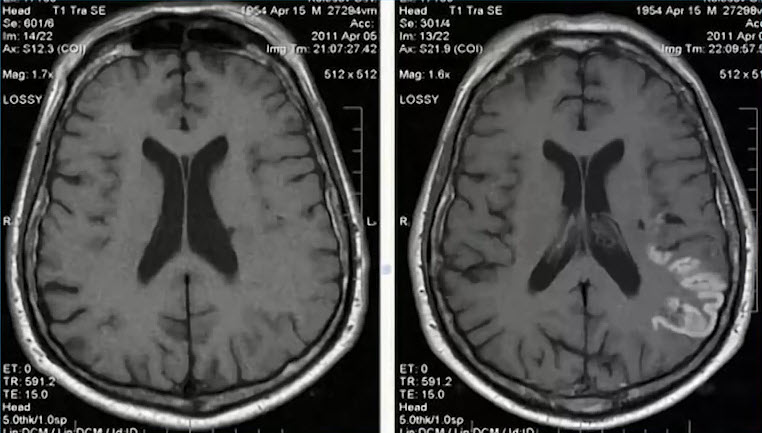
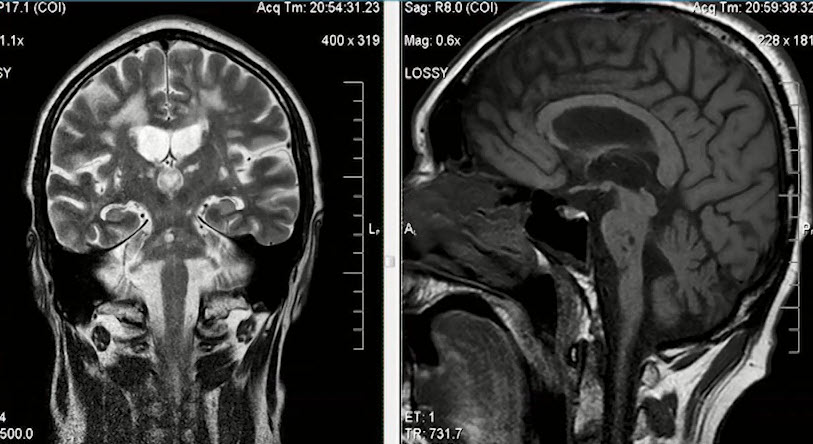
- Пациент Р., 68 лет. МРТ головы
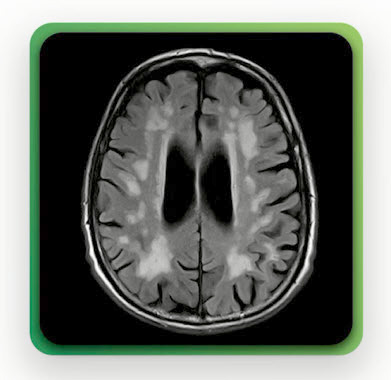
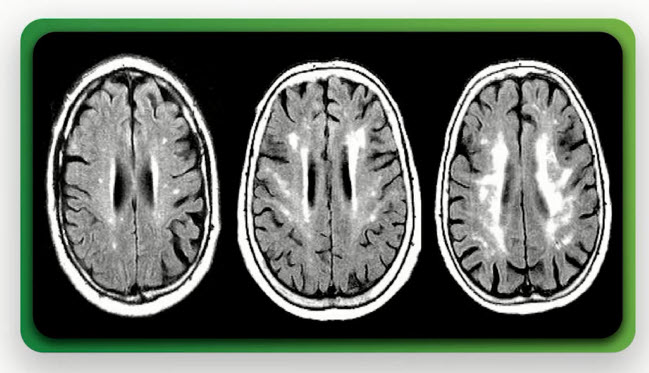
- Прогрессирующая сосудистая лейкоэнцефалопатия - нейрорадиологический эквивалент ХИМ
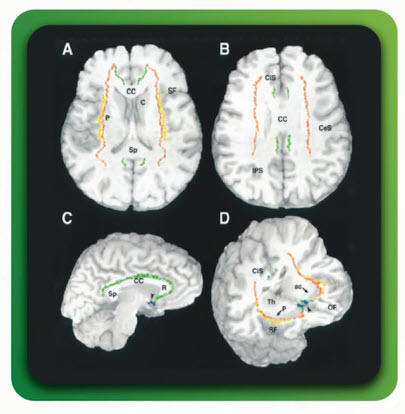
- Церебральные ацетилхолинергические пути
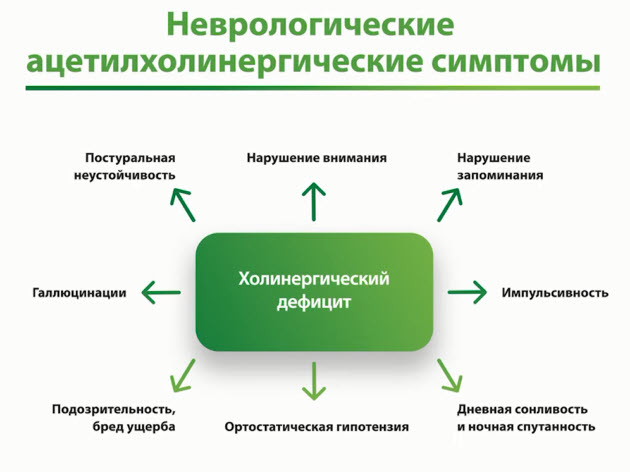
- Неврологические ацетилхолинергические симптомы
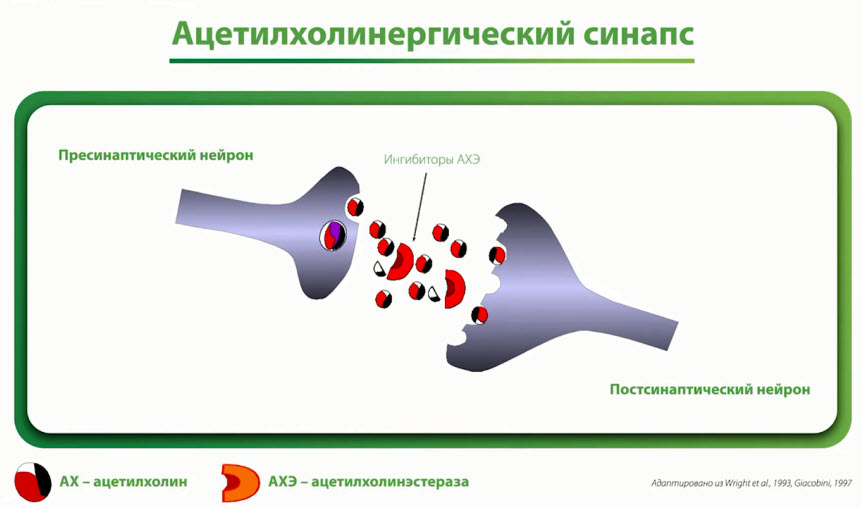
- Ацетилхолинергический синапс
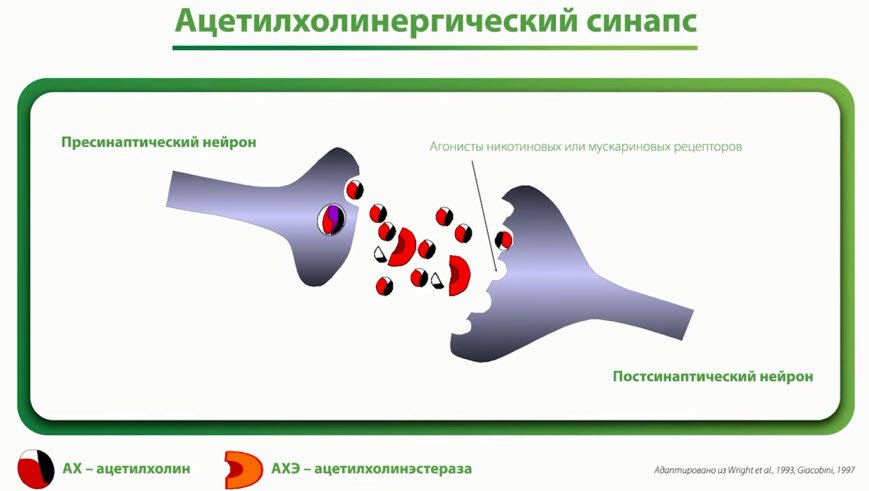
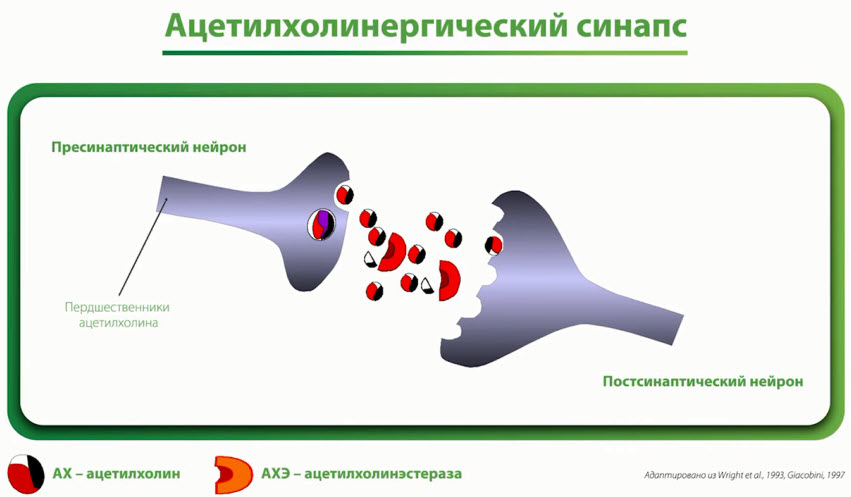
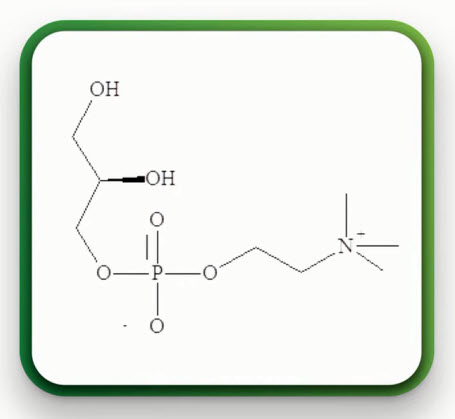
- Глиатилин (МНН-холина альфосцерат) метаболит фосфолипидов со следующей структурной формулой:
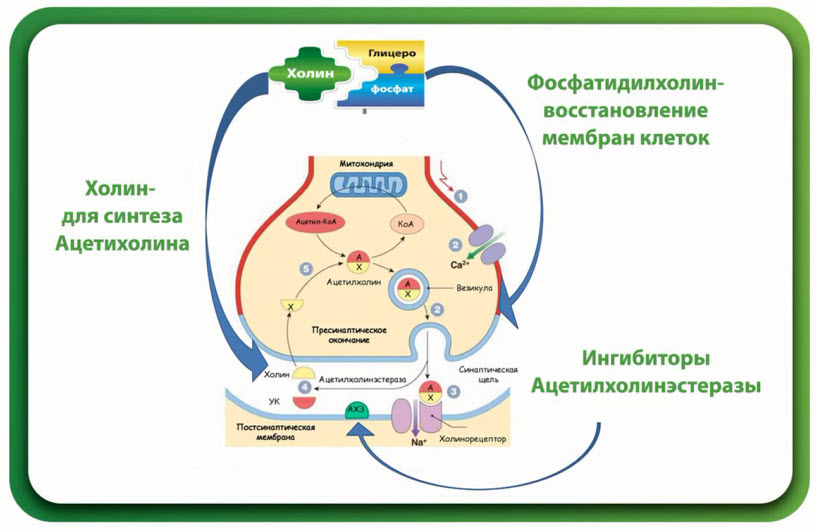
- Прекурсор холина
- Свободно пересекает гематоэнцефалический барьер, благодаря своей электрической нейтральности (фосфатная форма)
- Увеличивает синтез ацетилхолина в головном мозге
- Приводит к высвобождению ацетилхолина из терминалей
- Способствует стабилизации мембран
- Глиатилин обеспечивает клетки ацетилхолином и восстанавливает клеточные мембраны
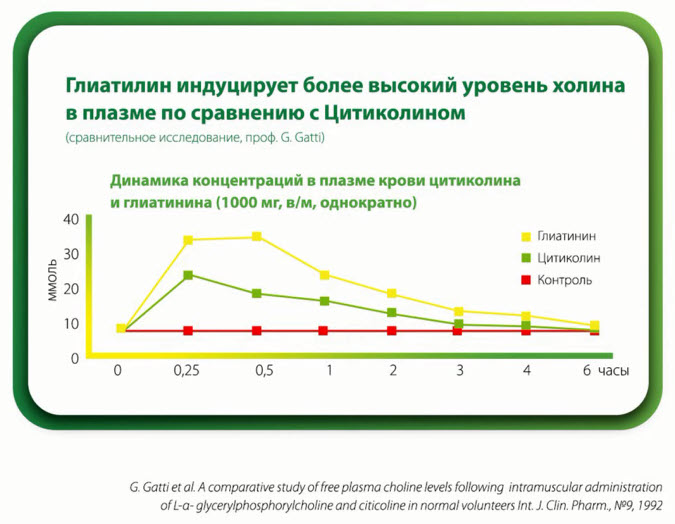
- Фармакокинетическое исследование, проф. G. Gatti, университет г. Павия
- Здоровые добровольцы
- Однократное внутримышечное введение 1000 мг Глиатилина или Цитиколина
- Измерение концентраций холина в плазме через равные промежутки времени Концентрация холина в группе
- Глиатилина нарастала быстрее и была значительно выше
- Проф. А. Мoratorio et al. Нейротропный подход к лечению мультиинфарктной деменции с использованием холина альфосцерата, 1992г.
- Многоцентровое открытое рандомизированное контролируемое клиническое исследование
- «Сравнительная оценка эффективности и переносимости Холина альфосцерата и Цитиколина
- 112 пациентов с диагнозом Мультиинфарктная деменция лёгкой или средней степени тяжести
- 1000 мг/сутки в/м- 90 дней, далее 90 дней наблюдения без терапии
- Проф. A. Muratorio, Сравнительное исследование Глиатилина и Цитиколина

- Исследование GLIA. Характеристика пациентов

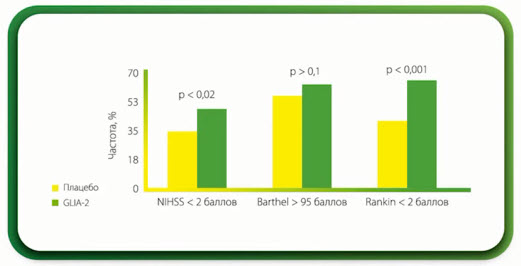
- Неврологический дефицит и способность к самообслуживанию на 90 сутки после дебюта инсульта
- Применение Глиатилина для лечения пациентов с ишемическим инсультом способствует уменьшению неврологического дефицита и увеличению способности пациентов к самообслуживанию
- Защита мозга от ишемии
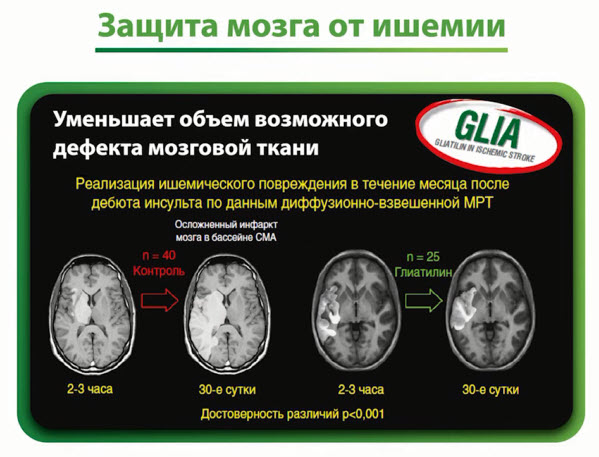
- Мультицентровое исследование проводимое в неврологических центрах Италии

- Оценка высших психических функций
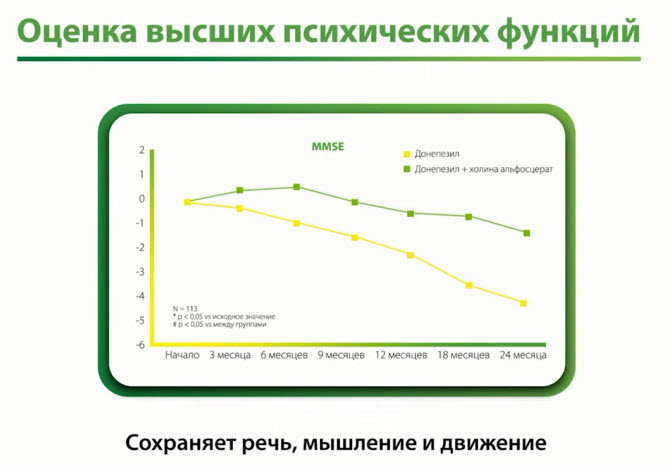
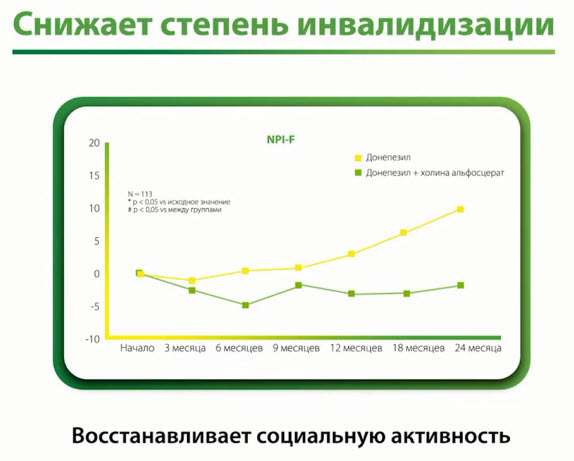
- Снижает степень инвалидизации
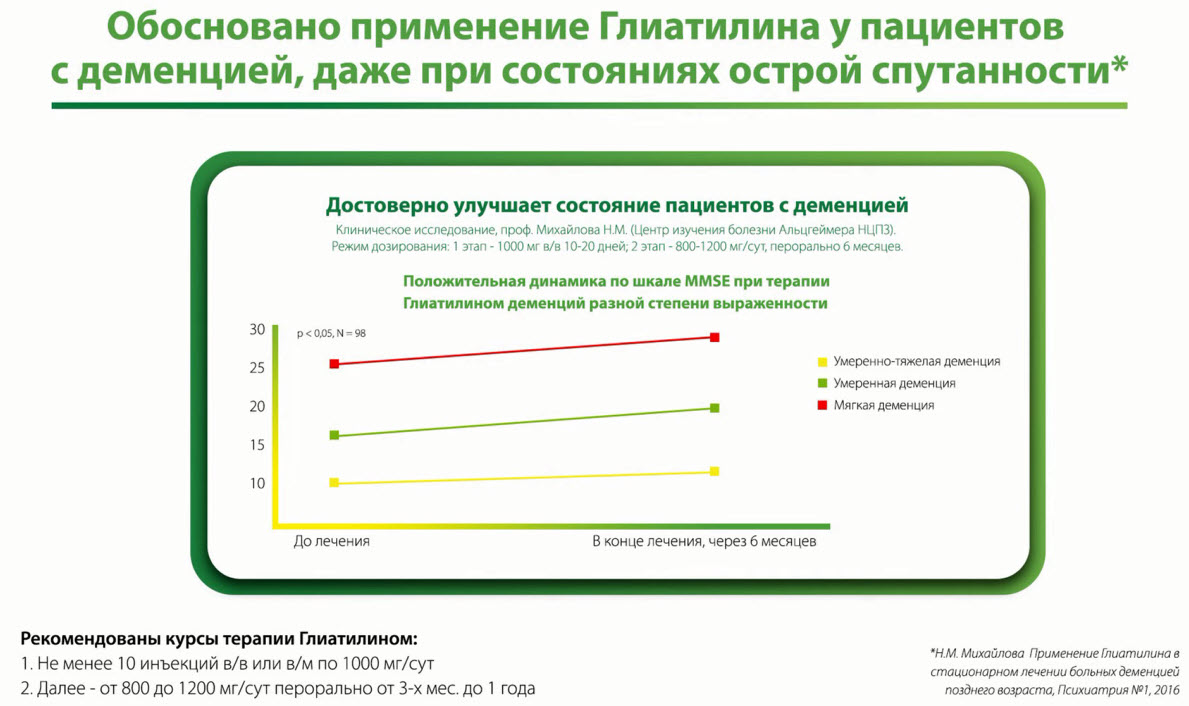
- Обосновано применение Глиатилина у пациентов с деменцией, даже при состояниях острой спутанности
- Рекомендованы курсы терапии Глиатилином:
- 1. Не менее 10 инъекций в/в или в/м по 1 000 мг/сут
- 2. Далее - от 800 до 1200 мг/сут перорально от 3-х мес. до 1 года
- Рекомендованы курсы терапии Глиатилином:
- Из рекомендаций по уходу за пациентами с дисфагией
- «... Пациентам с нарушениями глотания желательно заменить твёрдые лекарственные формы (таблетки, капсулы) на более удобные жидкие формы»
- Новая лекарственная форма Глиатилина-раствор для приёма внутрь 600 мг/7 мл №10
- Режим приёма 1 флакон Х2 раза в сутки до еды

- Пациент Р., 68 лет. Лечение
- Глиатилин 1000 мг в/в капельно - 2 недели
- Глиатилин 400 мг х 3 раза в день в течение 3 месяцев
- Через три месяца: МоСа = 27 баллов, улучшение самочувствия, походки
Все лекции для врачей удобным списком
МРТ диагностика ишемии головного мозга. Лекция для врачей
Лекция для врачей "МРТ диагностика ишемии головного мозга". Лекцию для врачей проводит врач рентгенолог, главный врач сети центров МРТ24, автор мастер-класса по чтению МРТ-снимков, стаж работы более 10 лет Чугаев Антон Иванович
На лекции для врачей рассмотрены следующие вопросы:
- Основные категории острого нарушение мозгового кровообращения (ОНМК):
- 1. глобальная ишемия - при полной остановке сердечной деятельности, грубых нарушениях сердечного ритма, системной артериальной гипотензии
- 2. мультифокальная ишемия головного мозга
- 3. локальная церебральная ишемия - при нарушении мозгового кровообращения в отдельном сосудистом бассейне
- Мультифокальный ишемический инсульт. Острая стадия (2 дня). Зоны поражения определяются в области правого таламуса, в области мозолистого тела справа, в правой затылочной области
- Локальная церебральная ишемия при нарушениях мозгового кровообращения (НМК) в бассейне левой ВСА
- Стадии развития ишемического ОНМК:
- 1. Острейшая стадия - до 6-ти часов
- 2. Острая стадия - от 6 часов до 3-х дней
- 3. Подострая стадия - от 3-х дней до 10-14 дней
- 4. Хроническая стадия - от 2-х недель и далее
- Острейшая стадия (до 6 часов):
- Отсутствие изменений на Т2, Т1 и FLAIR-ВИ
- Через 2-3 часа от начала ишемии изменения может визуализировать программа DWI (диффузионновзвешенные изображения) - революция в ранней диагностике инсульта
- Острейшая стадия ишемического нарушения мозгового кровообращения (НМК)
- Острая стадия (6 часов-3 суток):
- Патологоанатомический - фокальный цитотоксический отек, макроскопически - утолщение извилин мозга и потеря четких разграничений между серым и белым веществом
- На МРТ: очаг, фокус или зона достаточно однородного повышения сигнала по Т2 и FLAIR, умеренное однородное снижение по Т1. Соответствие бассейну кровоснабжение (по форме). Нарушение дифференцировки серого и белого вещества мозга + масс-эффект разной степени выраженности в зависимости от объема поражения
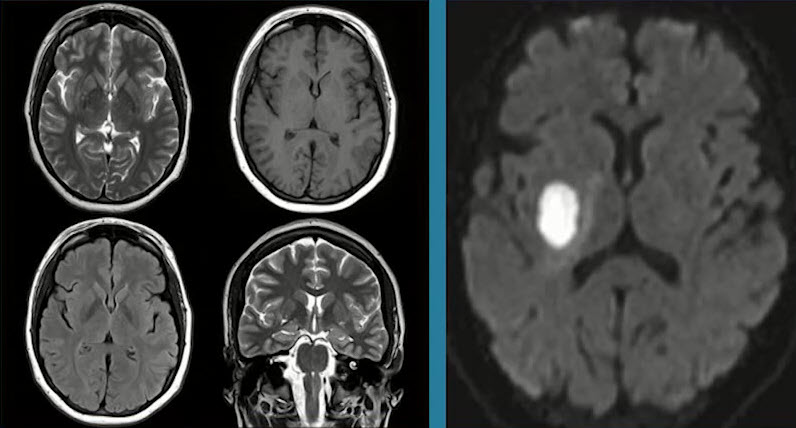
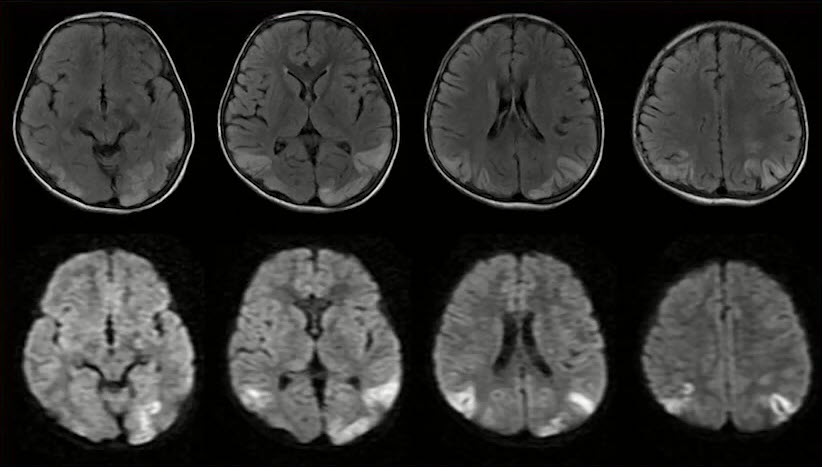
- Острая ишемия в кортико-субкортикальных отделах теменных и затылочных долей (48 часов после ишемической атаки, вверху Flair, внизу DWI). Диффузионное исследование с характерным высоким МР-сигналом
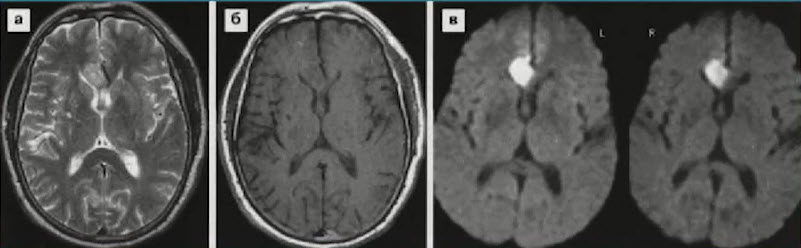
- Острая ишемия в правой половине колена мозолистого тела (24 часа после ишемической атаки). Имеется небольшая дислокация и сдавление переднего рога правого бокового желудочка. В проекции наружной капсулы справа - старый лакунарный инфаркт. Диффузионное исследование с характерным высоким МРС исключает наличие опухоли
- Ишемической инсульт в бассейне левой средней мозговой артерии. Отсутствие феномена пустоты потока на уровне интракраниального отдела левой ВСА (признаки замедления кровотока)
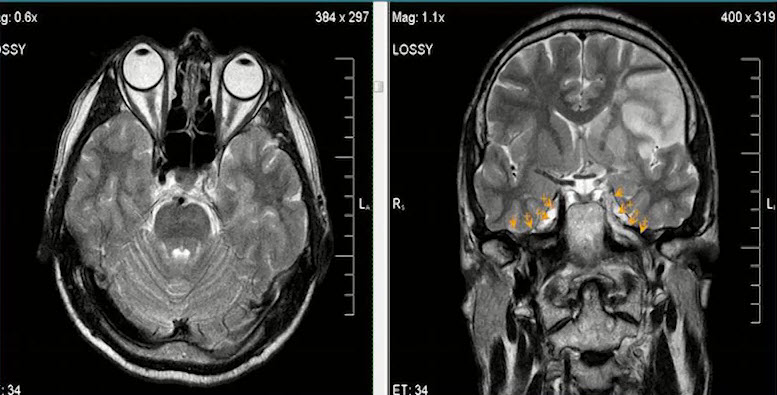
- Ишемической инсульт в бассейне левой средней мозговой артерии. Отсутствие феномена пустоты потока на уровне интракраниального отдела левой ВСА (признаки замедления кровотока)
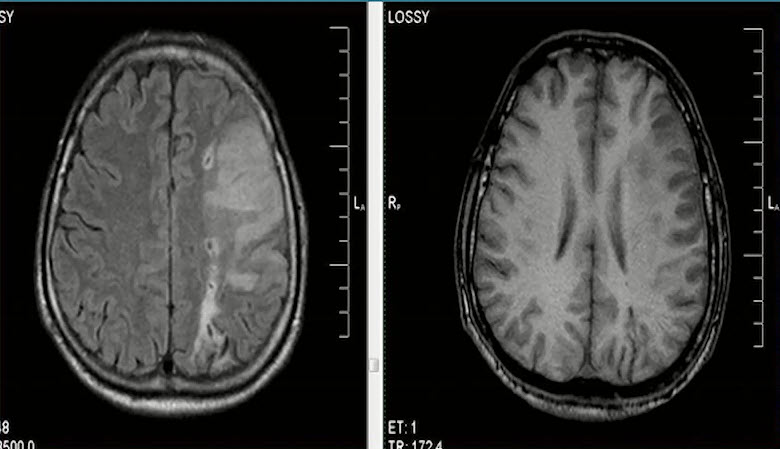
- Подострая стадия (от 3-х до 10-14 дней)
- Патологоанатомически: сочетание цитотоксического и вазогенного отека, начало энцефаломаляции с формированием некротических зон в сочетании с репаративными процессами
- Зона ишемии характеризуется несколько неоднородным повышение МРС на Т2 и FLAIR, четко прослеживается поражение белого и серого вещества в типичном бассейне кровоснабжения. В Т1 зона имеет гипоинтенсивный сигнал, который начиная со второй недели меняется на изоинтенсивный (симптом вуалирования). Усиливающийся в течении первых 3 суток масс-эффект постепенно регрессирует к концу подострой стадии, субарахноидальные пространства, борозды сужены, компрессия ипсилатеральных отделов желудочковой системы выражены в меньшей степени
- В течении подострой стадии в 15-20% возможна визуализация признаков геморрагического пропитывания в виде участков повышения МРС на Т1-ВИ, чаще в подкорковых узлах и вдоль хода извилин (гиральная конфигурация), за счет формирования метгемоглобина
- Ишемический инсульт в бассейне левой средней мозговой артерии, переход острого в ранний подострый период. Поражение белого и серого вещества. Сужение борозд и субарахноидальных конвекситальных пространств лобно-теменной области слева.
- Подострая стадия (от 3-х до 10-14 дней)
- Патологоанатомически: сочетание цитотоксического и вазогенного отека, начало энцефаломаляции с формированием некротических зон в сочетании с репаративными процессами
- Зона ишемии характеризуется несколько неоднородным повышение МРС на Т2 и FLAIR, четко прослеживается поражение белого и серого вещества в типичном бассейне кровоснабжения. В Т1 зона имеет гипоинтенсивный сигнал, который начиная со второй недели меняется на изоинтенсивный (симптом вуалирования). Усиливающийся в течении первых 3 суток масс-эффект постепенно регрессирует к концу подострой стадии, субарахноидальные пространства, борозды сужены, компрессия ипсилатеральных отделов желудочковой системы выражены в меньшей степени
- В течении подострой стадии в 15-20% возможна визуализация признаков геморрагического пропитывания в виде участков повышения МРС на Т1-ВИ, чаще в подкорковых узлах и вдоль хода извилин (гиральная конфигурация), за счет формирования метгемоглобина
- Признаки геморрагического пропитывания гиральной конфигурации
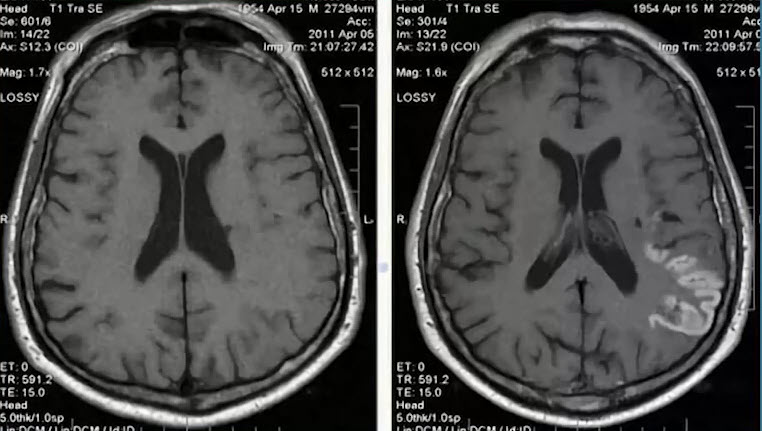
- Контрастное усиление при ишемическом нарушении мозгового кровообращения (НМК):
- Оболочечное и внутрисосудистое контрастное усиление к концу первой недели заметно уменьшается. К этому времени в ходе развития ишемии нарушается структурная целостность гемато-энцефалического барьера, и при использовании в/венного контрастирования можно визуализировать патологическое накопление КВ как очагового, так и гирального характера. Патологическое контрастирование может сохраняться достаточно долго, вплоть до 8-10 недель. В отдельных наблюдениях степень и форма контрастирования может выглядеть атипично и походить на новообразование - глиобластому или метастаз - наблюдение в динамике!
- Типы контрастного усиления при ишемическом нарушение мозгового кровообращения:
- 1. Отсутствие контрастного усиления
- 2. Контрастное усиление по гиральному типу
- 3. Контрастное усиление по островковому (глыбчатому) типу
- Участки патологического очагового накопления КВ в зоне инсульта по типу гирального усиления
- Участки патологического очагового накопления КВ в зоне инсульта по островковому типу
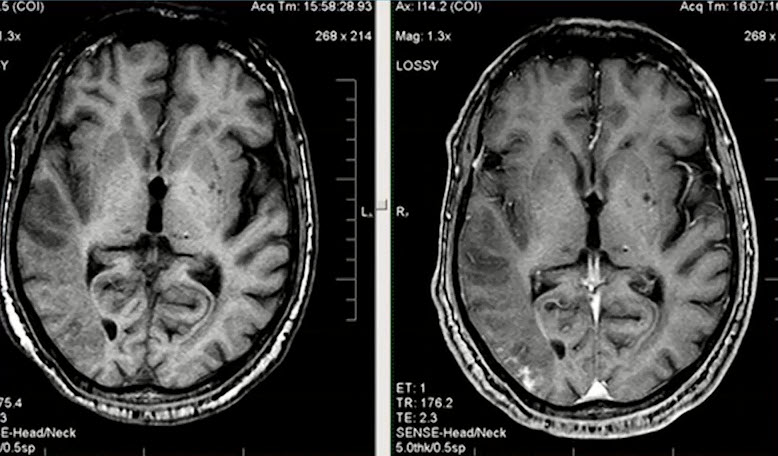
- Атипичное контрастное усиление при НМК
- Участки патологического очагового накопления КВ в зоне инсульта по типу гирального усиления
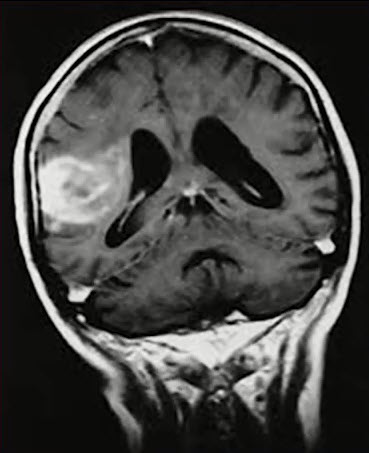
- Хроническая стадия ишемического НМК (от 2-х недель и далее)
- Участки ликворной плотности - очаги энцефаломаляции, степень выраженности которых зависит от сроков после события. В ранние сроки - это обычно неоднородное повышение МРС в режиме Т2 и Flair, но на Т1 сигнал снижен. В поздний период (после 3-6 месяцев) характеристики МРС, близкие с ликвором. Flair демонстрирует в перифокальной зоне вокруг очага энцефаломаляции участки постишемического глиоза. Могут сопровождаться компенсаторной дилатацией и подтягиванием к зоне изменений ипсилатерального отдела желудочковой системы мозга, отражая уменьшение объема мозгового вещества
- Постишемические кистозно-глиозные изменения в бассейне левой задней мозговой артерии
- Постишемические кистозно-глиозные изменения в правой гемисфере мозжечка
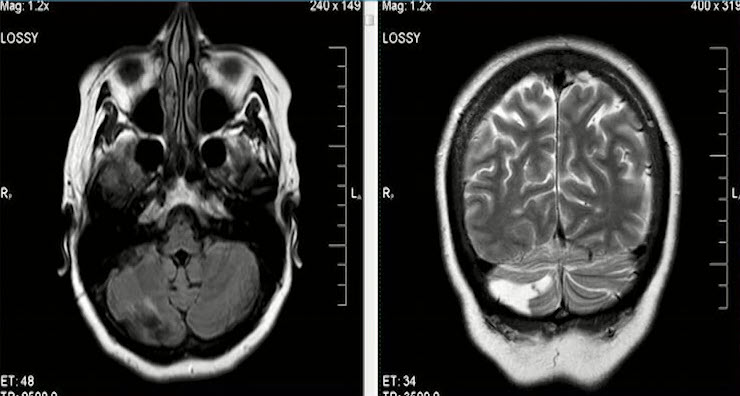
- Визуализация нисходящей Валлеровской дегенерации аксонов в стволе мозга и кортико-спинальном тракте на стороне поражения.
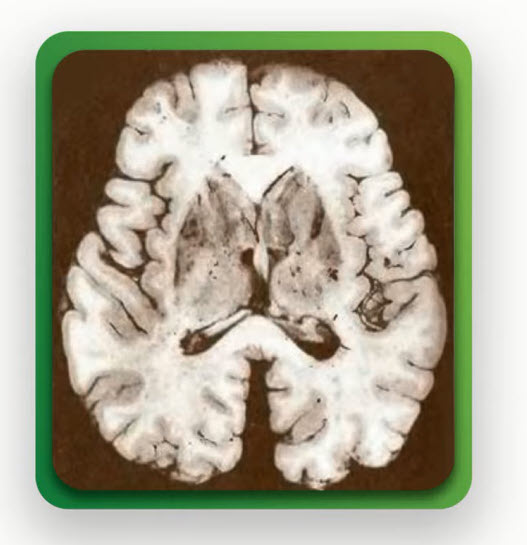
- Лакунарные инфаркты
- Под термином «лакунарный инфаркт» рассматриваются поражения в диаметре до 1,5 см. Небольшой очаг поражения мозга, расположенный обычно в глубоком сером веществе - в проекции базальных ганглиев и зрительном бугре, в стволе мозга, в области внутренней капсулы и глубинном белом веществе гемисфер мозга. Поражение мелких перфорирующих артерий (чаще это лентикулостриарные и таламоперфорирующие) является главной причиной их развития. Чаще их диагностируют уже в хронической стадии
- Лакунарный ишемический ОНМК в правой затылочной доле
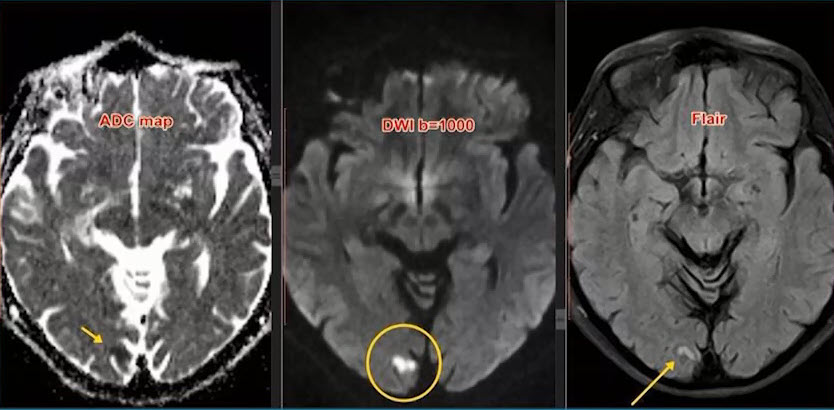
- Лакунарный ишемический НМК в острой стадии на фоне хронической ишемии
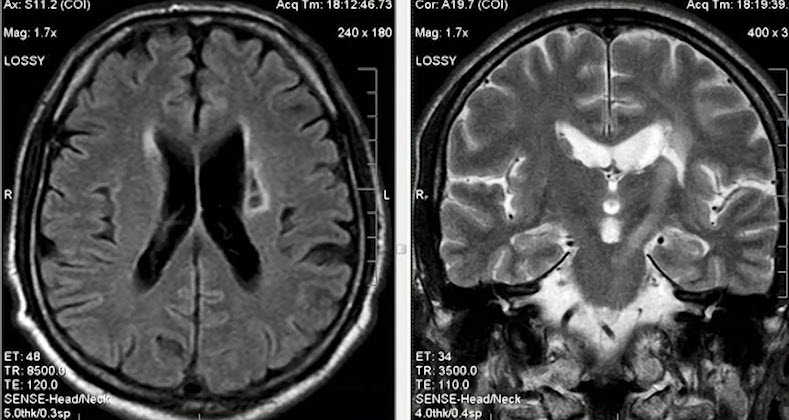
- Дисциркуляторная энцефалопатия
- Относится к группе хронических церебральных ишемических заболеваний мозга, наблюдаемых при длительном течении атеросклеротического поражения сосудов мозга, при хронической гипертонической болезни. Диагностика методом MPT: в режиме Т2 и Flair в белом веществе мозга супратенториальной локализации, паравентрикулярно и в субкортикальных отделах визуализируются единичные, немногочисленные, множественные очаги повышения МРС небольших размеров. Типично присутствие атрофических мозга в виде диффузного расширения ликворных пространств. В позднем периоде могут появляться обширные зоны повышения МРС в белом веществе. При наличии участков ликворной плотности, окруженных ободком глиоза следует думать о последствиях лакунарных инфарктов
- Единичные мелкие очаги глиоза (хронической ишемии, микроангиопатии), сосудистого генеза
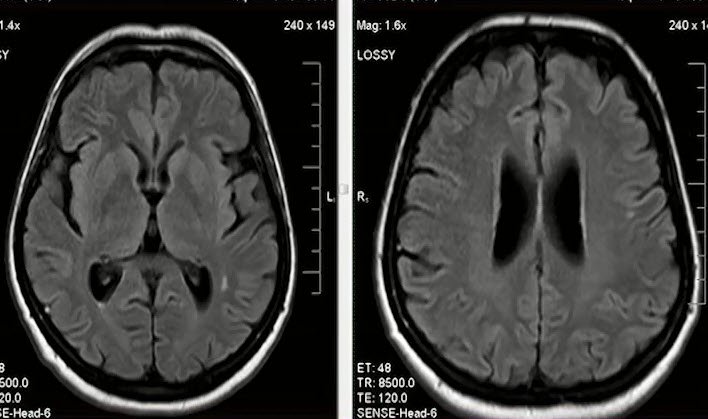
- Немногочисленные очаги хронической ишемии (до 10)
- Множественные очаги хронической ишемии (больше 10), с тенденцией к слиянию. Зона кистозно-глиозной трансформации в левой теменной доле
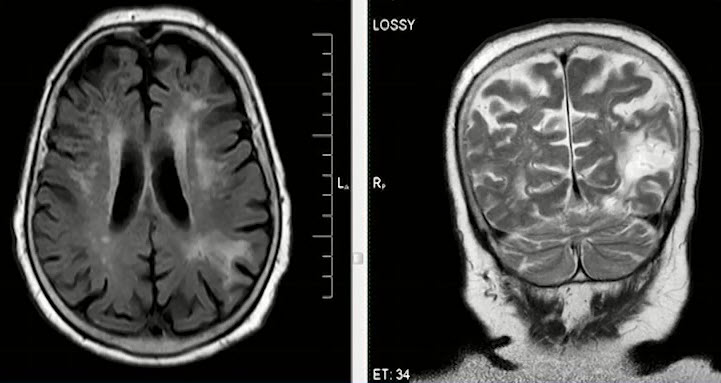
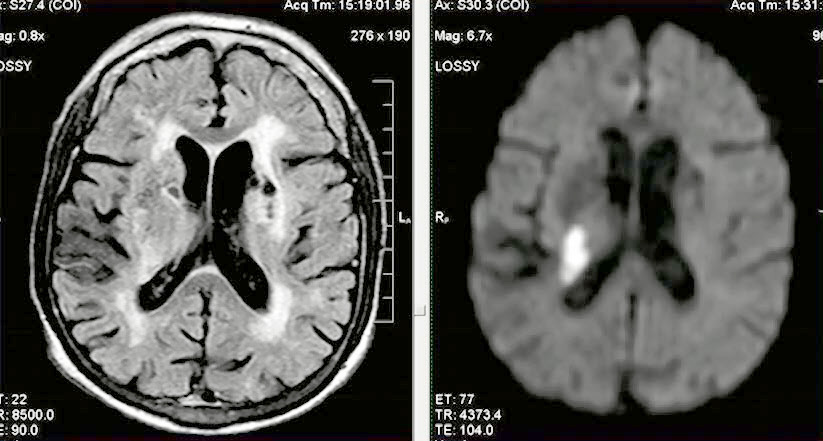
- Лейкоареоз (паравентрикулярное свечение)
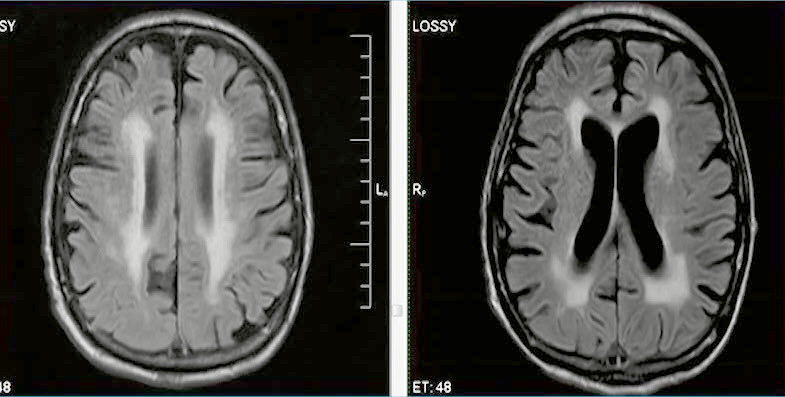
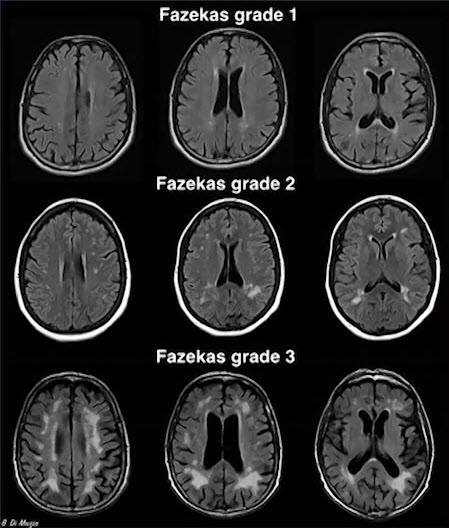
- Классификация лейкоареоза по шкале Fazekas (1987 г.):
- Для визуальной оценки степени микроангиопатии (хронической ишемии) головного мозга на МРТ рентгенологи часто используют шкалу Fazekas. Это шкала оценки степени лейкоареоза
- 0 стадия — нет лейкоареоза
- 1 стадия — незначительный лейкоареоз
- 2 стадия — умеренный сливающийся лейкоареоз
- 3 стадия — выраженный сливной лейкоареоз
- Для визуальной оценки степени микроангиопатии (хронической ишемии) головного мозга на МРТ рентгенологи часто используют шкалу Fazekas. Это шкала оценки степени лейкоареоза
- Классификация лейкоареоза по шкале Fazekas (1987 г.):
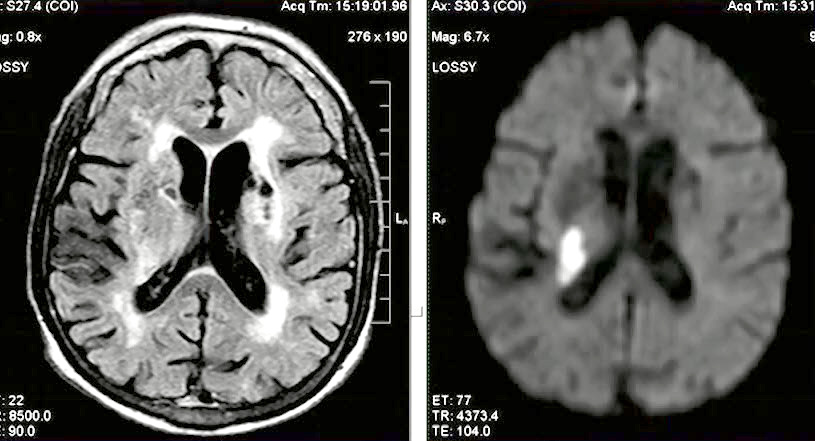
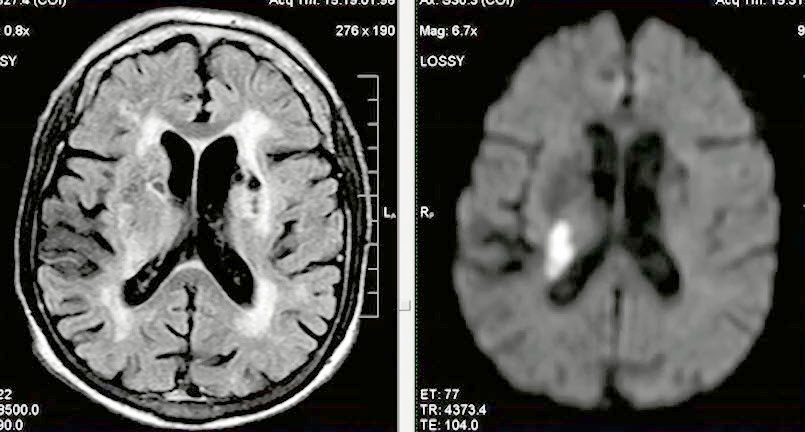
- Лакунарный ишемический НМК в острой стадии на фоне хронической ишемии
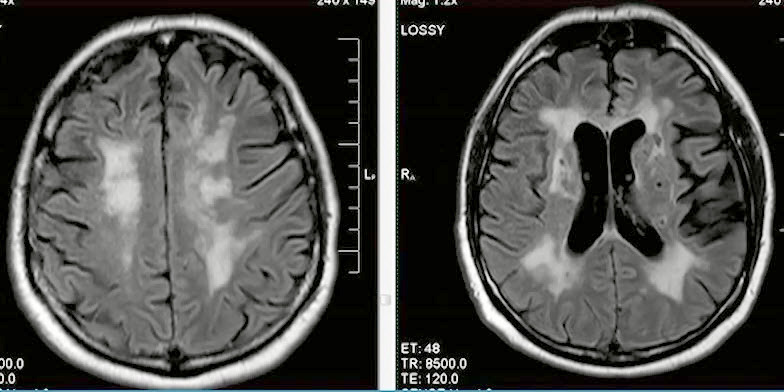
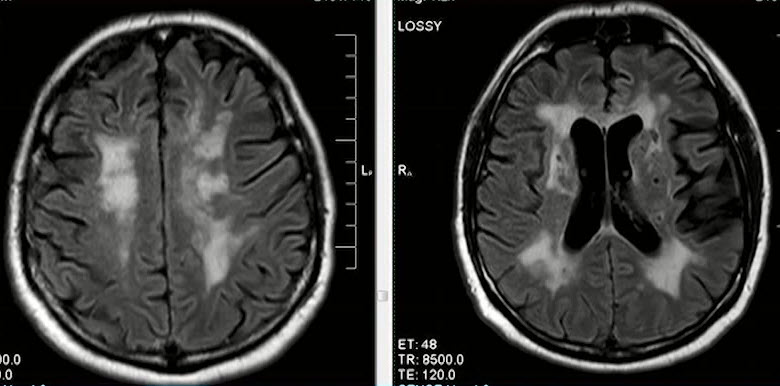
- Лейкоареоз (при болезни Бинсвангера)
- Лакунарный ишемический НМК в острой стадии на фоне хронической ишемии
- Лейкоареоз (при болезни Бинсвангера)
- Множественные постишемические супра-и субтенториальные кисты
Все лекции для врачей удобным списком
УЗИ диагностика патологии почек (кисты почек). Часть 2. Лекция для врачей
Лекция для врачей "Эхоструктурные изменения почек (кисты почек)". Часть 2. Лекцию для врачей проводит профессор В. А. Изранов
На лекции рассмотрены следующие вопросы:
- Кисты почек
- I. Паренхиматозные:
- интрапаренхиматозные
- субкапсулярные внутриорганные
- субкапсулярные с выходом за пределы органа
- II. Кисты синуса
- перипельвикальные
- парапельвикальные
- I. Паренхиматозные:
- Множественные синусные кисты
- Отличительной особенностью является овоидность формы и радиальность расположения
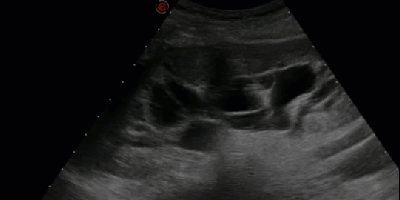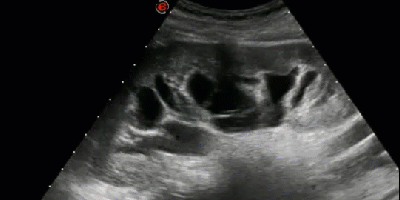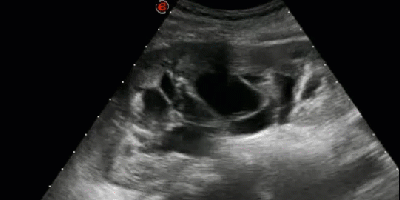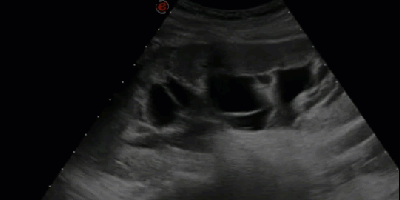
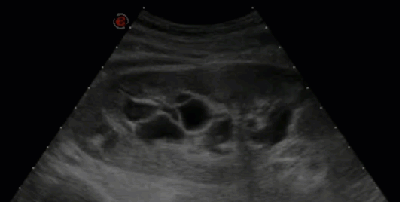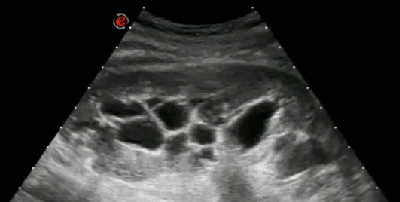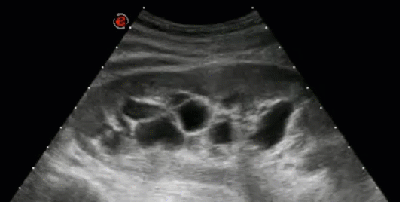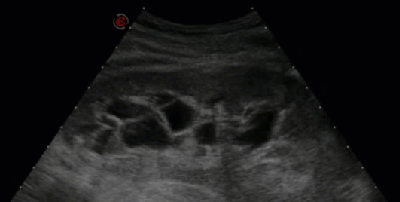
- Гидронефротическая трансформация почки, обусловленная крупной кистой синуса
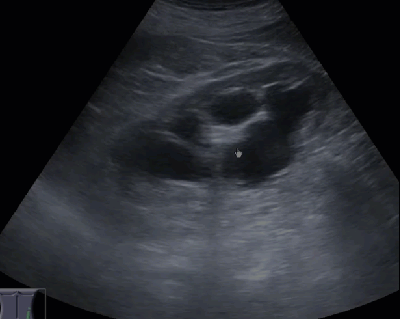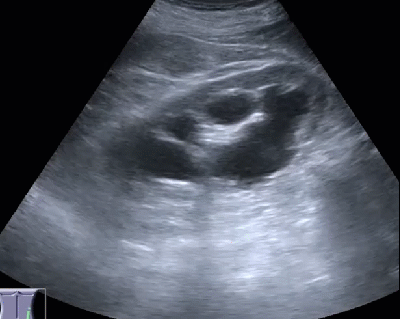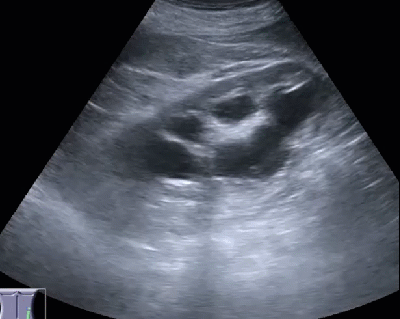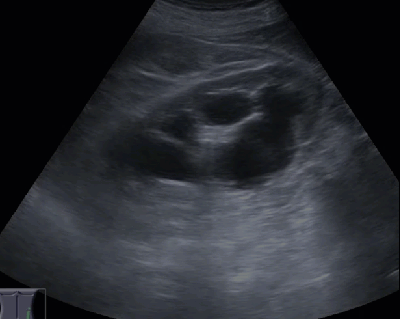
- Киста почки имитирует кисту печени
- Тот же пациент, левая почка: мелкие синусные кисты
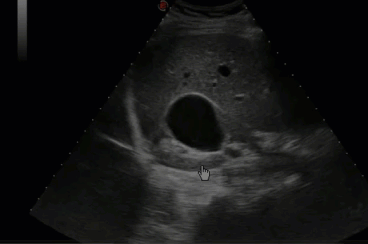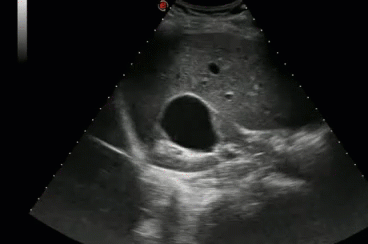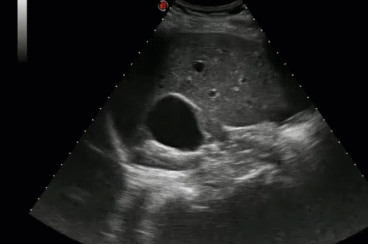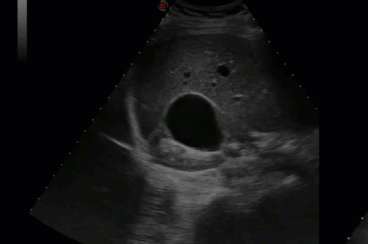
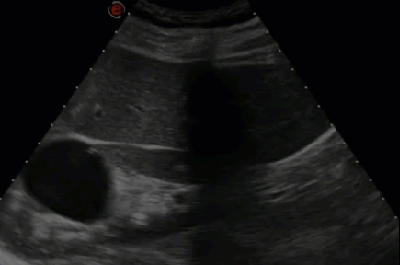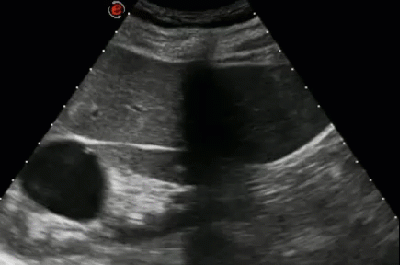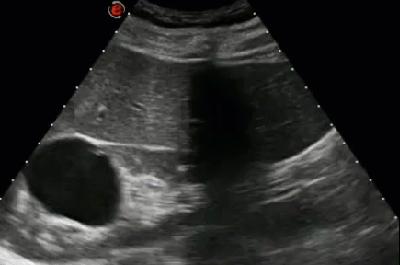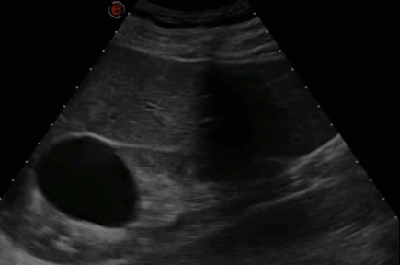
- Классификация кистозного поражения почек по Bosniak (1986)
- I - Простая киста (классическая доброкачественная киста с типичными признаками). Наблюдение 1 раз в полгода
- II - Минимально осложненная киста. Наличие перегородок, минимальная кальцификация, нет дорзального усиления сигнала, признаки инфицирования или простая киста размером более 30 мм. Контроль 1 раз в два месяца. Инфицированные кисты - дренировать!
- III - Значительно осложненные кисты: мультилокулярные, геморрагические, с крупными кальцинатами и солидным компонентом выявляются при цистаденокарциномах и в процессе организации гематомы в кисте. Обязательная аспирационная биопсия или энуклеация \резекция почки
- IV - Очевидно малигнизированные кисты. Неравномерно утолщенные стенки, пристеночные вегетации содержат усиливающий компоненте неоднородностью краев
- III и IV типы требуют оперативного лечения!
- Подробная лекция по классификации Bosniak."УЗИ и КТ диагностика кист почек по BOSNIAK"
- Книга по классификации Bosniak "Использование классификации BOSNIAK и системы RENAL при оценке образований почек в практике врачей лучевой диагностики" - Громов А. И.
- Поликистоз
- Поликистоз почек. Множественные кисты почек ≠ Поликистоз почек
- I. Аутосомно-доминатный поликистоз почек (синонимы: гепаторенальная поликистозная болезнь взрослого типа;
крупнокистозный тип поликистоза почек; синдром Поттер III) - Многочисленные кисты разных размеров в результате расширения канальцевых сегментов нефрона.
Наиболее часто встречается среди генетических нарушений и занимает 3-е место среди ведущих причин ХПН. Клинически проявляется на 4 десятилетии - Почти всегда с двух сторон (одностороннее поражение является первым проявлением заболевания)
- Клинически явный поликистоз сочетается с кистозными изменениями в печени, поджелудочной железы, селезенке, яичках, яичниках
- I. Аутосомно-доминатный поликистоз почек (синонимы: гепаторенальная поликистозная болезнь взрослого типа;
- Аутосомно-рецессивный поликистоз почек (синонимы: поликистоз инфантильного типа; почечная тубулоэктазия, мелкокистозная болезнь почек)
- Патологическое расширение собирательных трубочек. Двухстороннее симметричное увеличение почек. Паренхима повышенной эхогенности за счет мелких до 1-2 мм кист. Размеры кистозных структур меньше предела разрешающей способности аппарата. Поэтому эхографическая картина -«большие белые почки» с утолщенной гиперэхогенной паренхимой
- Частота - 2 случая на 110 000 новорожденных (по данным Potter E.L., 1972). 4 формы заболевания:
- 1. Перинатальная форма. Развивается внутриутробно или сразу после рождения. Поражается 90% паренхимы. Дети умирают в периоде новорожденности
- 2. Неонатальная форма. 60% паренхимы. Смерть в течение 1 года жизни
- 3. Инфантильная форма. В течение 3-6 мес. после рождения. Поражается 20% паренхимы. Сопровождается фиброзом печени, гепатоспленомегалией, портальной гипертензией. Приводит к хронической почечной недостаточности
- 4. Ювенильная форма. Развивается в возрасте 1-5 лет. Наименьшие изменения почек. Дети могу дожить до взрослого состояния
- Мультикистоз почек (синонимы: мультикистозная дисплазия почек; синдром Поттер II)
- Эхографически неоднородная масса с множественными мелкими гипо-и гиперэхогенными структурами без корково-мозговой и паренхиматозно-синусной дифференциации. Элементы чашечно-лоханочной системы не определяются, атрезия мочеточника
- Диагноз устанавливается внутриутробно у плода. Почка плода увеличена в размерах, эхографически картина пчелиных сот или виноградной кисти (иногда очагово)
- Двухсторонний процесс несовместим с жизнью
- После рождения первоначально увеличенная почка не растет и имеет небольшие размеры из-за фибропластических процессов
- Образования почек
- Ангиомиолипома
- Мелкая ангиомиолипома в нижнем полюсе правой почки
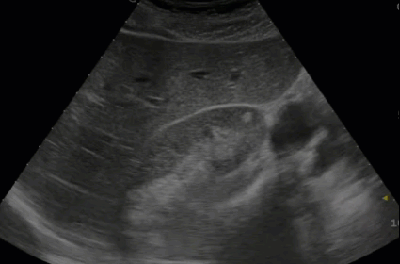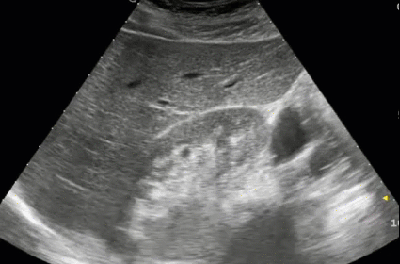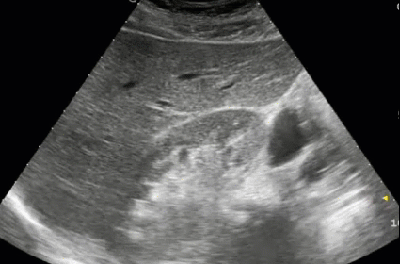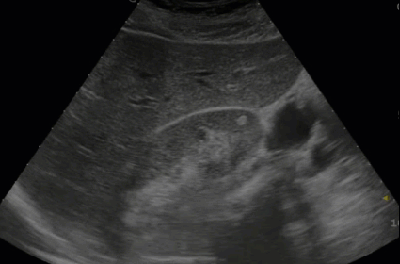
- Ангиомиолипома, выходящая за пределы нижнего полюса правой почки
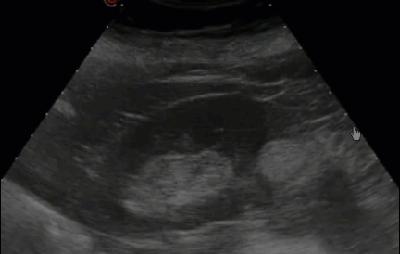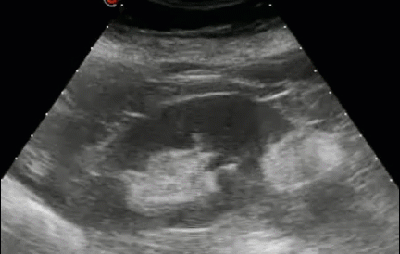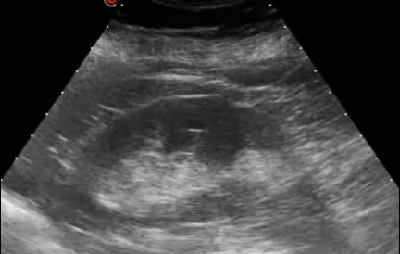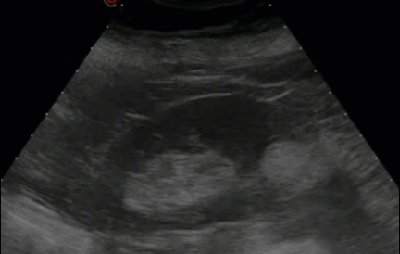
- Мочевой пузырь
- Уродинамика верхних мочевых путей
- Методика ультразвукового исследования уродинамики верхних мочевых путей предусматривает предварительную водную нагрузку (800 - 1000 мл).
- Мочеточниковые выбросы наблюдают в режиме энергетического картирования или в В-режиме при традиционном трансабдоминальном сканировании. Особое внимание необходимо уделять выявлению асимметрии потоков мочи из левого и правого мочеточников.
Оптимальными условиями для регистрации мочеточниковых выбросов в режиме энергетического картирования являются средние степени наполнения мочевого пузыря до 150 - 350 мл., так как при повышении в мочевом пузыре давления выше нормально допустимого (25 -40 см вод. ст.) резко замедляется опорожнение мочеточников. Поэтому при переполнении мочевого пузыря визуализируются очень редкие выбросы в виде "остроконечных пиков" с высоким ускорением, небольшим временем выброса и объемом потока.
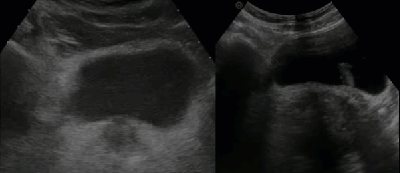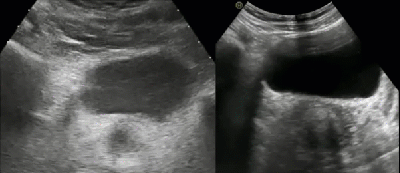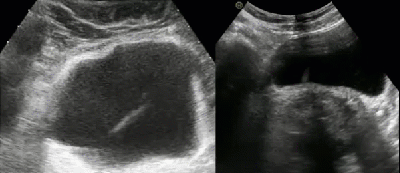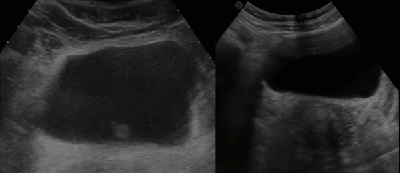
- Дивертикул мочевого пузыря
- Дивертикул представляет собой пролабирование стенки мочевого пузыря с образованием дополнительной патологической мешковидной полости. Полость дивертикула сообщается с мочевым пузырем посредством соединяющей их шейки. Наличие дивертикула способствует застою мочи и, как следствие, развитию воспалительных урологических заболеваний, образованию конкрементов в мочевом пузыре, развитию гидронефроза
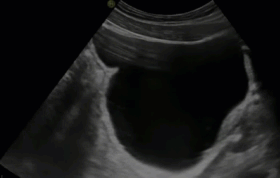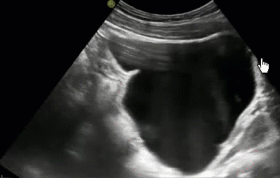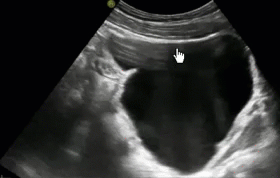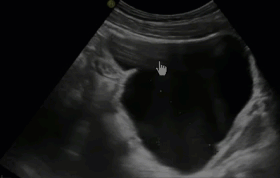
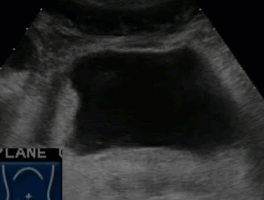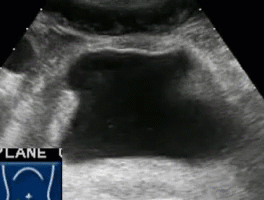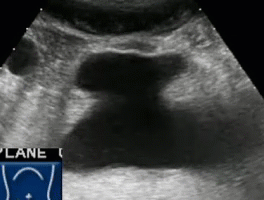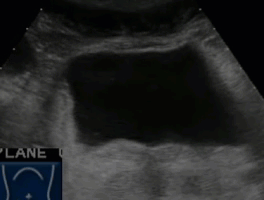
- Дивертикул мочевого пузыря. Эхогенная взвесь и утолщение стенки свидетельствуют о присоединении воспалительного компонента
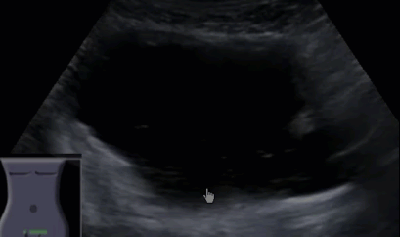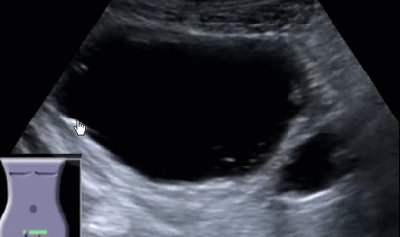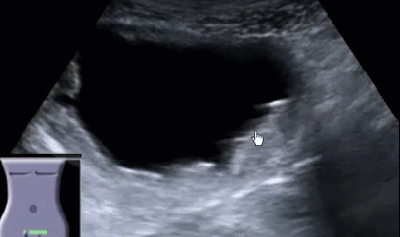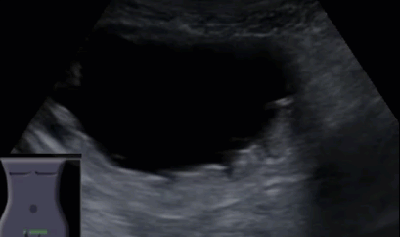
- Уретероцеле
- Уретероцеле - это шаровидное (грыжеподобное) выпячивание части внутрипузырного отдела мочеточника, которое вызывает нарушение оттока мочи и сочетается с выраженным врожденным или приобретенным сужением устья мочеточника.
В 1961 г. Uson, Lattimer, Melich установили, что уретероцеле часто возникает при удвоении почек. Уретероцеле может также сопровождаться эктопией устья мочеточника (нетипичным его расположением), удвоением мочеточников, наличием инфекции и образованием камней в уретероцеле
- Уретероцеле - это шаровидное (грыжеподобное) выпячивание части внутрипузырного отдела мочеточника, которое вызывает нарушение оттока мочи и сочетается с выраженным врожденным или приобретенным сужением устья мочеточника.
Все лекции для врачей удобным списком
УЗИ диагностика патологии почек (пиелонефрит, нефролитиаз, солевые включения в ЧЛС, нефрокальциноз). Часть 1. Лекция для врачей
Лекция для врачей "Эхоструктурные изменения почек (хронический пиелонефрит, нефролитиаз, солевые включения в ЧЛС, нефрокальциноз)". Часть 1. Лекцию для врачей проводит профессор В. А. Изранов
Часть 2. УЗИ диагностика патологии почек (кисты почек)
На лекции рассмотрены следующие вопросы
- Острый пиелонефрит
- Стадии:
- инфильтративная
- гнойно-экссудативная
- гнойно-деструктивная
- репаративная
- Косвенные эхографические признаки (независимо от стадии):
- увеличение почки в размерах
- пиелоэктазия
- деформация рисунка почечных пирамид и собирательных полостей и нечеткость интраренальных структур
- Эхографические признаки в инфильтративную стадию:
- повышение эхогенности почек, за счет массивной лейкоцитарной инфильтрации, при этом почечные пирамиды практически не дифференцируются, сливаясь с окружающей паренхимой
- двухконтурность лоханки или чашечек, за счет отека и инфильтрации (пиелит)
- усиление сосудистого рисунка паренхимы. На этом фоне могут выявляться зоны со сниженной перфузией. За счет вазоконстрикции отмечается увеличение ИР на периферии
- Острый пиелонефрит II
- Гнойно-экссудативная фаза: - отмечается появление мелких гипоэхогенных очагов до 2-4 мм в диаметре, преимущественно в корковом слое, в этих зонах кровоток, как правило, отсутствует
- ↓ Не адекватное, не своевременное лечение
- Гнойно-деструктивная фаза:
- расширение гипоэхогенных очагов (формирование микроабсцессов)
- бугристый контур - неоднородная эхоструктура почки
- отсутствие корково-мозговой дифференциации
- увеличение размеров почки Возможно развитие локальной формы абсцесса почки с единственным измененным участком почки
- При прорыве абсцесса в паранефральную клетчатку развивается гнойный паранефрит. При сочетании воспалительных изменений в мочевыводящих путях с их обструкцией, возникает такое грозное заболевание как пионефроз (наличие в просвете расширенных собирательных полостей почки плавающих эхогенных включений - густой гной, микролиты, сгустки и пузырьки газа)
- Хронический пиелонефрит
- Отражает состояние морфологических изменений в почке, возникших на фоне предыдущих эпизодов острого воспаления почки, чаще всего еще в детском возрасте. В основе этих изменений лежит интраренальный рефлюкс, проявляющийся проникновением в паренхиму почки через почечные сосочки инфицированной мочи. Все это приводит к деформации почки и развитию в паренхиме почки рубцовой ткани. Паренхима почки становится локально утолщенной, а в месте поражения возникают рубцы и втяжение контура почки. В последующем эти изменения приводят к развитию нефропатии с клиникой ренальной гипертензии. При двустороннем поражении заболевание может привести к почечной недостаточности
- Ультразвуковая картина малоспецифична:
- локальное истончение почечной паренхимы и отдельные рубцовые втяжения по контуру почки
- при УЗ-ангиографии отмечается обеднение коркового кровотока.
- Хронический пиелонефрит
- Расширение ЧЛС почки (чашечки, лоханка)
- Размеры малой чашечки 6,2 мм, большой чашечки - 7,4 мм
- Большая чашечка 9 мм
- Стенки чашечек и лоханки неравномерно утолщены, гиперэхогенные (признаки пиелита)
- Размеры почки: 111*45 мм (не увеличена). Толщина паренхимы 16 мм (норма)
- Стертость корково-мозговой дифференцировки
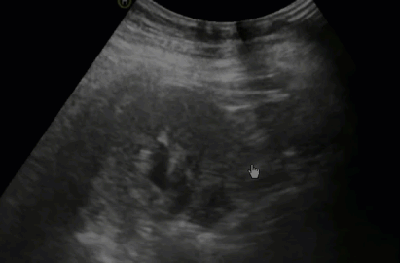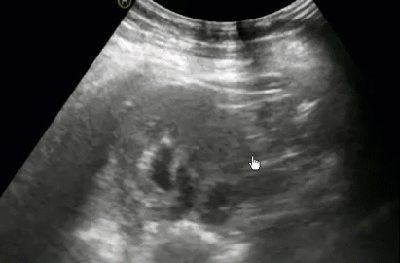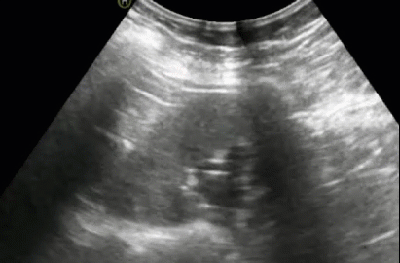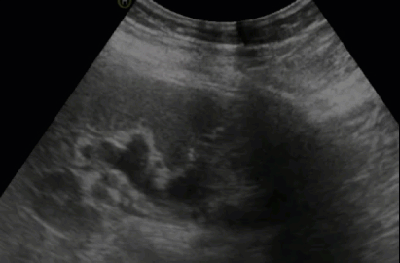
- Хронический пиелонефрит
- Неровность контуров за счет локальных рубцовых втяжений неправильной формы
- Локальное истончение паренхимы в местах рубцовых втяжений
- Стертость корково-мозговой дифференциации
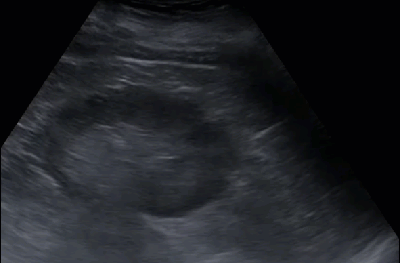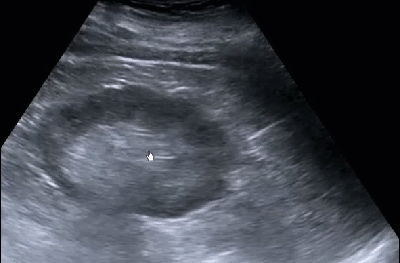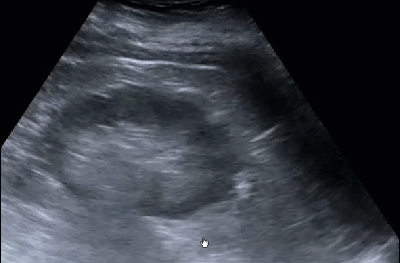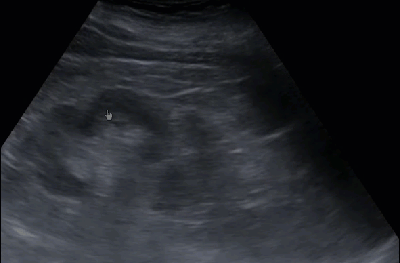
- Нефролитиаз
- Нефролитиаз или уролитиаз характеризуется формированием камней в почках. УЗИ позволяет визуализировать камни любого химического состава, в том числе и рентгенонегативные. Разрешающая способность современных УЗ аппаратов позволяет увидеть камни от 2 мм и выше. Камни 2-3 мм обозначаются термином микролиты. Когда камни в почках или мочевыводящих путях образуют акустическую тень, их обнаружение и правильная диагностика не сложны. Проблемы возникают при дифференцировании мелкого камня от гиперэхогенных структур. Чтобы убедиться в истинном наличии камня, нужно проводить сканирование в поперечной и продольной плоскостях
- Нефролитиаз
- Конкремент с акустической тенью в проекции центральной чашечки 7,4 мм
- Незначительное количество свободной жидкости по периферии конкремента
- Выраженная каликоэктазия -расширение верхней группы чашечек
- Дорзальные акустические тени от множественных микролитов в проекции синуса
- Мелкий конкремент в малой чашечке из группы нижней большой чашечки
- Стертость корково-мозговой дифференциации и неоднородность паренхимы (эхографический признак хронического пиелонефрита)
- Рубцы втяжения по наружному контуру верхнего полюса (эхографический признак хронического пиелонефрита)
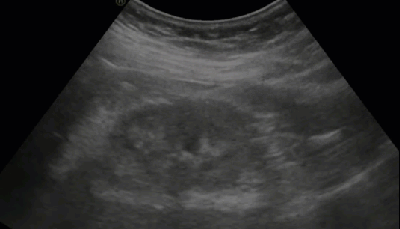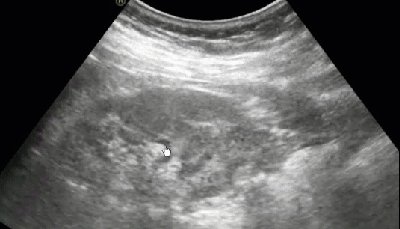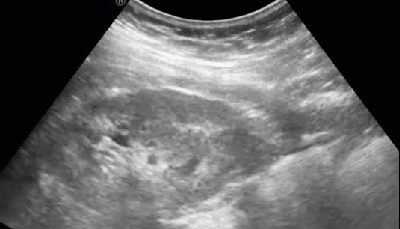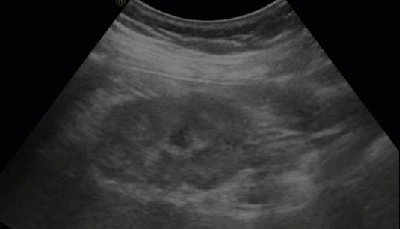
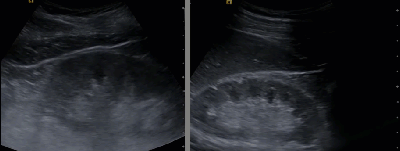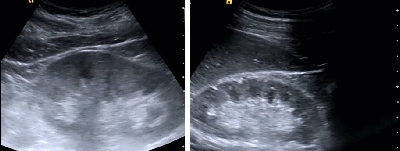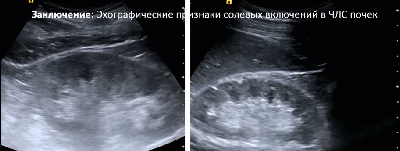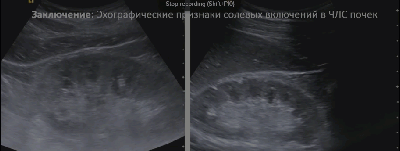
- Солевые включения в ЧЛС почки
- Множественные мелкие кисты синуса (косвенный признак отхождения солей)
- Мелкие параллельные акустические тени от гиперэхогенных точечных включений в проекции синуса
- Стертость корково-мозговой дифференциации и умеренная неоднородность паренхимы (эхографический признак хронического пиелонефрита)
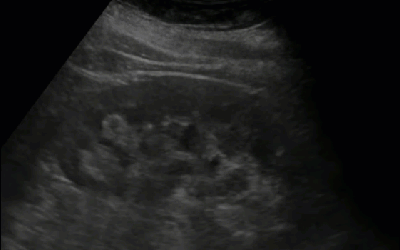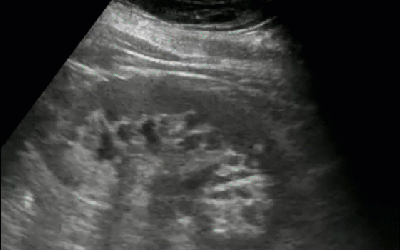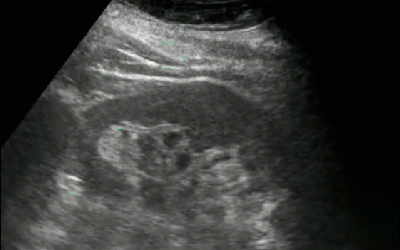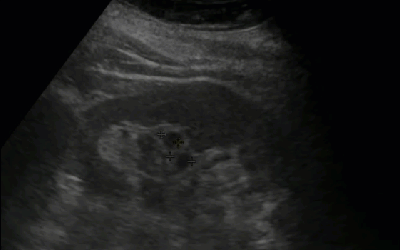
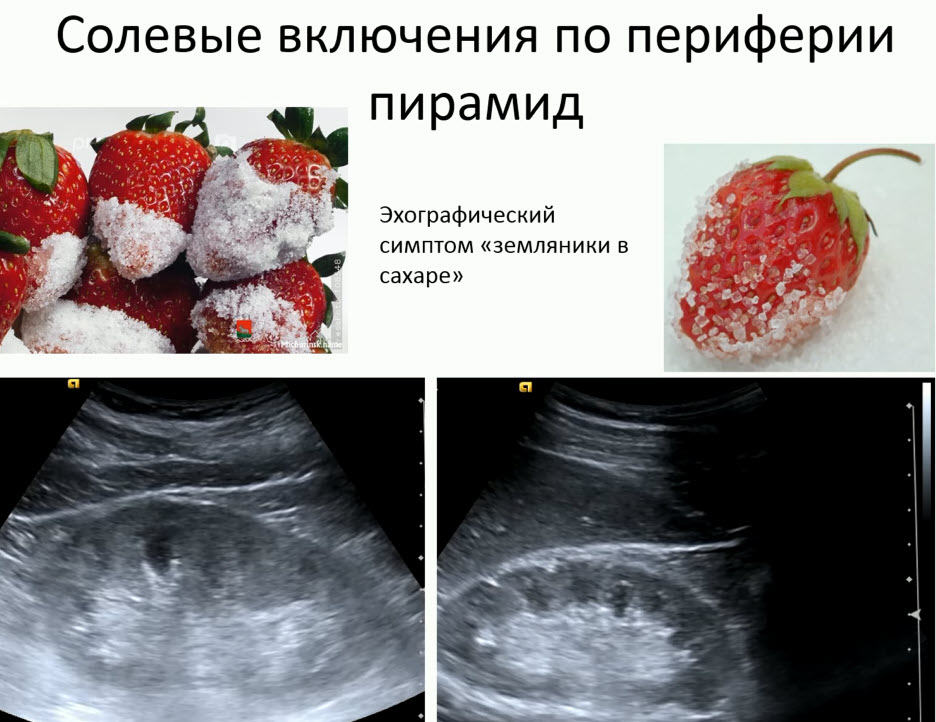
- Солевые включения по периферии пирамид
- Эхографический симптом «земляники в сахаре»
- Заключение: Эхографические признаки солевых включений в ЧЛС почек
- Нефрокальциноз
- Кальцинирование измененных тканей определяется термином дистрофический кальциноз. Он проявляется в виде кальцинирования опухоли, гематомы, воспалительных и сосудистых изменений.
- В почках может встречаться кортикальный нефрокальциноз, который характерен для хронического гломерулонефрита, кортикального некроза, некоторых нефропатий, инфекционных поражений почек. Медуллярный нефрокальциноз характеризуется наличием множественных кальцификатов в пирамидках, при интактном кортикальном слое. Наиболее частой причиной медуллярного нефрокальциноза рассматривают гиперпаратиреоидизм и тубулярный ацидоз
- Расширение ЧЛС почки
- Эхографические варианты расширения ЧЛС почек
- Пиелоэктазия более 15 мм
- Каликоэктазия
- Сочетанное расширение ЧЛС почки за счет чашечек и лоханки ( без признаков истончения паренхимы -толщина паренхимы более 12 мм)
- Гидронефротическая трансформация почек (сочетанное расширение ЧЛС почки за счет чашечек и лоханки с истончением паренхимы менее 12 мм)
- Гидронефротическая трансформация почек

- Терминальный гидронефроз
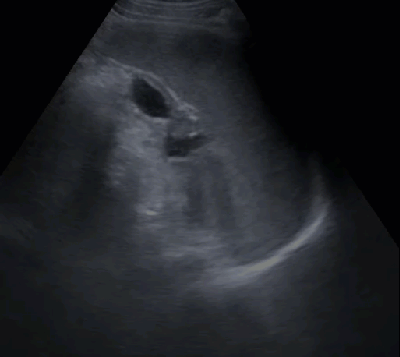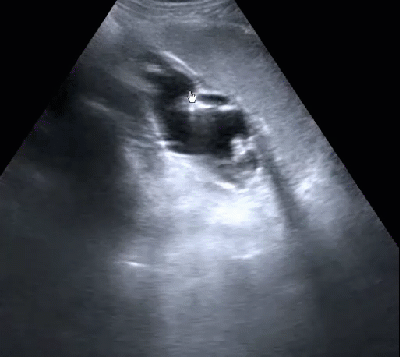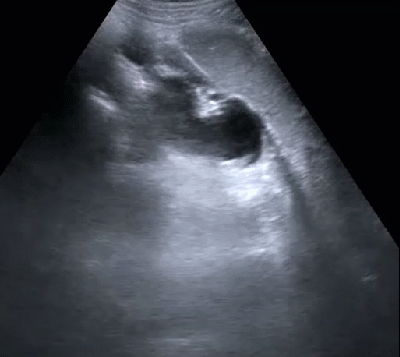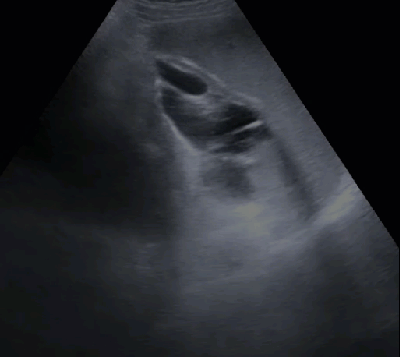
Все лекции для врачей удобным списком
Техника УЗИ диагностики надпочечников. Лекция для врачей
Лекция для врачей "Техника УЗИ диагностики надпочечников" (отрывок из книги "Ультразвуковое исследование в урологии и нефрологии" - Капустин С. В.)
Дополнительный материал к лекции
УЗИ надпочечников: техника исследования. Анатомия надпочечников. Практическое занятие
Надпочечники
Надпочечники представляют собой парные эндокринные органы, участвующие в регуляции артериального давления, половой функции и объема жидкости в организме. Кора надпочечников секретирует глюкокортикоиды (кортизол), минералокортикоиды (альдостерон), половые гормоны (андрогены и эстрогены). Мозговое вещество секретирует адреналин и норадреналин. Продукция гидрокортизона и андрогенов контролируется адренокортикотропным гормоном (АКТГ), вырабатываемым гипофизом, уровень альдостерона зависит от продукции почками ренина.

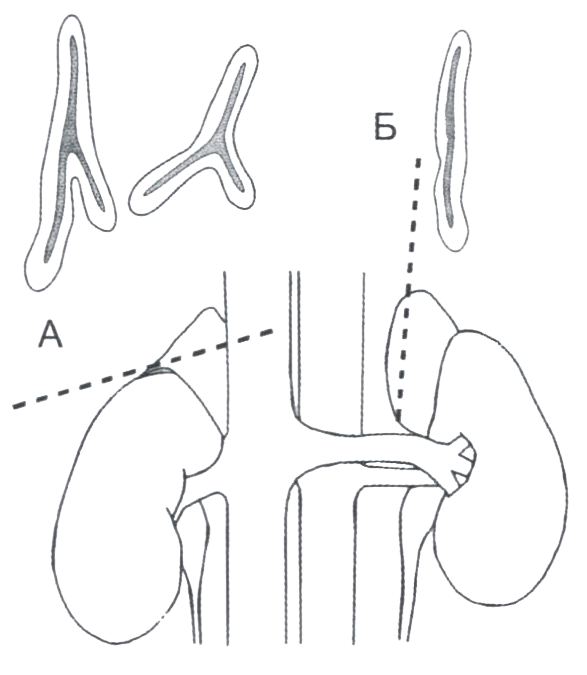
Рис. 2.1. Надпочечники имеют конусовидную форму и располагаются над верхними полюсами почек. А. При косом сканировании контуры надпочечника напоминают наконечник стрелы, Эйфелеву башню, инвертированные буквы Y, V или Т. Б. При продольном сканировании надпочечники имеют вид тонкой пластинки.
Анатомия надпочечников
Надпочечники располагаются в забрюшинном пространстве в области верхних полюсов почек. Надпочечники состоят из коры (90 % объема железы взрослого) и мозгового вещества (10 %).
Правый надпочечник расположен в узком пространстве между правой долей печени и правой ножкой диафрагмальной мышцы, позади и латеральнее нижней полой вены. По отношению к верхнему полюсу правой почки он расположен над ним, кпереди и медиальнее.
Левый надпочечник находится в пространстве между левой ножкой диафрагмальной мышцы, хвостом поджелудочной железы, аортой и верхним полюсом левой почки. Передневерхняя поверхность левого надпочечника соприкасается с желудком. Его вогнутая поверхность прилежит к верхнему полюсу левой почки и распространяется практически до ее ворот.
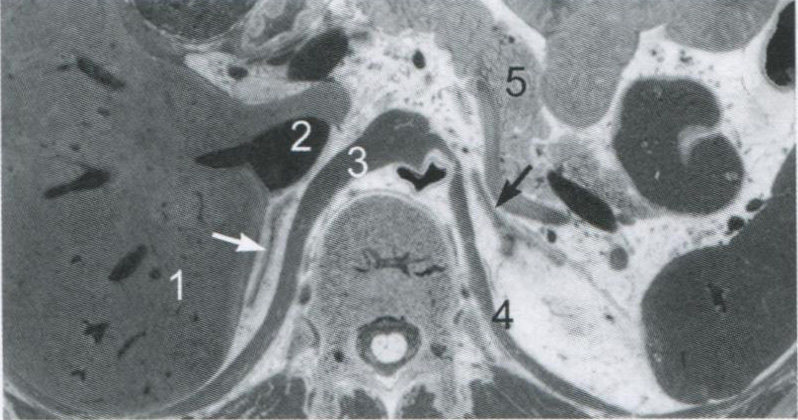
Рис. 2.2. Поперечный срез туловища человека на уровне надпочечников. Правый надпочечник (обозначен белой стрелкой) находится в узком пространстве между печенью (1), нижней полой веной (2) и правой ножкой диафрагмы (3). Левый надпочечник (черная стрелка) расположен между левой ножкой диафрагмы (4), хвостом поджелудочной железы (5) медиальнее верхнего полюса левой почки (почка находится вне среза).
Техника ультразвукового исследования надпочечников
Осмотр правого надпочечника производится в положении пациента на спине. Датчик устанавливается в область правого подреберья по среднеключичной линии, печень используется в качестве «ультразвукового окна». На глубоком вдохе производится осмотр пространства над верхним полюсом почки между печенью, нижней полой веной и диафрагмой вначале при поперечном (доступ А), затем при продольном (доступ Б) сканировании (рис. 2.3).
Исследование левого надпочечника технически сложнее. Осмотр надпочечника производится в положении пациента на спине. Датчик устанавливается в эпигастральной области поперечно, чуть левее сагиттальной линии — как при осмотре хвоста поджелудочной железы (доступ В). Легкая компрессия передней брюшной стенки позволяет освободить зону интереса от газов кишечника. Далее пациента просят медленно вдохнуть и остановить вдох при появлении надпочечника в плоскости сканирования. Затем производится продольное сканирование надпочечника (доступ Г).
Дополнительными для исследования надпочечников являются боковые доступы Д и Е. Датчик устанавливается в области 10—11 межреберий. Правый надпочечник лежит между печенью и правой ножкой диафрагмы. Левый надпочечник расположен в пространстве между селезенкой, левой ножкой диафрагмы и верхним полюсом левой почки.
Надпочечники в норме
При продольном сканировании надпочечник определяется как тонкая линейная гипоэхогенная структура, при косом сканировании железа имеет форму наконечника стрелы, Эйфелевой башни, инвертированных букв Y, V или Т (рис. 2.1, 2.4).
При УЗИ с помощью высокочастотных датчиков кора надпочечников гипоэхогенна, в то время как мозговое вещество имеет слегка повышенную эхогенность. На практике, при исследовании датчиками 3,5 МГц, разница в эхогенности выражена слабо или практически отсутствует.
В норме продольный размер надпочечников достигает в среднем 45 мм, поперечный 16—28 мм, толщина — 5—6 мм.
Относительные размеры надпочечников сильно изменяются с возрастом. У новорожденных надпочечники имеют относительно больший объем, чем у взрослых, — 1/3 размера почек, что связано с утолщением их кортикальной зоны. После рождения их размеры сначала значительно уменьшаются, затем после 1 года жизни начинают увеличиваться и окончательно стабилизируются к 20—летнему возрасту.
После 50 лет жизни происходит уменьшение размеров надпочечников, имеющее характер атрофии. У пожилых людей в надпочечниках могут обнаруживаться маленькие аденоматозные узелки. Эти изменения проявляются у мужчин в возрасте 60—70 лет, у женщин после климакса, что связано с возрастным угасанием деятельности гонад.
• При УЗИ верхний полюс почки не является ориентиром для визуализации надпочечника
• За правый надпочечник часто принимается периренальная жировая клетчатка у верхнего полюса почки («жировой треугольник») и ножка диафрагмы
• Слева за надпочечник могут быть ошибочно приняты хвост поджелудочной железы, селезеночные сосуды и стенка желудка
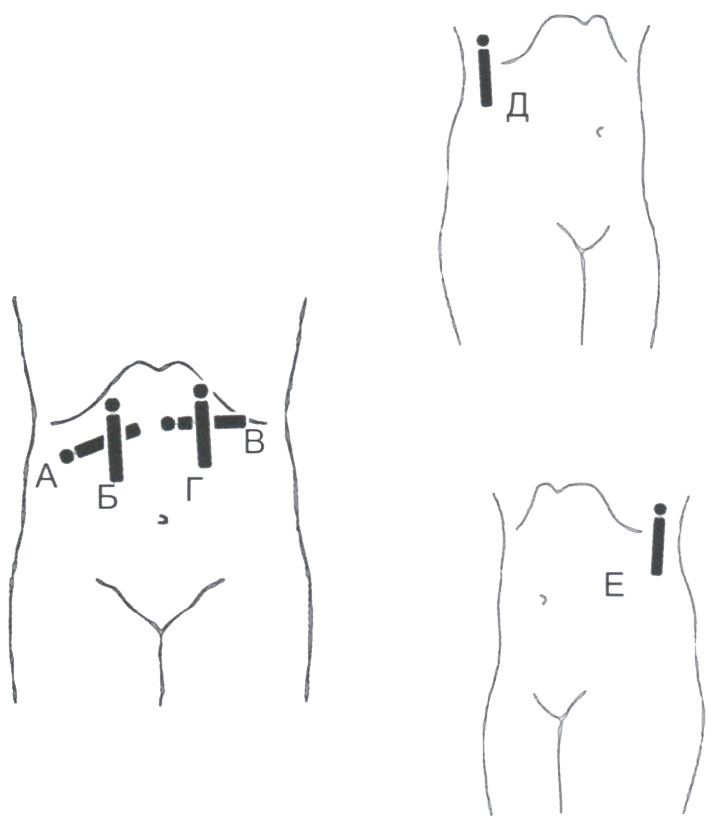
Рис. 2.3. Основные (А, Б, В, Г) и дополнительные (Д, Е) доступы для осмотра надпочечников.
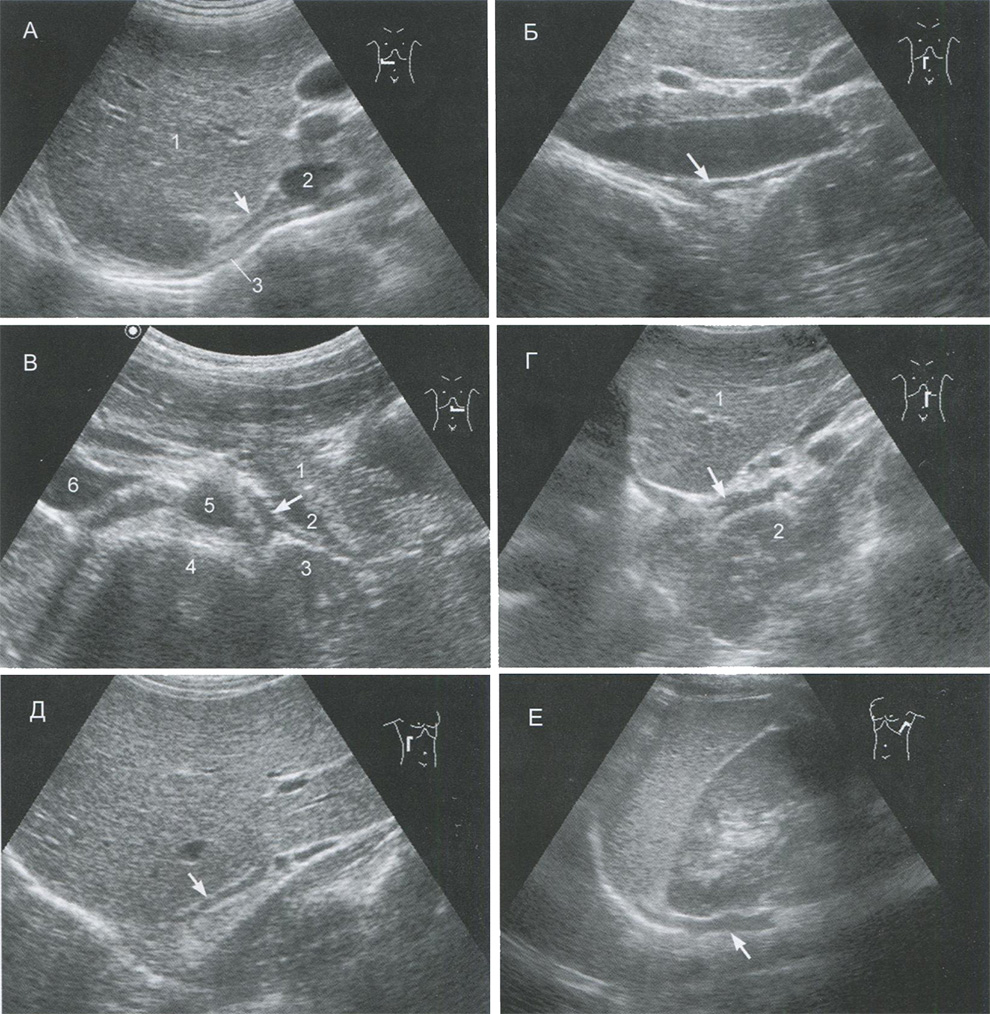
Рис. 2.4. Надпочечники в норме при ультрасонографии из основных и дополнительных доступов (см. рис. 2.3). А. Правый надпочечник, поперечное сканирование, доступ А. Надпочечник (стрелка) имеет вид тонкой пластинки, располагающейся в узком пространстве между правой долей печени (1), нижней полой веной (2) и диафрагмой (3). Б. Правый надпочечник, продольное сканирование, доступ Б. При продольном сканировании надпочечник имеет форму инвертированной буквы Y. В. Левый надпочечник, поперечное сканирование, доступ В. Надпочечник (стрелка) имеет вид наконечника стрелы, инвертированной буквы Y. Обозначения: 1 - хвост поджелудочной железы, 2 - селезеночная вена, 3 - левая почка, 4 - позвоночник, 5 - аорта, 6 - нижняя полая вена. Г. Левый надпочечник, продольное сканирование, доступ Г. Обозначения: 1 - левая доля печени, 2 - левая почка. Д. Правый надпочечник (стрелка), сканирование из дополнительного правого бокового доступа Д. Кпереди от надпочечника расположена правая доля печени, каудальнее — почечные артерия и вена. Е. Левый надпочечник (стрелка), сканирование из дополнительного левого бокового доступа Е. Надпочечник расположен над и медиальнее верхнего полюса почки. Кпереди от надпочечника визуализируется селезенка и левая почка.
Сонография в диагностике заболеваний надпочечников
Изменения в надпочечниках встречаются примерно у 9% населения. Их обнаружение часто происходит при ультрасонографии случайно. Поэтому такие новообразования называются инсиденталомами (от слова incidental, англ. — случайный) и чаще всего являются доброкачественными аденомами. Однако если больной страдает онкологическим заболеванием (рак легкого, молочной железы), то обнаружение изменений в надпочечнике может указывать на его метастатическое поражение, что может кардинально изменить тактику ведения больного. Таким образом, дифференциальная диагностика доброкачественных и злокачественных опухолей является исключительно важной для онкологического больного и требует применения точных технологий визуализации — КТ, МРТ, ПЭТ. К сожалению, ультразвуковое исследование не позволяет с достаточно высокой точностью выявить признаки злокачественности новообразования и поэтому обычно используется для поиска очаговой патологии надпочечников, их биопсии, а также для контроля за уже обнаруженными доброкачественными новообразованиями.
"Золотым стандартом» исследования надпочечников является КТ и МРТ".
Наиболее частые заболевания надпочечников
А. Опухоли
Кортикальные (аденома, аденокарцинома)
Медуллярные (нейробластома, феохромоцитома, ганглионеврома)
Стромальные (липома, миелолипома)
Метастазы
Б. Другие новообразования
Гранулемы (туберкулез, гистоплазмоз)
Двусторонняя гиперплазия вследствие внешней гормональной стимуляции
Кисты
Гематома
Амилоидоз
Краткая клиническая информация
Новообразования надпочечников могут быть разделены на две физиологические категории в зависимости от того, вызывают они гиперпродукцию гормонов или нет. К гиперфункционирующим относят феохромоцитомы, альдостеромы и кортизол- или андрогенпродуцирующие опухоли. Нефункционирующие образования приводят к увеличению объема надпочечников, но без значительного увеличения продукции гормонов. Примерами таких образований являются метастазы и аденомы надпочечников.
Как повышенная, так и сниженная продукция гормонов приводит к существенным последствиям для больного. Выделяется несколько клинических синдромов, связанных с гормональной гипер- и гипопродукцией.
Болезнь и синдром Кушинга. Возникает при избытке глюкокортикоидов при аденоме гипофиза (болезнь Кушинга), аденоме и аденокарциноме надпочечника, при передозировке глюкокортикоидов (синдром Кушинга). Заболевание приводит к повышению уровня глюкозы в крови и сахарному диабету, нарушению иммунитета, перераспределению жировой клетчатки в теле человека, мышечной атрофии и слабости, тяжелому остеопорозу, супрессии гормона роста и эмоциональным нарушениям (эйфория, депрессия). Диагноз устанавливается на основании клинических данных и повышения уровня кортизола в плазме.
Синдром Конна (первичный альдостеронизм). Возникает при гиперпродукции альдостерона, приводит к гипернатриемии и гипокалиемии, алкалозу, повышению артериального давления, слабости скелетной мускулатуры и закислению мочи. Диагноз устанавливается на основании клиники и изменения уровня электролитов крови (высокий уровень натрия, низкий — калия).
Болезнь Аддисона (первичный гипокортицизм). Вызывается недостаточностью глюко— и мине-ралокортикоидов, характерно снижение уровня натрия и повышение уровня калия в крови, ацидоз, снижение артериального давления. Больные жалуются на потерю аппетита, рвоту. Кожа больных гиперпигментирована, коричневого цвета.
Адреногенитальный синдром. Избыток андрогенов у женщин приводит к гирсутизму, акне, атрофии молочных желез, нарушению менструального цикла. У мужчин избыток андрогенов приводит к преждевременному половому созреванию, при их недостатке — к ослаблению вторичных половых признаков.
Аденома надпочечника
Нефункционирующая аденома является наиболее частым новообразованием надпочечников, выявляется приблизительно в 3—9% аутопсий. Выявляется чаще всего случайно, во время поиска другой патологии или при скрининговом ультразвуковом исследовании. Гормонпродуцирующие аденомы могут быть причинами развития синдрома Кушинга, Конна и адреногенитального синдрома.
При УЗИ в области надпочечника определяется округлое или овальное образование с четкими ровными контурами, однородное по структуре. Эхогенность образования примерно равна эхогенности печени и селезенки или чуть снижена.
Размеры аденомы обычно небольшие, не превышают 3-4 см. Кальцификация, некроз, геморрагии не являются типичными для этой патологии, хотя иногда могут наблюдаться в аденомах больших размеров.
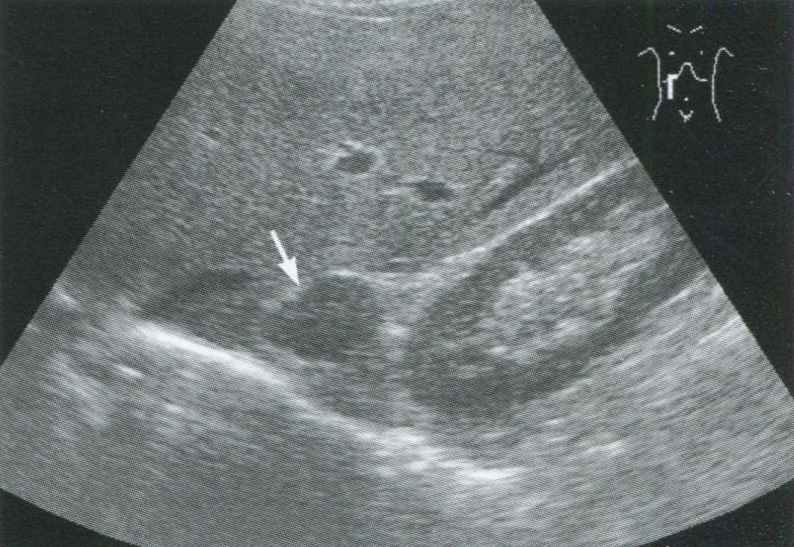
Рис. 2.5. Нефункционирующая аденома правого надпочечника у 63-летней женщины, продольное сканирование. Аденома контролируется в течение 4 лет, размеры образования увеличиваются медленно, на 1-2 мм в год.
Аденокарцинома надпочечника
Является относительно редким заболеванием. Почти все случаи связаны с гиперпродукцией глюкокортикоидов и половых гормонов, поэтому у больных есть все клинические признаки синдрома Кушинга или избытка андрогенов. Опухоль часто двусторонняя.
При УЗИ в области надпочечников определяется объемное образование округлой формы больших размеров (обычно более 6 см). Эхогенность опухоли примерно равна или чуть выше эхогенности печени и селезенки. В связи с относительно большими размерами аденокарцинома правого надпочечника иногда напоминает опухоль печени. Могут определяться признаки инвазии в надпочечниковую и нижнюю полую вены, а также метастазы в другие органы, чаще всего в печень.
Необходимо отметить, что биологически агрессивные аденокарциномы могут иметь разную гистологическую картину и даже микроскопически не всегда отличимы от аденом. В связи с этим биопсия для дифференциального диагноза бывает часто бесполезной.
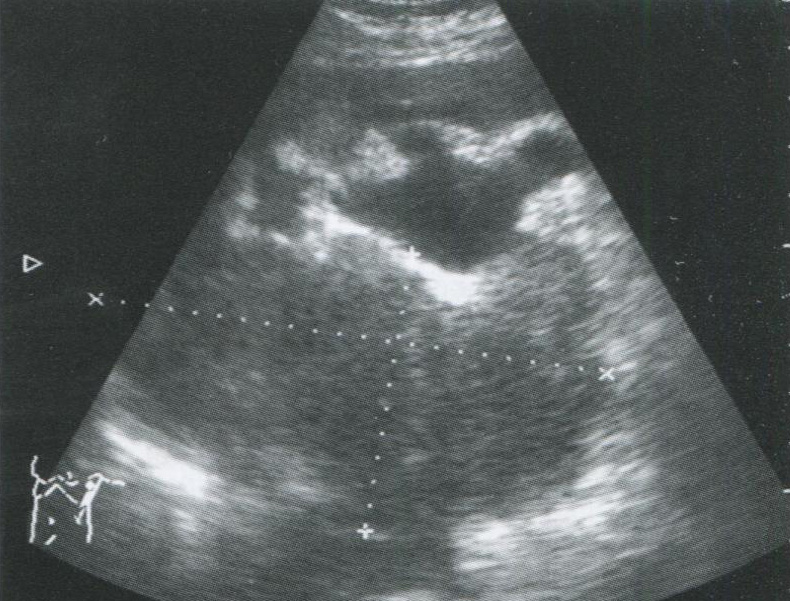
Рис. 2.6. Аденокарцинома левого надпочечника у 75-летней женщины, продольное сканирование. Опухоль больших размеров (около 13 см), с высокой скоростью роста, прорастает в лоханку вблизи лоханочно-мочеточникового сегмента и вызывает гидронефроз.
Метастатическое поражение надпочечников
Наиболее частыми источниками метастазирования в надпочечники являются опухоли легкого, молочной железы, лимфомы, меланомы. При УЗИ метастазы обычно больших размеров и менее однородны, чем аденомы, имеют округлую или овальную форму и невысокую эхогенность. В опухолях больших размеров могут обнаруживаться очаги некроза, реже — участки кровоизлияний, кальциноза.
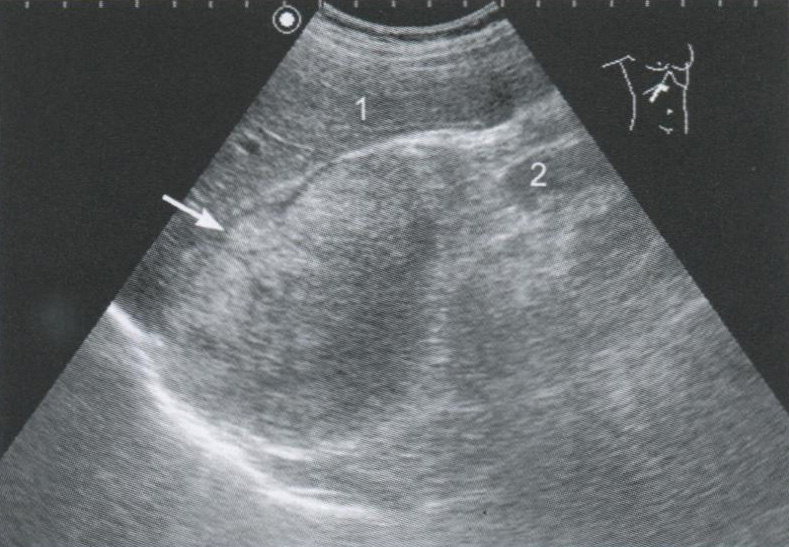
Рис. 2.7. Метастатическое поражение правого надпочечника у 67-летней женщины, страдающей меланомой, косое сканирование. Образование имеет большие размеры, повышенную эхогенность, неоднородную эхоструктуру, неровные контуры.
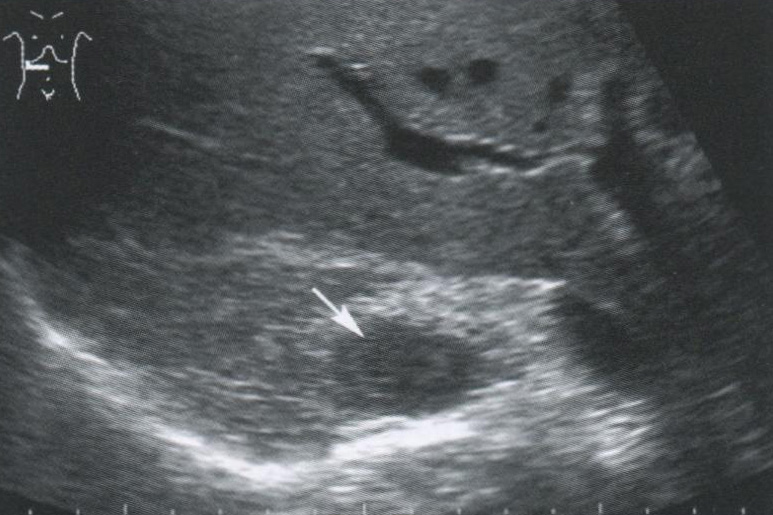
Рис. 2.8. Метастатическое поражение правого надпочечника (стрелка) у больного с опухолью толстой кишки.
Лимфома надпочечников
По данным аутопсий больных неходжкинской лимфомой, надпочечники вовлекаются в патологический процесс приблизительно в 25 % случаев.
При УЗИ в области надпочечников определяются односторонние или двусторонние опухолевые образования, однородные по структуре, без кальцификации. Форма надпочечников в некоторых случаях может сохраняться.
Феохромоцитома
Феохромоцитома представляет собой опухоль надпочечника, гиперпродуцирующую катехоламины — адреналин и норадреналин.
Феохромоцитома вызывает неконтролируемую артериальную гипертензию и сильные головные боли; может быть обнаружена у 1 % больных с повышенным артериальным давлением. Большинство опухолей (90—95 %) являются доброкачественными. Диагноз устанавливается на основании обнаружения опухоли и повышенного содержания метаболитов катехоламинов в моче.
При УЗИ в области надпочечника определяется объемное образование округлой или овальной формы, однородное по структуре. В некоторых случаях форма надпочечника может сохраняться. При увеличении опухоли в ее ткани могут выявляться зоны некроза и кровоизлияний, в 12% могут обнаруживаться участки кальциноза. Биопсия феохромоцитомы крайне опасна и может закончиться смертью больного из-за неконтролируемого выброса гормонов и гипертонического криза.
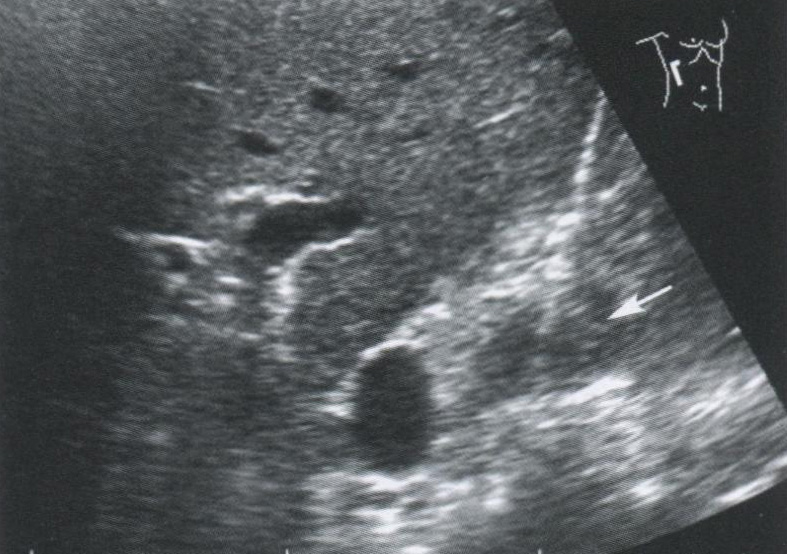
Рис. 2.9. Опухоль правого надпочечника (стрелка), биопсия.
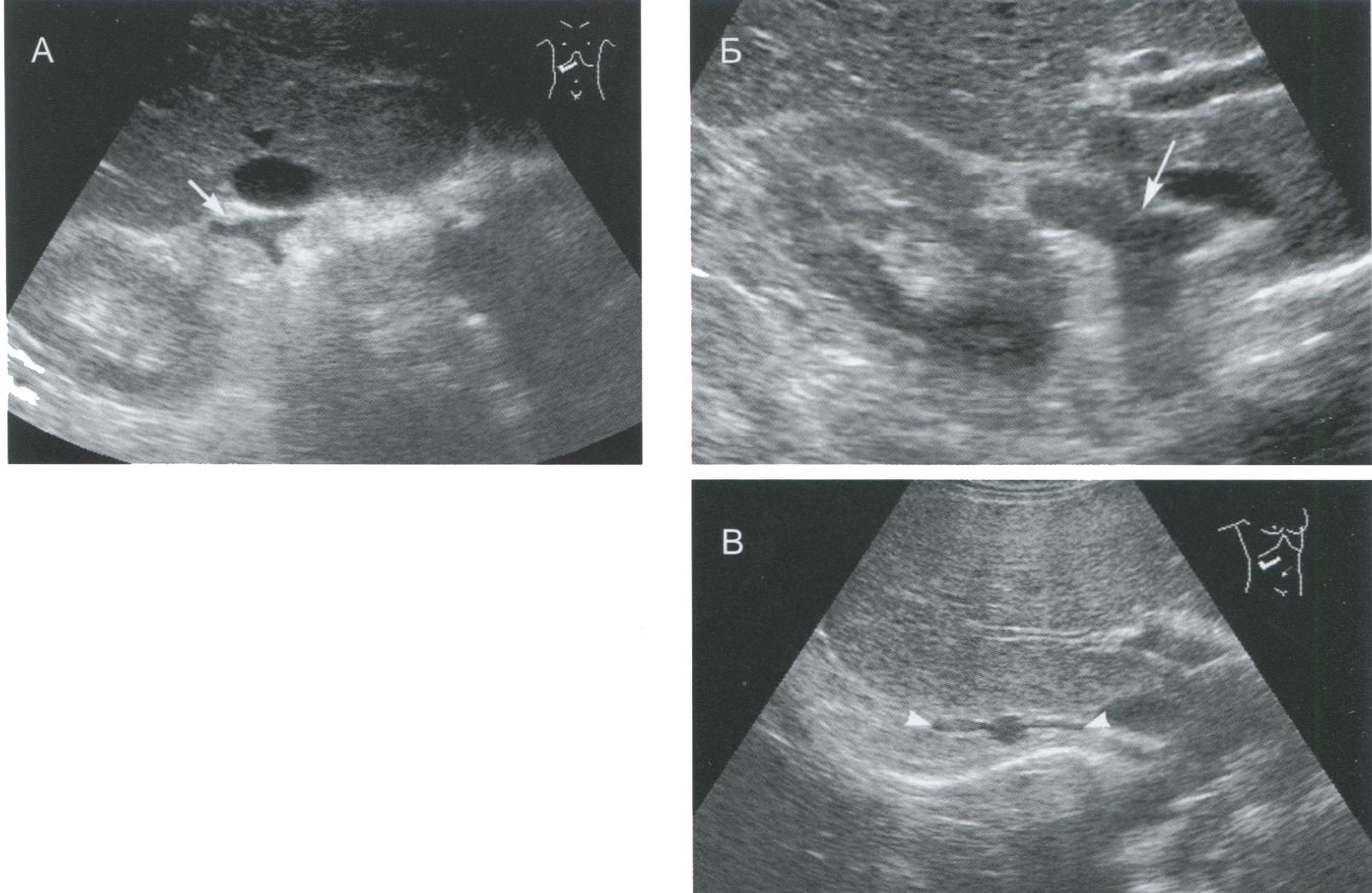
Рис. 2.10. Надпочечник в норме (А), при диффузной (Б) и узловой гиперплазии (В). При диффузной гиперплазии надпочечники увеличены в размерах, но сохраняют адреналовую форму. При узловой гиперплазии в надпочечнике определяется узелок небольших размеров.
Гиперплазия надпочечников
Размеры и масса надпочечников претерпевают значительные колебания в связи с функциональной деятельностью. Усиление секреции гормонов из коры сопровождается преходящим увеличением объема надпочечников.
Гиперплазия коры надпочечников может быть первичной и вторичной (вследствие гиперпродукции АКТГ, например опухолью гипофиза или гипоталамуса), диффузной и очаговой (узловой). Гиперплазия надпочечников наиболее часто сочетается с болезнью Кушинга, но может быть обнаружена при синдроме Конна или адреногенитальном синдроме.
При ультрасонографии при диффузной гиперплазии определяется двустороннее увеличение надпочечников (утолщение ножек > 6 мм), при сохранении их типичной формы (рис. 2.10 Б). При узловой гиперплазии в нормальном в иных отношениях надпочечнике определяется узелок или несколько узелков небольших размеров, обычно < 1 см (рис. 2.10 В).
Нейробластома надпочечника
Нейробластома является опухолью, возникающей из ткани симпатической нервной системы, наиболее частой опухолью надпочечников у детей и обнаруживается в виде пальпируемого в животе образования.
При ультрасонографии в животе определяется опухолевое образование больших размеров, часто неоднородное из-за кальцификации, участков некроза и кровоизлияний. В связи с большими размерами опухоли не всегда удается указать точный источник образования, так как опухоль приводит к смещению соседних органов и тканей. Поэтому очень часто нейробластому принимают за опухоль Вильмса.
Миелолипома надпочечника
Миелолипома является нефункционирующей кортикальной опухолью надпочечника, состоящей из жировой ткани и ткани костного мозга. Клинически она, как правило, ничем не проявляется, если нет кровоизлияний, вызывающих боли.
При УЗИ в области надпочечников определяется объемное образование округлой или овальной формы повышенной эхогенности. Контуры опухоли могут быть нечеткими из-за ее слияния с эхогенной перинефральной клетчаткой; в некоторых случаях на их границе обнаруживается псевдокапсула, представляющая собой тонкий ободок коры надпочечника вокруг опухоли. При цветовом допплеровском исследовании в миелолипоме может определяться внутренний кровоток. В 24 % случаев в опухоли могут обнаруживаться очаги кальцинатов и кровоизлияний.
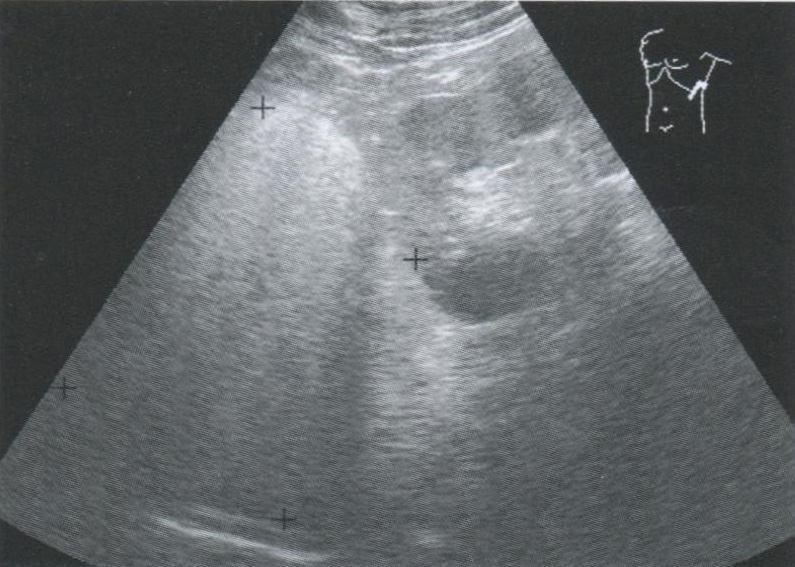
Рис. 2.11. Миелолипома левого надпочечника. В области надпочечника определяется объемное образование с четкими ровными контурами, повышенной эхогенности и однородное по структуре.
Гематома надпочечника
Гематома надпочечников возникает в результате травмы, сепсиса, гипотензии, часто на фоне антикоагулянтной терапии. У детей причинами гематомы являются родовая травма, гипоксия, септицемия и коагулопатия. Левосторонняя гематома может возникнуть при тромбозе левой почечной вены. При двусторонней гематоме в некоторых случаях может развиваться скрытая надпочечниковая недостаточность.
При УЗИ в остром периоде надпочечник увеличен, в его ткани определяются эхогенные участки геморрагий. Исходом гематомы может быть нормализация сонографической картины в течение 8—12 нед., в некоторых случаях может происходить кальцификация надпочечника.
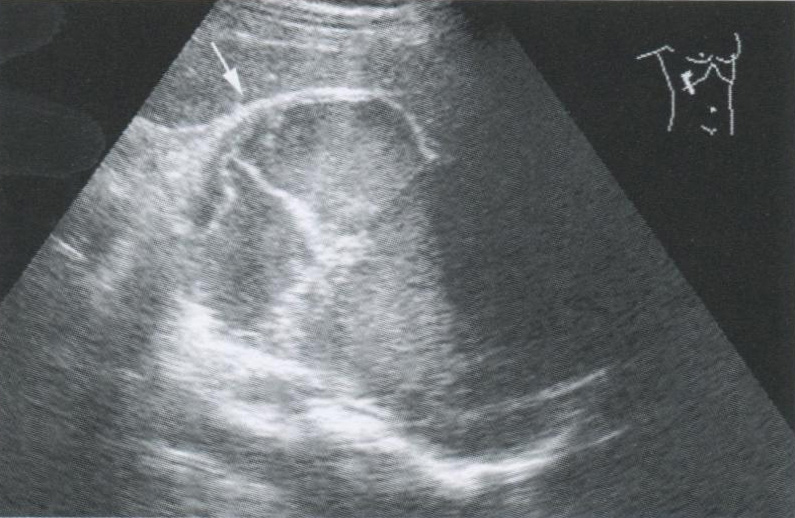
Рис. 2.12. Гематома правого надпочечника. В области надпочечника определяется объемное образование округлой формы с неоднородным внутренним содержимым.
Киста надпочечника
Киста надпочечника — редкое заболевание, обычно не дающее клинических проявлений.
При УЗИ неосложненная киста надпочечника имеет такой же вид, как и кисты других локализаций, — образование округлой формы с эхогенными тонкими стенками и ан- эхогенным содержимым. Киста может расти, и иногда происходит кальциноз ее стенок. При кровоизлиянии в полость кисты ее содержимое становится неоднородным и киста может быть неотличима от солидного образования. Киста надпочечника может быть ошибочно принята за кисту печени, почки, селезенки.
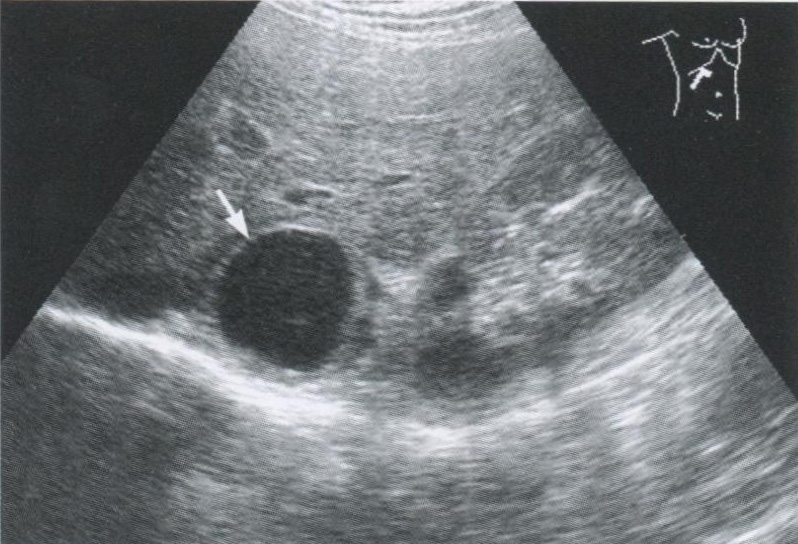
Рис. 2.13. Киста правого надпочечника. В области надпочечника определяется анэхогенное образование округлой формы с однородным внутренним содержимым (стрелка).
Кальцинаты надпочечника
Кальцинаты надпочечника являются нередкой находкой при ультразвуковом исследовании. Как правило, они являются следствием организации кровоизлияния в ткань надпочечника, однако могут быть следствием туберкулеза или опухоли.
При УЗИ кальцинаты выглядят как гиперэхогенные структуры, часто дающие акустическую тень.
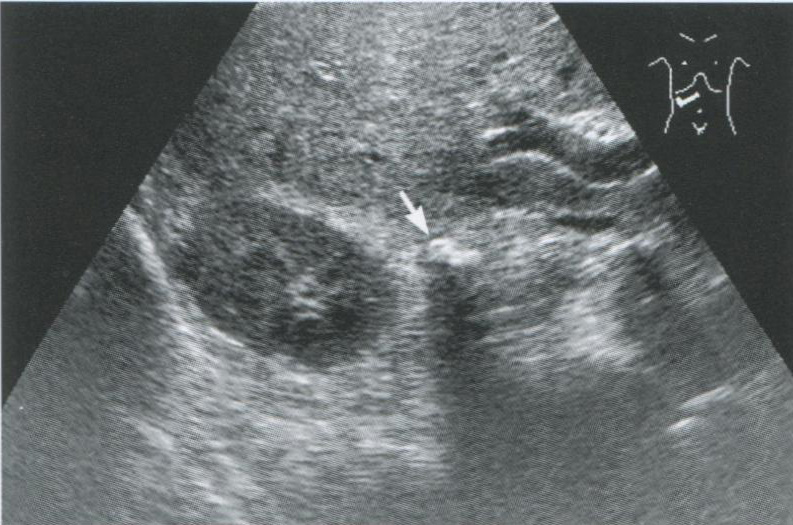
Рис. 2.14. Кальцинат правого надпочечника (стрелка), обнаруженный при скрининговом исследовании у 45-летнего мужчины. В области надпочечника определяется гиперэхогенное образование, дающее акустическую тень.
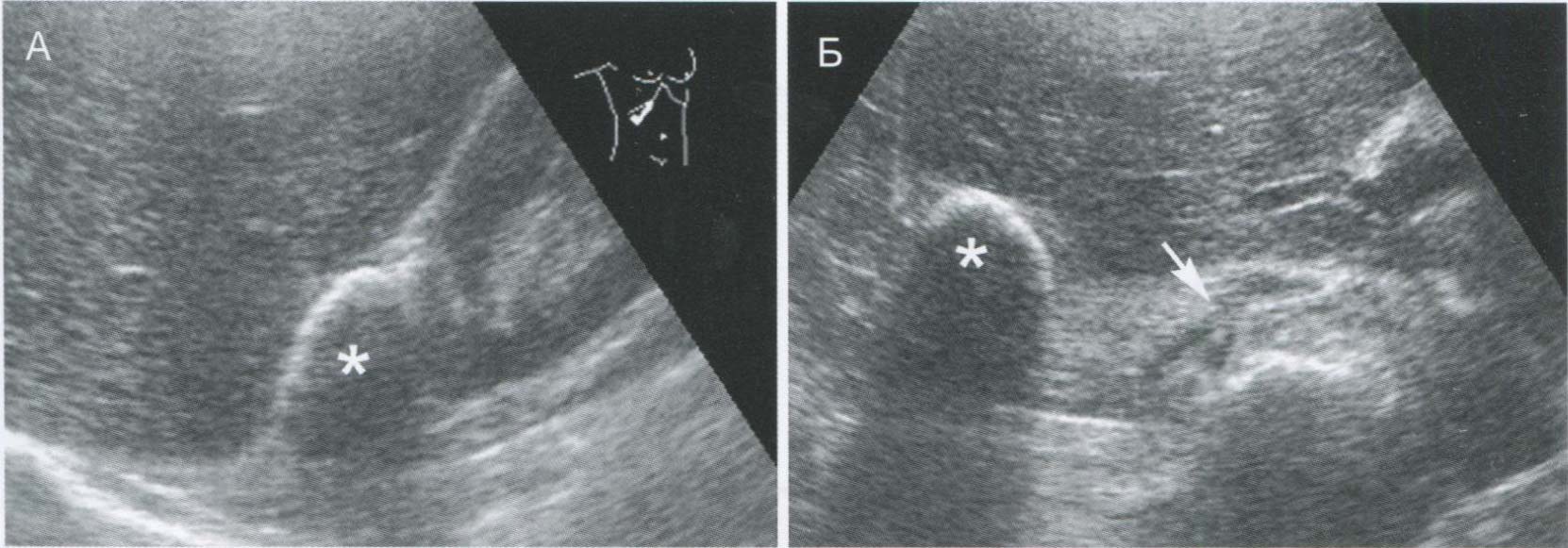
Рис. 2.15. Кальцинат печени (*), ошибочно принятый при продольном сканировании (А) за кальцинат правого надпочечника. При поперечном сканировании (Б) видно, что образование исходит из печени, надпочечник (стрелка) расположен медиальнее и не изменен.
Вы читали отрывок из книги "Ультразвуковое исследование в урологии и нефрологии" - Капустин С. В.
Дополнительный материал к лекции
УЗИ надпочечников: техника исследования. Анатомия надпочечников. Практическое занятие
Купить книгу "Ультразвуковое исследование в урологии и нефрологии" - Капустин С. В.
Книга "Ультразвуковое исследование в урологии и нефрологии"
Автор: Капустин С. В.
Книга посвящена ультразвуковой диагностике заболеваний органов мочевыделения. В монографии значительное внимание уделено методике ультразвукового исследования забрюшинного пространства, почек и надпочечников, мочеточников, мочевого пузыря, простаты и органов мошонки в необходимом для практического врача аспекте. Использованы современные зарубежные рекомендации и материалы согласительных документов по классификациям и диагностике рассматриваемой патологии.
Книга предназначена для врачей ультразвуковой диагностики, урологов и нефрологов, но будет интересна и полезна всем клиницистам, желающим расширить свои знания по ультразвуковой диагностике, урологии и нефрологии.
Купить книгу "Ультразвуковое исследование в урологии и нефрологии" - Капустин С. В.
Содержание книги "Ультразвуковое исследование в урологии и нефрологии"
Рекомендации по ультразвуковому исследованию почек, мочевых путей и простаты
Требования к ультразвуковому оборудованию
Немного об ультразвуковой терминологии
1. Забрюшинное пространство
Периренальный отдел
Передний параренальный отдел
Задний параренальный отдел
2. Надпочечники
Анатомия надпочечников
Техника ультразвукового исследования надпочечников
Надпочечники в норме
Сонография в диагностике заболеваний надпочечников
Наиболее частые заболевания надпочечников
Краткая клиническая информация
Аденома надпочечника
Аденокарцинома надпочечника
Метастатическое поражение надпочечников
Лимфома надпочечников
Феохромоцитома
Гиперплазия надпочечников
Нейробластома надпочечника
Миелолипома надпочечника
Гематома надпочечника
Киста надпочечника
Кальцинаты надпочечника
3. Почки
Топографическая анатомия почек
Ультразвуковая анатомия почек
Форма почек
Центральный эхокомплекс
Почки у детей
Эхогенность паренхимы почек
Размеры и объем почек
Ренально-кортикальный индекс
Наиболее частые причины изменения размеров почек
Сморщенная почка
Нефромегалия
Викарное увеличение почки
Внутрипочечный и внепочечный типы лоханки
Вне- и внутрипочечные сосуды
Показания к допплерографии почечных сосудов
Основные допплеровские режимы
Технология допплеровского исследования сосудов почек
Параметры допплерограммы
Форма допплерограммы и анализ ранней систолы
Явление "parvus-tardus"
Индекс резистентности (RI)
Типы кровоснабжения очаговых образований почек
Определение минутного почечного кровотока
Стеноз почечной артерии
Оценка перфузии паренхимы почек
Синдром фрейли
Артериовенозная фистула
Тромбоз почечной вены
Синдром аорто-мезентериального пинцета
Травма почки
Аномалии развития органов мочевой системы
Аномалии количества почек
Агенезия и аплазия почки
Удвоение почки
Аномалии положения почек
Торакальная дистопия почки
Поясничная дистопия почки
Подвздошная дистопия почки
Тазовая дистопия почки
Аномалии взаимоотношения почек
Подковообразная почка
Галетообразная почка
L-образная почка
S-образная почка
I-образная почка
Аномалии величины почек
Гипоплазия почки
Аномалии структуры почек
Рудиментарная почка
Карликовая почка
Кистозная болезнь почек
Кистозная дисплазия почек
Аутосомно-доминантная поликистозная болезнь почек (взрослых)
Аутосомно-рецессивная поликистозная болезнь почек (новорожденных)
Гломерулокистозная болезнь
Медуллярная губчатая почка
Ювенильный нефронофтиз
Простая киста почки
Локализованная кистозная болезнь почки
Мультилокулярная киста почки
Перипельвикальные кисты почек
Кистозная болезнь у пациентов на хроническом диализе
Гидронефроз
Инфицированный гидронефроз и пионефроз
Мегакаликоз
Нефролитиаз
Папиллярный некроз
Острый пиелонефрит
Острый диффузный пиелонефрит
Апостематозный пиелонефрит
Острый очаговый пиелонефрит (острая лобарная нефрония)
Эмфизематозный пиелонефрит
Абсцесс и карбункул почки
Паранефрит
Забрюшинная флегмона
Хронический пиелонефрит
Туберкулез почки
Ксантогранулематозный пиелонефрит
Острая почечная недостаточность
Острый гломерулонефрит и вторичные гломерулопатии
Хронический гломерулонефрит
Подагрическая нефропатия
Инфаркт почки
Нефрокальциноз
Почки при парентеральном питании
Почки при применении контрастных средств и диуретиков
Почки при жировой дистрофии и циррозе печени
Почки при сердечной недостаточности
Почки при сахарном диабете
Возрастные изменения почек
Почечно-клеточный рак
Переходно-клеточный рак (опухоль чашечно-лоханочной системы)
Метастатическое поражение почек
Лимфома почек
Ангиомиолипома почки
4. Мочеточники
Анатомия и топография мочеточников
Отделы мочеточника
Техника ультразвукового исследования мочеточников
Устье и мочеточнико-пузырный сегмент
Расширение мочеточника
Наиболее частые причины расширения мочеточников
Уретеролитиаз
Опухоль мочеточника
Ультразвуковое исследование в урологии и нефрологии
Пузырно-мочеточниковый рефлюкс
Первичный обструктивный мегауретер
Стриктура мочеточника
Уретероцеле
Расширение мочеточника при заболеваниях органов малого таза
Расширение мочеточника при беременности
Ретроперитонеальный фиброз (болезнь ормонда)
Верхние мочевые пути при бактериальной инфекции
Физиологическое расширение при переполнении мочевого пузыря
Расширение мочеточников при хронической задержке мочи
Расширение мочевых путей при полиурии
Остаточное расширение мочевых путей после устранения обструкции
Расширение мочеточника при отклонениях в его положении
Нефроптоз
Ретрокавальный мочеточник
Ретроилиакальный мочеточник
Оценка эвакуаторной функции мочеточнико-пузырного соустья
5. Мочевой пузырь
Анатомия и физиология
Техника исследования мочевого пузыря
Мочепузырный треугольник
Основание мочевого пузыря и уретра
Недержание мочи при напряжении у женщин
Остаточная и возвратная моча
Основные причины утолщения стенок мочевого пузыря
Мочевой пузырь при инфравезикальной обструкции
Нейрогенный мочевой пузырь
Нейрогенный атонический мочевой пузырь
Нейрогенный спастический мочевой пузырь
Камни мочевого пузыря
Заболевания урахуса
Опухоль мочевого пузыря
Травма мочевого пузыря
Цистит
Парацистит
Прямокишечно-мочепузырный свищ
Мочепузырно-влагалищный свищ
Дивертикул мочевого пузыря
6. Простата
Анатомия
Зональная анатомия простаты
Ультразвуковая анатомия простаты
Технологии ультразвукового исследования простаты
Методика трансректального исследования простаты
Размеры и объем простаты
Простата в норме
Семенные пузырьки в норме
ДГПЖ
Рак предстательной железы
Биопсия простаты
Антибиотикопрофилактика
Местное обезболивание
Технология биопсии
Ультразвуковая эластография в диагностике рака простаты
Острый простатит
Кисты простаты
7. Яички
Анатомия
Технология ультразвукового исследования яичек
Размеры яичек
Яички в норме
Расширение сети яичка (rete testis)
Кисты яичка
Кисты придатка
Гидроцеле
Перекрут яичка
Перекрут подвески
Острый эпидидимит
Острый орхит
Хроническое воспаление
Инфаркт яичка
Травма яичка
Крипторхизм
Опухоли придатка
Опухоли яичка
Лимфома яичка
Яички при лейкозе
"Выгоревшие" ("вurned-out") опухоли яичка
Метастатическая болезнь яичка
Микролитиаз яичек
Варикоцеле
Купить книгу "Ультразвуковое исследование в урологии и нефрологии" - Капустин С. В.
Все лекции для врачей удобным списком
Методы диагностики нераковых заболеваний молочных желёз (рентгеномаммография, УЗИ, радиотермометрия). Лекция для врачей
Лекция для врачей "Методы диагностики нераковых заболеваний молочных желёз (рентгеномаммография, УЗИ, радиотермометрия) (отрывок из книги "Медицина молочной железы и гинекологические болезни" - Радзинский В. Е.)
К методикам диагностики заболеваний МЖ предъявляют достаточно высокие требования. В частности, обследования для верификации диагноза должны быть точными, малоинвазивными и доступными населению. У каждой из существующих методик есть свои «плюсы» и «минусы», именно поэтому единственно правильная тактика эффективной диагностики заболеваний МЖ — комплексный подход. Для охвата и вовлечения большего количества женщин в обследование проводятся гинекологические и маммологические скрининги.
Эффективность любых имеющихся в арсенале врачей методов обычно оценивают по возможности обнаружения патологического образования минимального размера в МЖ. Этот феномен, отражающий возможности диагностики, называется «маммологическим окном» (рис. 4-4).
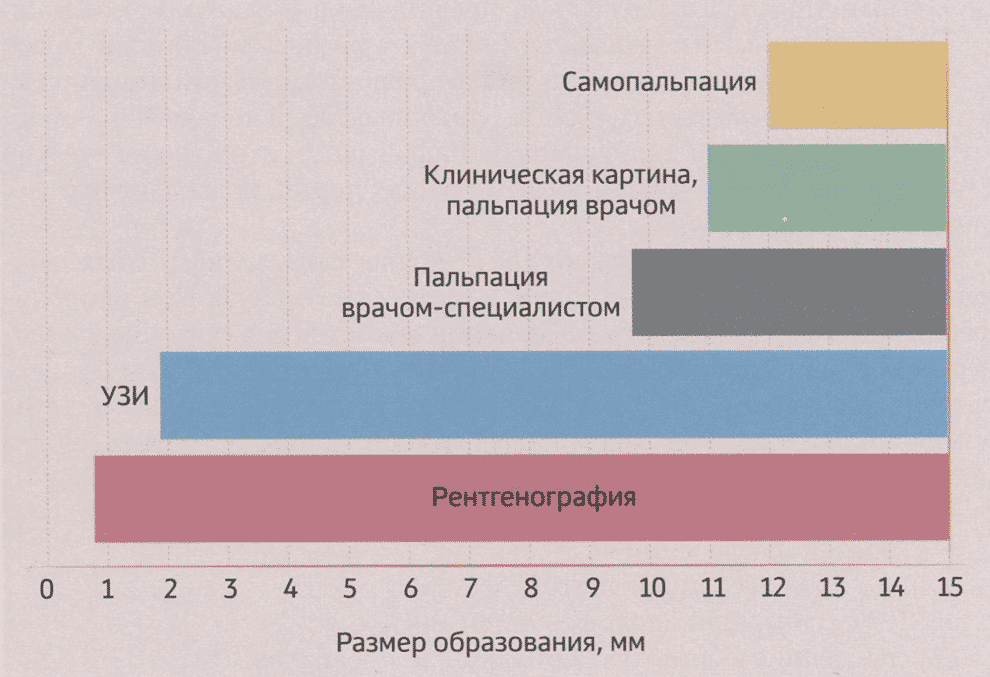
Рис. 4-4. Возможности диагностических методов («маммологическое окно»).
Сравнение «маммологического окна» для каждого из имеющихся методов диагностики показало, что минимальный размер образований, найденных при самопальпации, составляет 1-2 см, при пальпации врачом — 1 см, с помощью УЗИ — 0,1-0,4 см, а маммография позволяет обнаружить очаг размером всего 0,1 см.
Чрезвычайно важно донести до сознания каждой пациентки эту информацию как ключевой аргумент в пользу регулярного прохождения маммологического скрининга: в случае злокачественности процесса только инструментальные методы обследования позволяют диагностировать опухоль на ранних стадиях, до метастазирования.
Применение широко популяризуемого в наше время метода самопальпации МЖ, безусловно, лучше, чем полное отсутствие какого-либо обследования, однако нет сомнений в том, что современные инструментальные обследования (маммография, УЗИ МЖ) значительно эффективнее.
Клиническая картина
Клиническая картина мастопатии весьма разнообразна. Довольно чаете больные жалуются на боль в области МЖ, чувство распирания и нагрубания, особенно перед менструацией. Боль может быть локализована в одной или захватывать обе МЖ, иррадиировать в плечо или область ключицы. Болевые ощущения также могут быть практически постоянны ми либо возникать периодически — с индивидуальной цикличностью.
Уплотнения в железах нередко определяют в виде диска без чётких границ или разнокалиберных полостей мягкоэластической консистенции. Чаще пальпируют гиперплазированные дольки МЖ различной плотности и эластичности.
Один из симптомов мастопатии — выделения из сосков. Секрет может появляться как самопроизвольно, так и при надавливании на область соска, различен по цвету и характеристикам.
Диагноз мастопатии ставят на основании жалоб пациентки, результатов осмотра, пальпации МЖ, а также рентгенологического, сонографического, морфологического и других методов исследования.
В одной и той же возрастной группе архитектоника МЖ у разных пациенток значительно отличается. В широкой медицинской практике не все варианты изменений архитектоники МЖ трактуют правильно. Так, например, любую жировую трансформацию (независимо от возраста или каких-либо гормональных нарушений) без сопутствующих узловых образований многие клиницисты считают нормой. Инволютивные процессы далеко не всегда безобидны, а, напротив, у женщин в раннем репродуктивном возрасте именно они должны навести врача на мысль о неблагополучии, обусловленном системным эндокринным заболеванием. Таким образом, сходные изменения МЖ у пациенток разных возрастных групп требуют различного подхода к их оценке и лечению.
Рентгеномаммография
В настоящее время основным методом объективной оценки состояния МЖ признана рентгеномаммография (рис. 4-5).
С помощью рентгеномаммографии можно быстро и своевременно распознать гиперпластические изменения в МЖ у 75-95% пациенток.
Рис. 4-5. Рентгеномаммография: а — аппарат для рентгеномаммографии; б — врач выполняет исследование.
Именно это отличие от других методов диагностики заставило признать маммографию ведущим методом скрининга. Однако следует учитывать, что, например, кожные образования и кальцификаты кожи на маммограммах могут имитировать первичные поражения МЖ как доброкачественной, так и злокачественной природы. К числу таких кожных образований относят невус, жировую кисту, нейрофиброму, экзокринную акроспирому. Тщательный клинический осмотр, ультразвуковое дообследование, а при необходимости и биопсия позволяют точно установить внутрикожную локализацию подобных образований.
Субъективность оценки данных маммографии зависит от соблюдения всех технологий метода исследования (начиная с правильной укладки, снимков в двух проекциях, качества полученных снимков), а эффективность интерпретации резко увеличивается при наличии старых исследований. Что касается повышения качества маммографии, то цифровые сканеры обеспечивают высокую разрешающую способность рентгеновского изображения, снижение лучевой нагрузки, снижение компрессии и удобный и надёжный метод архивации исследования. Такие аппараты дополнительно могут быть оснащены программой распознавания микрокальцинатов и определения очагов плотности (CAD — computer-aided diagnosis, компьютерная диагностика).
Морфологическое и функциональное состояние МЖ находится под прямым управлением эндокринной системы, которая играет роль своеобразного зеркала, отражающего концентрации и взаимодействия различных гормонов. Как известно, МЖ — гормонально зависимый орган, чутко реагирующий на нарушения функции желёз внутренней секреции. Структура железы подвержена быстрым физиологическим и патологическим перестройкам. Анализируя рентгенологические изменения при дисгормональной мастопатии, А. И. Бухман (1995) установил, что наблюдающаяся в пременопаузе диссоциация продукции гонадотропных гормонов гипофиза, сопровождающаяся гиперэстрогенией, обеспечивает типичные пролиферативные изменения в МЖ.
На маммограммах можно отчётливо различить диффузную, узловую и фиброзно-кистозную формы ДДМЖ (рис. 4-6).
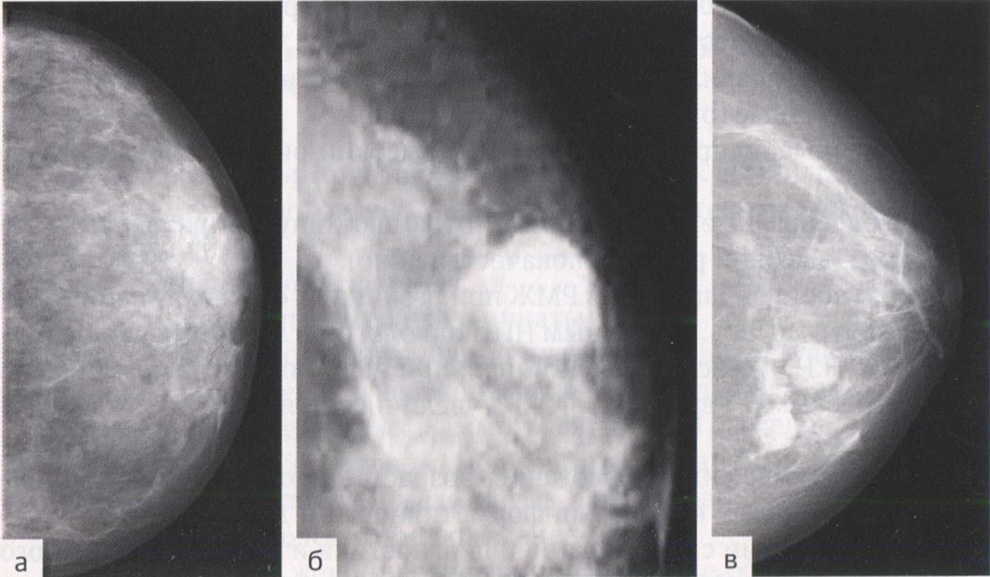
Рис. 4-6. Рентгенограммы МЖ: а — мелкокистозные изменения; б — диффузные аденозные изменения; в — киста с внутрикистозной папилломой.
Выявление узловых образований МЖ служит показанием к тонкоигольной биопсии и цитологическому исследованию тканей.
У женщин с диффузной формой ФКМ вероятность рака возрастает в 4-6 раз, так как стандартная маммография не позволяет своевременно обнаружить предраковые изменения примерно у 30% пациенток. Диффузная форма мастопатии диктует необходимость дообследования; УЗИ в сочетании с маммографией или чередования этих методов.
Важно, что для дифференциальной диагностики узловой и фиброзно-кистозной форм мастопатии, а зачастую и РМЖ решающим может стать наличие микрокальцинатов, наиболее часто встречающихся при маммографическом исследовании. Все обызвествления на маммограммах классифицируют по размеру: 0,5 мм и более; 0,5 мм и менее. Первые чаще сопутствуют доброкачественным процессам в МЖ и не представляют трудностей в оценке. Более сложно визуализировать и интерпретировать микрокальцинаты размером менее 0,5мм2.
Наиболее распространена классификация микрокальцинатов М. Le Gal (Ле Гал).
1. Круглые и дуговидные кальцинаты, иногда горизонтальные или полулунные, соответствуют маленьким микрокистозным эктазиям (доброкачественные).
2. Круглые, правильной формы (доброкачественные).
3. Пылевидные (риск к озлокачествлению).
4. Точечные, неправильной формы (высокий риск к озлокачествлению).
5. Червеобразные, древовидные, отражают внутрипротоковый некроз (высокий риск к озлокачествлению).
Вероятность обнаружения РМЖ при различных обызвествлениях колеблется от 1 до 96%. По данным НИИ онкологии и медицинской радиологии им. Н.Н. Александрова (Минск), при наличии микрокальцинатов на маммограммах вероятность РМЖ увеличивается от первого к пятому типу (рис. 4-7).
С учётом динамики омоложения возраста онкологических пациентов с РМЖ, а также высокой информативности и доказательности метода маммографии с целью ранней диагностики и выбора правильного лечения в Приказе №572н «Порядок оказания медицинской помощи по профилю «акушерство и гинекология» регламентировано первое маммографическое исследование в 35-36 лет.
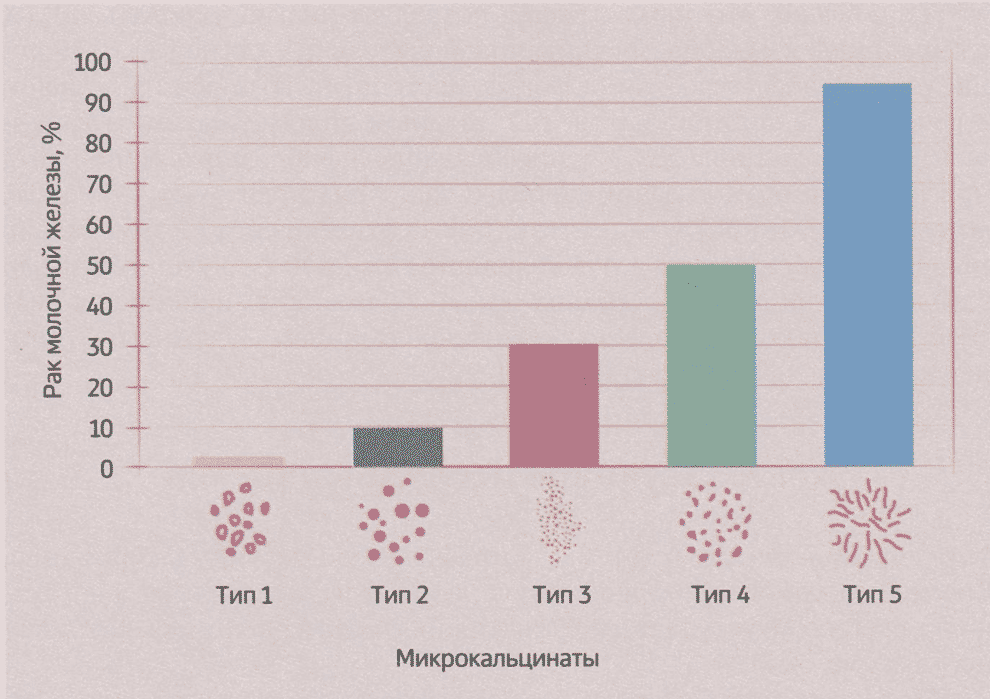
Рис. 4-7. Типы микрокальцинатов на маммограммах и вероятность РМЖ при наличии каждого из них (Илькевич А.Г., 2001).
Изучение непальпируемых образований МЖ выявило два наиболее опасных рентгенологических симптома, характерных для онкологической опухоли:
1) узел неправильной формы;
2) сгруппированные микрокальцинаты.
В обоих случаях показана пункционная биопсия, по результатам которой принимают решение о необходимости секторальной резекции МЖ.
При расшифровке данных маммографического исследования ошибки наиболее часто обусловлены следующими ситуациями:
• выраженным плотным железистым фоном ткани;
• наличием опухолей размером менее 1 см;
• обследованием женщин с внутрипротоковыми образованиями;
• обследованием женщин с воспалительными заболеваниями МЖ;
• перенесёнными хирургическими операциями на МЖ.
Установлено, что маммография позволяет диагностировать ДЗМЖ с тенденцией к узлообразованию приблизительно у каждой третьей пациентки. Наиболее часто эта форма мастопатии возникает у женщин в сочетании с миомой матки, генитальным эндометриозом и гиперплазией эндометрия. ДЗМЖ с преобладанием фиброзного компонента при рентгеномаммографи и наиболее часто диагностируют у больных миомой матки (48,7% пациенток), также относящейся к гормонально зависимым образованиям. У большинства женщин с воспалительными заболеваниями половых органов и новообразованиями яичников диагностируют также мастопатию, но с преобладанием кистозного компонента (91,7 и 78,9% соответственно).
Ультразвуковое исследование МЖ
УЗИ дополняет и уточняет маммографическую картину заболевания. Кроме того, сонографический метод не несёт радиологической нагруз ки и зачастую не уступает по эффективности рентгенологической диагностике (рис. 4-8).
Некоторые авторы указывают, что сонографическое исследование МЖ — диагностический метод, высоко информативный для дифференциальной диагностики кист и солитарных образований (рис. 4-6). УЗИ позволяет распознавать узловые образования и кисты, оценивать диффузные изменения. В частности, диагностическая эффективность УЗИ при опухолях размером менее 1 см составляет 80%, при непальпируемых образованиях — 58%.
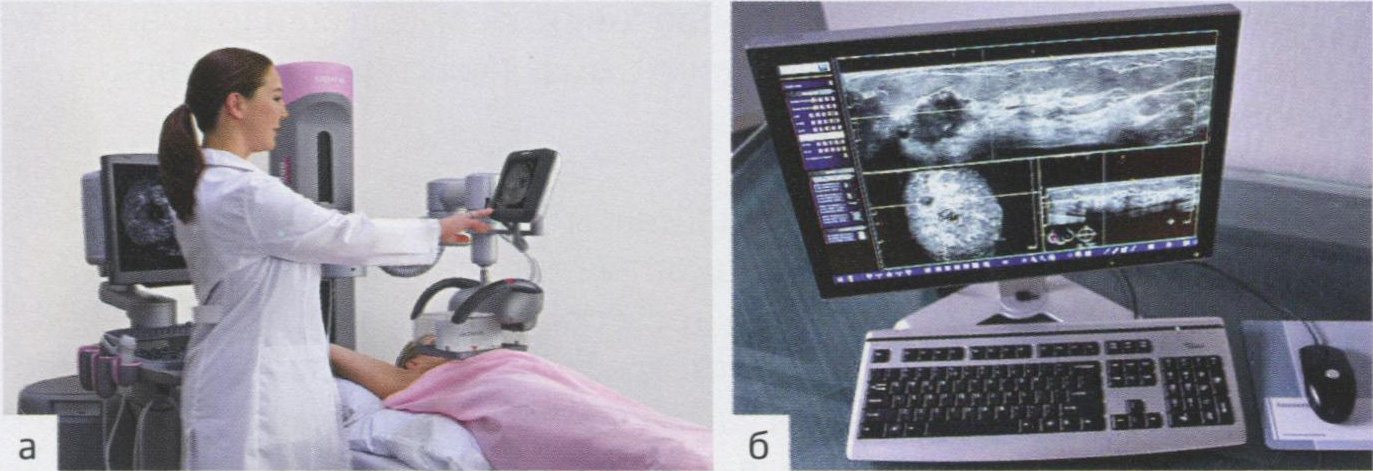
Рис. 4-8. Сонография МЖ: а — аппарат для ультразвуковой диагностики (автоматизированный объёмный сканер МЖ на базе ультразвуковой системы Acuson S2000); б — автоматизированное отображение ультразвуковой картины после обработки встроенным программным обеспечением.
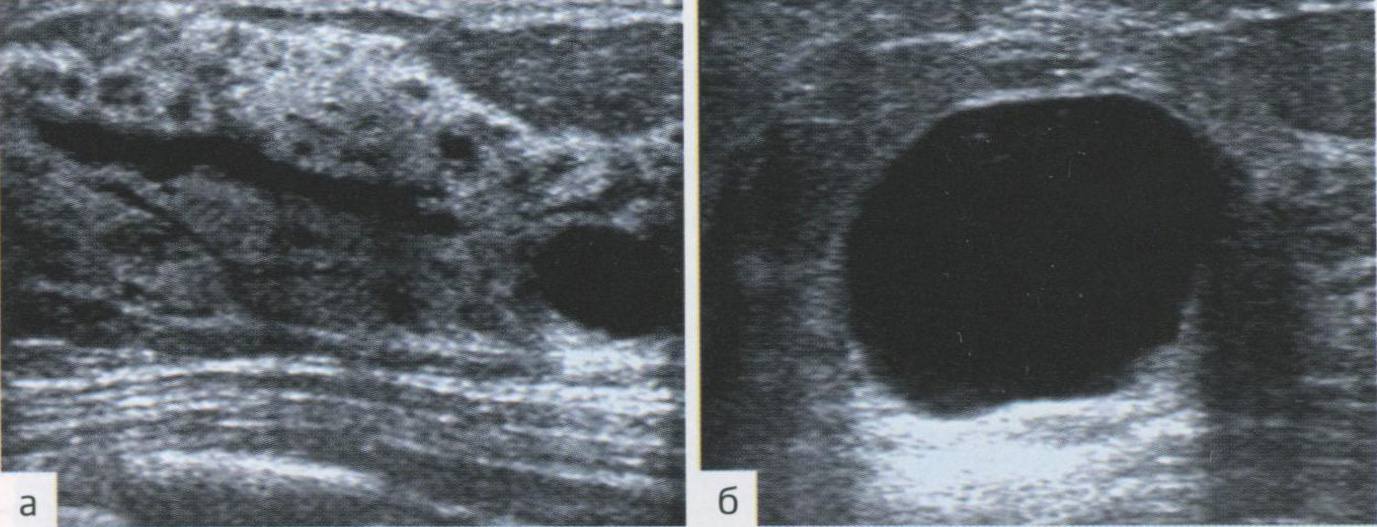
Рис. 4-9. Сонографические картины при нераковых заболеваниях МЖ: а — расширенный проток МЖ; б — солитарная киста.
Сонография имеет и некоторые недостатки. Во-первых, при УЗИ нельзя достоверно доказать наличие микрокальцинатов (один из первых признаков малигнизации), во-вторых, при крупных МЖ есть высокий риск пропуска непальпируемого образования. Вместе с тем обнаружение патологического очага в МЖ служит показанием к перкутанной (чрескожной) биопсии (тонко или толстоигольной). Биопсия под контролем УЗИ повышает чувствительность диагностики РМЖ с 88,5 до 100%, узловой формы мастопатии — с 66,7 до 95,8%. Диагностика фиброаденом и жидкостных образований при аспирационной биопсии позволяет исключить РМЖ. Материал, полученный при трепан- или вакуум-аспирационной биопсии под ультразвуковой навигацией, достаточен для гистологического и иммуногистохимического исследований.
Несмотря на недостатки методики УЗИ МЖ, возможно выделить два семиотических варианта ультразвукового изображения узловой формы ДЗМЖ. Первый характеризуется единичными или множественними участками сниженной эхогенности без чётких контуров и границ, нередко причудливой формы (рис. 4-10). Второй вариант — локальная визуализация множества мелких кист и гипоэхогенных участков неправильной формы между ними, а также наличие точечных гиперэхогенных отражений (рис. 4-11).
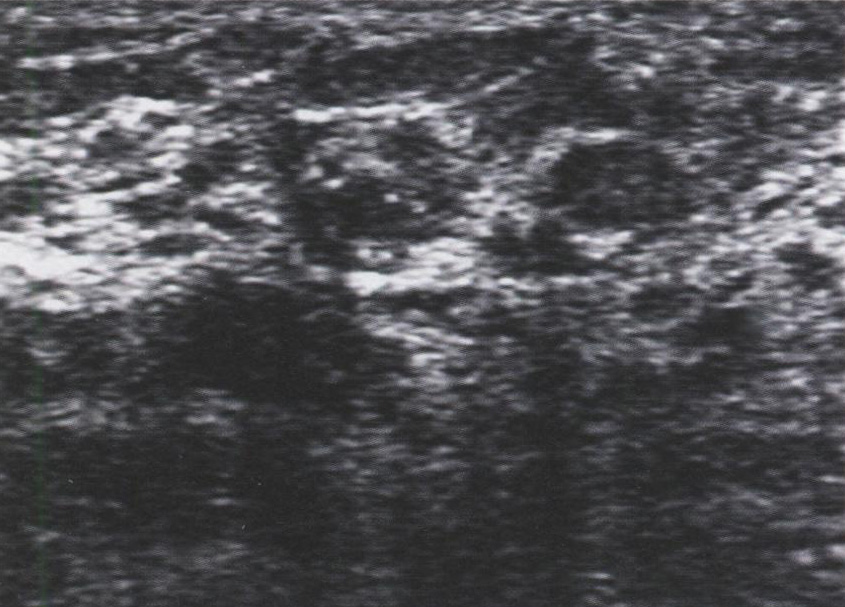
Рис. 4-10. Характерные участки сниженной эхогенности при ранних узловых формах нераковых заболеваний МЖ (Черкасов Е. Ю., 2006).
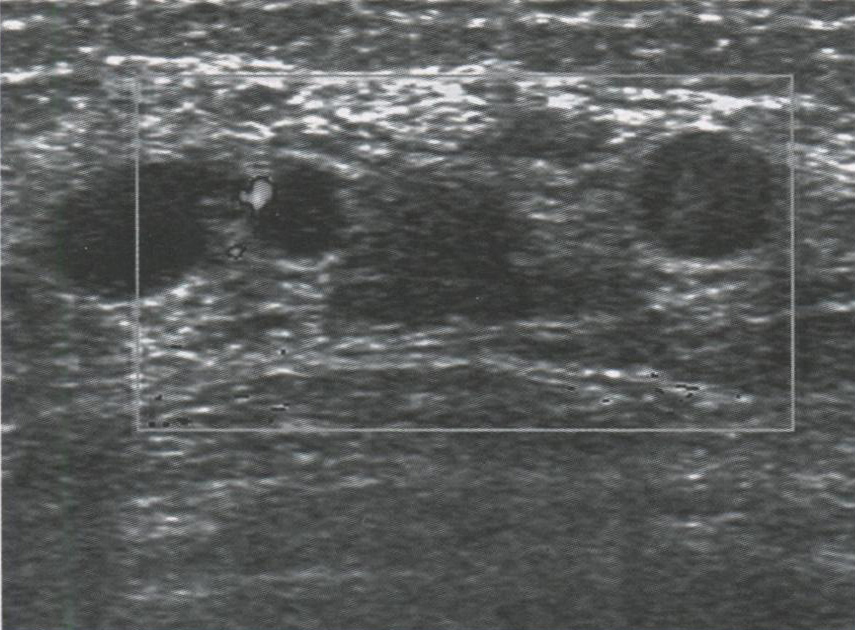
Рис. 4-11. «Пёстрая» локальная картина при ранних узловых формах нераковых заболеваний МЖ (Черкасов Е. Ю., 2006).
Применение новых технологий, цветокодированной и энергетической допплерографии, позволяет уточнить представление о васкуляризации зон узловых форм ДЗМЖ (рис. 4-12).
Сопоставление данных допплерографии и цитологического исследования (после тонкоигольной пункции под контролем УЗИ либо после иссечения сектора железы с гистологическим исследованием удалённых тканей) у больных с узловой формой ДЗМЖ показало, что:
• у 52,9% больных с процессом, на момент исследования считавшимся доброкачественным (гиперплазия железистого эпителия), кровоток не был выявлен, у 47,1% пациенток установлено локальное усиление кровотока;
• у 97,5% пациенток с высоким риском злокачественной трансформации при исследовании обнаружили локальное усиление кровотока в зоне узлового преобразования ткани МЖ.
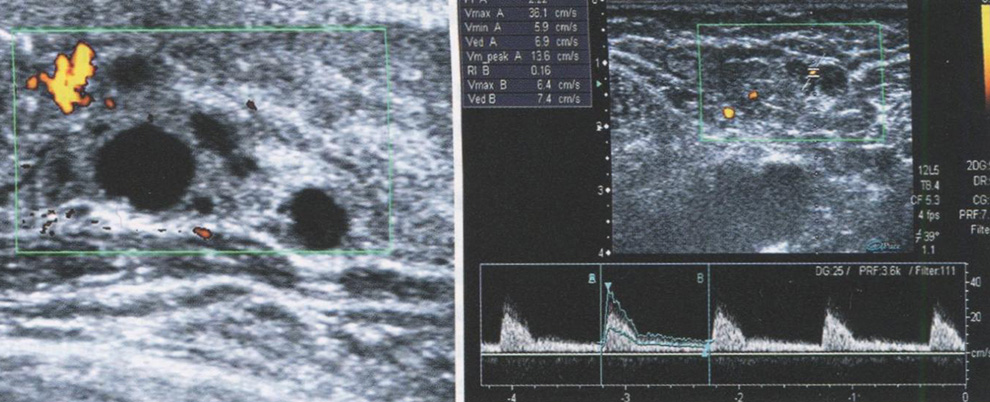
Рис. 4-12. Допплерография патологических участков МЖ.
В ходе математического анализа оказалось, что у больных с узловой формой ДЗМЖ признак локального усиления кровотока имел следующие показатели информативности: чувствительность — 0,98, специфичность — 0,53, точность — 0,84. Следовательно, с использованием новых технологий возможно уже в начале обследования уточнить данные пальпации и максимально рано диагностировать узловые формы болезни с информативностью, почти не уступающей рентгенологическому методу.
УЗИ позволяет не только установить факт заболевания, но и уточнить характер обнаруженных нарушений с учётом морфологического варианта. Подобная дифференциальная диагностика, безусловно, важна для индивидуализации лечебной тактики при различных формах нераковых заболеваний МЖ у пациенток, в том числе с гинекологическими болезнями. Важно, что эхография — безвредный и экономически выгодный метод, доступный для скринингового обследования МЖ у женщин моложе 35 лет в амбулаторных условиях, а также при дообследовании после маммографии.
Ультразвуковая и рентгенологическая маммография — не альтернативные, а взаимодополняющие методы. Их совместное использование в диагностическом алгоритме («двойной маммологический скрининг») повышает вероятность своевременного обнаружения заболеваний МЖ.
Радиотермометрия молочных желёз
В 1970-е годы XX века была предложена методика термографии (рис. 4-13). Принцип действия этого метода основан на разности температур кожных покровов над повреждёнными и неповреждёнными участками, что связано с особенностями кровообращения здоровых и патологически изменённых тканей.
Безвредность, возможность выполнения неограниченного количества контрольных снимков, простота и относительная доступность данного метода привлекли симпатии многих исследователей. Однако низкая разрешающая способность, невозможность детализации структуры МЖ, трудности в определении небольших, особенно глубоко расположенных узлов вынуждают отнести данный метод лишь к вспомогательным.
Более информативен метод микроволновой радиотермометрии (РТМ-метод). В отличие от традиционной инфракрасной термографии, демонстрирующей температуру кожи, радиотермометрия измеряет собственное излучение тканей человека в микроволновом диапазоне, что позволяет неинвазивно выявлять тепловые аномалии на глубине до 7 см. Современные микроволновые приборы одновременно измеряют температурные показатели кожи и внутренних органов и визуализируют результаты измерения в виде полей температур.
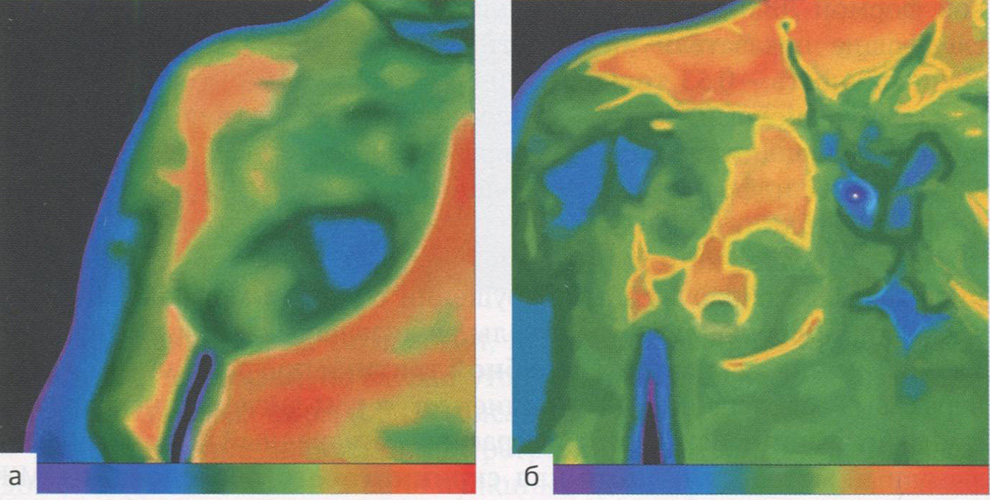
Рис. 4-13. Термограмма МЖ: а — правосторонняя фиброзная мастопатия (округлая очаговая гипотермия с градиентом 1,8-2,2 °C в проекции опухолевого узла); б — рак правой МЖ (гипертермия в проекции соска и верхневнутреннего квадранта правой МЖ с градиентом 1,2-1,4 ‘С, метастазы в лимфатические узлы ключичной группы; негомогенная гипотермия тела грудины — тепловизионный признак вторичного иммунодефицита).
В основе метода лежит тот факт, что повышение температуры злокачественной опухоли обусловлено темпом её роста, поэтому наиболее опасные быстрорастущие опухоли имеют очень высокую температуру, их в первую очередь выявляют с помощью РТМ-метода. Согласно данным Н.И. Рожковой и соавт. (2007), у 80% пациенток с выраженной пролиферацией и атипичными изменениями уже имеются существенные тепловые аномалии за счёт усиленного метаболизма и/или воспалительной реакции. Таким образом, тепловые изменения наступают не тогда, когда опухоль достигает значительных размеров, а на стадии, предшествующей злокачественному росту, ещё до структурных изменений, обнаруживаемых при рентгенологических и ультразвуковых исследованиях. Л. М. Бурдина (2008) отмечает, что несомненным достоинством метода служит возможность его использования для динамического контроля при лечении ДЗМЖ. Такая диагностика позволяет достаточно чётко дифференцировать пролиферативные формы мастопатии и фиброаденомы. Удаётся выделить группу пациенток с повышейным риском РМЖ, нуждающихся в динамическом наблюдении либо хирургическом лечении.
Вы читали отрывок из книги "Медицина молочной железы и гинекологические болезни" - Радзинский В. Е.
Купить медицинскую литературу по маммологии в интернет-магазине shopdon.ru
Книга "Медицина молочной железы и гинекологические болезни"
Автор: Радзинский В. Е.

«Медицина молочной железы» — это комплекс теоретических и сугубо практических знаний и умений, необходимых врачам общей практики, гинекологам и онкологам. В первую очередь речь идёт о доброкачественных заболеваниях и профилактике РМЖ, ведь лечение рака этой локализации в нашей стране относят к приоритетной компетенции онкологов. Постулаты, прозвучавшие в первом издании книги «Молочные железы и гинекологические болезни», оказались практически значимыми для клиницистов. Однако медицинская наука не стоит на месте, в стране, как и в мире в целом, можно наблюдать существенные изменения подходов к профилактике и лечению маммологических заболеваний. И об этом должен быть информирован акушер-гинеколог, в чьей зоне ответственности как раз и находятся молочные железы.
Второе издание книги — не просто попытка дополнить предыдущую информацию новыми данными. В большей степени это своего рода переосмысление существующих позиций в проблеме медицины молочной железы.
Раздел «Анатомия» предлагает специалистам не только подробные анатомические рисунки, но и современное представление о строении молочной железы и сосково-ареолярного комплекса, делении железы на квадранты, что будет полезно при диагностике и последующем планировании оперативных вмешательств. Существенно пересмотрена и дополнена в соответствии с актуальными представлениями глава, посвящённая грудному вскармливанию. Все лекарственные препараты, предлагаемые для терапии заболеваний молочных желёз, рассмотрены с точки зрения доказательной медицины и действующих порядков оказания медицинской помощи, клинических рекомендаций. В книге представлены современные научно-практические подходы к диагностике, лечению и профилактике нераковых заболеваний молочных желёз, оценке факторов риска, акцентировано внимание на внедрении маммографического скрининга как одного из важнейших способов своевременного выявления рака.
Издание предназначено для акушеров-гинекологов, маммологов, хирургов, врачей общей практики, слушателей всех форм непрерывного медицинского образования, клинических ординаторов и студентов медицинских вузов.
Купить медицинскую литературу по маммологии в интернет-магазине shopdon.ru
Содержание книги "Медицина молочной железы и гинекологические болезни"
ГЛАВА 1. Эволюционная целесообразность вскармливания потомства молоком матери
Почему динозавры проиграли в борьбе за выживание?
Эмбриональное развитие молочных желёз и сосково-ареолярного комплекса
Литература
ГЛАВА 2. Анатомия молочной железы
Строение молочной железы и сосково-ареолярного комплекса
Анатомия сосково-ареолярного комплекса
Артериальная система молочной железы
Венозная система молочной железы
Лимфатическая система молочной железы
Лимфатическая система сосково-ареолярного комплекса
Иннервация молочной железы и сосково-ареолярного комплекса
Литература
ГЛАВА 3. Лактация человека: теория и практика
Термины и определения
Естественное вскармливание — безопасная норма
Суровые реалии акушерского стационара и современные перинатальные технологии
Отказ от кормления грудью: риск для здоровья ребёнка
Отказ от кормления грудью: риск для здоровья матери
Грудное вскармливание — экономическое благосостояние государства
Уникальный состав грудного молока — остерегайтесь подделок
Физиология лактации
Рациональная организация грудного вскармливания
Ранний контакт «кожа к коже»: особый разговор
Прикладывание к груди
Препятствия на пути к здоровому вскармливанию
Истинная агалактия и гипогалактия
Анкилоглоссия — действительная причина нарушения грудного вскармливания
Трещины соска, лактостаз, мастит, абсцесс
Критерии оценки достаточности питания ребёнка и расчёт докорма
Рациональные способы докорма и восстановление грудного вскармливания
Медицинские противопоказания к кормлению грудью
Лекарственные средства и кормление грудью
Контраверсии интергенетического интервала
Контрацепция после родов. Что выбрать?
Овуляция при отсутствии менструаций
Контрацепция во время лактации
Внедрение исключительно грудного вскармливания: проблемы и результаты
Литература
ГЛАВА 4. Доброкачественные (нераковые) заболевания молочных желёз: классификация и диагностика
Проблемы терминологии и классификации
Варианты классификации
Методы диагностики нераковых заболеваний молочных желёз
Клиническая картина
Рентгеномаммография
Ультразвуковое исследование молочных желёз
Радиотермометрия молочных желёз
Другие методы исследования молочных желёз
Маммологический скрининг
Единый диагностический гинекологический и маммологический скрининг
Сочетанная гинекологическая и маммологическая заболеваемость
Принципы единого гинекологического и маммологического скрининга
Литература
ГЛАВА 5. Молочные железы, гормоны, нейроэндокринные синдромы, гинекологические заболевания, гиперпролактинемия
Эстрогены
Прогестерон
Андрогены
Гонадотропины
Глюкокортикоиды
Простагландины
Гормоны щитовидной железы
Пролактин
Соотношение гонадотропных и половых гормонов в плазме крови
Ожирение
Сахарный диабет
Литература
ГЛАВА 6. Факторы риска доброкачественных и злокачественных заболеваний молочных желёз
Факторы риска болезней молочных желёз
Возраст
Наследственность
Избыточное влияние эстрогенов
Гинекологические заболевания
Особенности менструальной и репродуктивной функций
Приём гормональных препаратов
Эндокринные заболевания
Болезни органов пищеварения
Образ жизни и питание
Значимость отдельных факторов риска
Масталгия, мастопатия и рак молочных желёз
Литература
ГЛАВА 7. Лечение доброкачественных заболеваний молочных желёз
Лечение очаговых ДЗМЖ
Узловая ФКМ
Фиброаденома молочной железы
Кисты молочной железы
Внутрипротоковые папилломы
Липома
Лечение диффузных ДЗМЖ
Общая тактика
Соблюдение диеты и нормализация функционирования пищеварительного тракта
Медикаментозная терапия ДЗМЖ
Терапия гинекологических заболеваний и их сочетаний с диффузной мастопатией и масталгией
Литература
ПРИЛОЖЕНИЕ
Справочник лекарственных средств для лечения ДДМЖ, адъювантной терапии и контрацептивы, разрешённые в период лактации
Препараты, имеющие прямые показаниях лечению ДЗМЖ
Некоторые контрацептивы и витаминные препараты, рекомендованные в период лактации
Препараты для лечения гинекологических заболеваний с терапевтическими эффектами на сопутствующие болезни молочных желёз
Купить медицинскую литературу по маммологии в интернет-магазине shopdon.ru
Все лекции для врачей удобным списком
Рак молочной железы симптомы. MP-маммография. УЗИ диагностика. Лекция для врачей
Лекция для врачей "Рак молочной железы симптомы. MP-маммография. УЗИ диагностика" (отрывок из книги "Лучевая диагностика. Заболевания молочных желез" - Фишер У.)
Купить книгу "Лучевая диагностика. Заболевания молочных желез" - Фишер У.
Определение
Факторы увеличивающие вероятность развития рака молочной железы.
Наиболее важные факторы риска
Эстрогены: риск рака молочной железы повышается с увеличением уровня эстрогенов на протяжении жизни
• Риск увеличивается у женщин с ранним менархе и поздней менопаузой
• Риск развития рака молочной железы уменьшается при ранней овариоэктомии
• Влияние гормональной контрацепции окончательно не изучено
• Увеличивается при использовании заместительной гормональной терапии.
Возраст: риск рака молочной железы повышается с возрастом.
Доброкачественные поражения молочной железы: риск рака молочной железы повышается у женщин с доброкачественными пролиферативными поражениями.
Стиль жизни: риск рака молочной железы повышается у женщин, злоупотребляющих алкоголем, пищей с высоким содержанием жиров и ведущих малоподвижный образ жизни.
Лучевая нагрузка: лучевая нагрузка увеличивает риск развития рака молочной железы (например, облучение грудной клетки при болезни Ходжкина).
Генетические факторы: некоторые генетические факторы увеличивают риск развития рака молочной железы
• Мутация гена BRCA значительно увеличивает риск развития рака молочной железы
• Мутация гена BRCA приводит к продукции дефектных протеинов, участвующих в репарации поврежденной ДНК
• Как следствие, дефекты других генов накапливаются и могут приводить к росту опухоли
• Гены BRCA 1 и 2 идентифицированы
• BRCA 3 и 4. вероятно, будут идентифицированы в ближайшее время.
Таблица 5.1 Факторы риска развития рака молочной железы
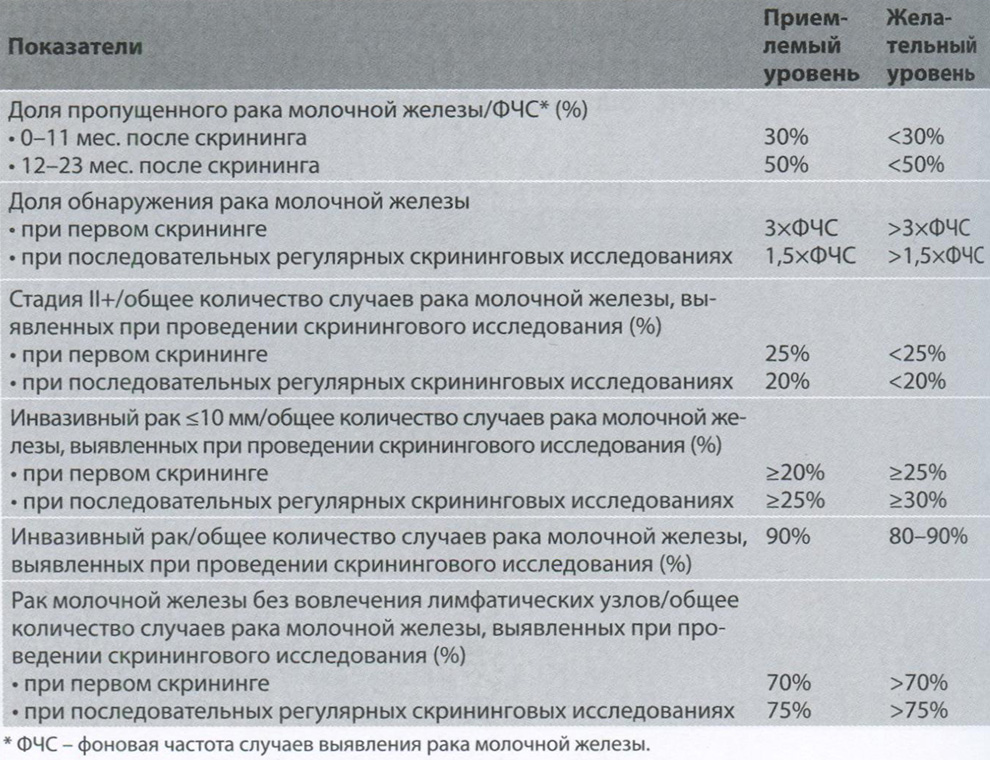
Показатели повышенного семейного риска развития рака молочной железы (дефекты генов BRCA):
- Наличие двух и более родственниц с раком молочной железы или яичников в возрасте до 50 лет на момент установления диагноза.
Наличие одной родственницы с односторонним раком молочной железы в возрасте до 30 лет на момент установления диагноза.
-Наличие одной родственницы с двусторонним раком молочных желез в возрасте до 40 лет на момент установления диагноза.
- Наличие одной родственницы с раком яичников в возрасте до 40 лет на момент установления диагноза.
Советы и ошибки
Женщины с высоким риском развития рака молочной железы особенно чувствительны к воздействию ионизирующего излучения.
• Следовательно, пациенткам этой группы должны проводиться методы исследования только с низкой лучевой нагрузкой
• MP-маммография является наиболее чувствительной и наиболее специфичной диагностической процедурой.
Косвенные факторы оценки эффективности скрининга
Определение
Показатели, используемые для оценки эффективности программ маммографического скрининга
• Проведение скрининга снижает смертность, связанную с раком молочной железы, на 20-30%
• Несмотря на это, более 1/3 случаев рака молочной железы пропускается (пропущенный рак).
Процедура скрининга
Женщины в возрасте 50-69 лет дают письменное согласие на принятие участия в скрининговых программах
• Рентгенолаборант, специализирующийся на проведении маммографических исследований, делает снимки молочных желез в двух проекциях
• Предварительное клиническое исследование не проводится
• УЗИ не проводится
• Заключение по результатам исследования выдается двумя специалистами, которые независимо друг от друга проводят интерпретацию полученных маммограмм
• Пациентка получает информацию в течение 5 дней после проведения исследования.
Советы и ошибки
Маммографический скрининг надежен в выявлении рака молочной железы у женщин с низкой плотностью паренхимы (ACR I и 11 типа)
• На маммограммах с высокой плотностью паренхимы (ACR III и IV типа) более 50% случаев рака молочной железы может быть пропущено
• В таких случаях настоятельно рекомендуется использовать другие диагностические методы визуализации.
Таблица 5.2 Ранние показатели, используемые для оценки эффективности скрининга рака молочной железы

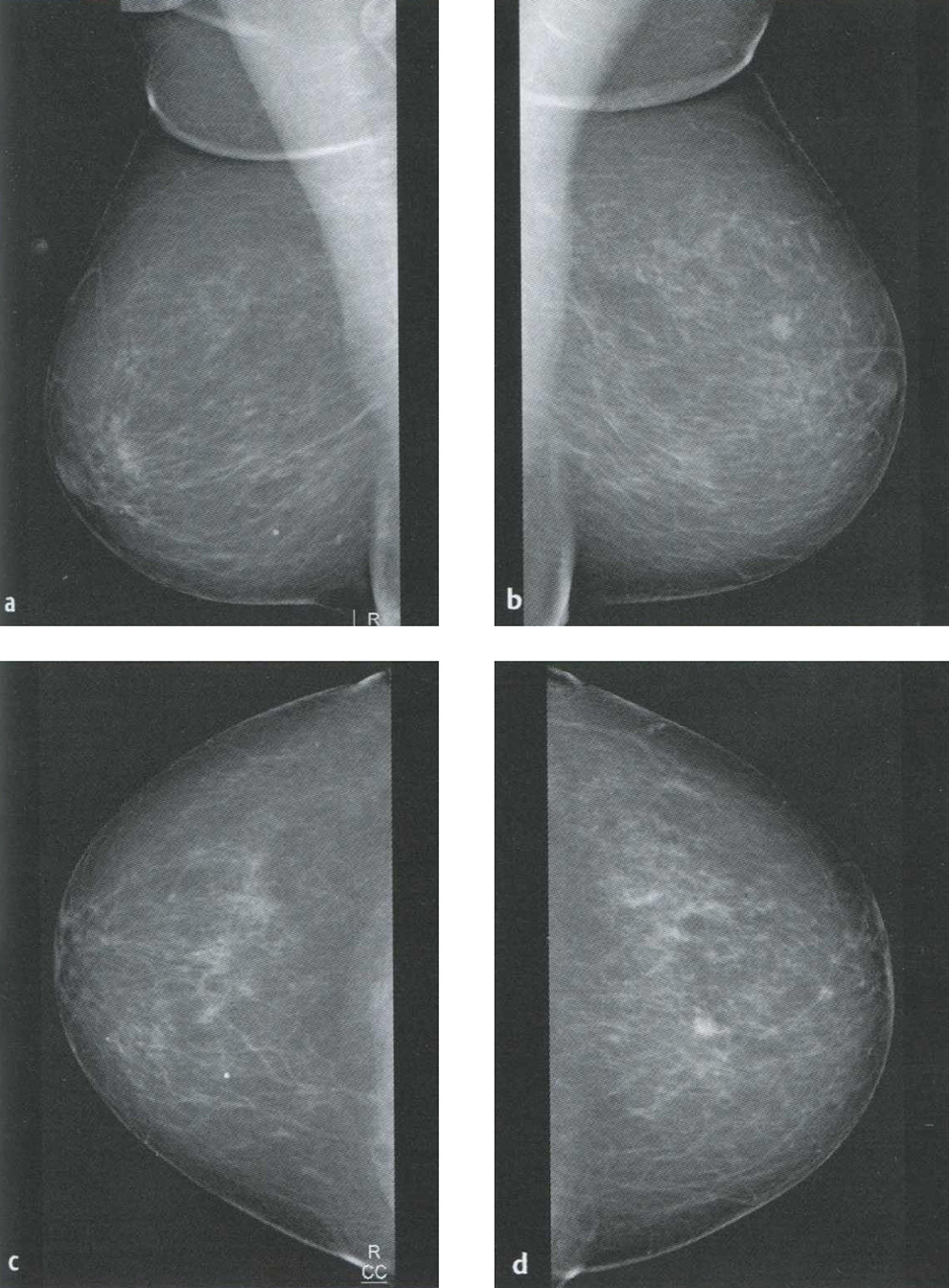
Рис. 5.1 a-d Скрининг рака молочной железы.
а Скрининговая маммография, правая MLO-проекция. Патологические признаки отсутствуют.
Ь Скрининговая маммография, левая MLO-проекция. Рак молочной железы центральной локализации.
с Скрининговая маммография, правая краниокаудальная проекция. Патологические признаки отсутствуют.
d Скрининговая маммография, левая краниокаудальная проекция. Рак молочной железы центральной локализации.
Раннее обнаружение рака молочной железы
Определение
Выявление рака молочной железы на ранней патологической стадии увеличивает эффективность лечения до 90%
• Размеры опухоли менее I см.
- Первичная профилактика: предупреждение развития рака молочной железы.
- Вторичная профилактика: раннее выявление рака молочной железы.
- Третичная профилактика: ограничение неблагоприятных последствии рака молочной железы.
Предпосылки для эффективного раннего обнаружения
Медленный рост опухоли: увеличение объема опухоли молочной железы в среднем в 2 раза в течение 1 года (6-24 мес., зависит от градации опухоли)
• Таким образом, опухоль молочной железы диаметром 2 см должна расти 8-10 лет.
Своевременное лечение: при раке молочной железы с опухолью диаметром менее I см в момент диагностики - 5-летняя выживаемость в 95% случаев
• Средние размеры опухоли молочной железы, когда она становится доступной для пальпации, - 2,3 см.
Факторы, способствующие ранней диагностике: определенные признаки рака молочной железы могут быть обнаружены на ранней стадии:
- Внутрипротоковые микрокальпинаты (маммография).
-Локализация опухоли в жировой ткани (маммография, МР-маммография).
- Некальцинированные поражения диаметром менее 5 мм, расположенные в паренхиме (МР-маммография).
-Некальцинированные поражения диаметром 5-10 мм, расположенные в паренхиме (ультразвуковое исследование, МР-маммография).
Диагностические методы, рекомендуемые для раннего выявления рака молочной железы
- Самообследование молочной железы, начиная с 20-летнего возраста.
- Ежегодное маммологическое обследование, начиная с 30-летнего возраста
В отдельных случаях необходимо включить в диагностическую программу ультразвуковое исследование.
- Маммография: начиная с 40 лет
• Интервал: каждые 1-2 года
• Интервал уменьшается у женщин с отягощенным семейным анамнезом и генетическими факторами риска (дефект гена рака молочной железы).
- Ультразвуковое исследование: дополнительно к маммографии при типе плотности паренхимы ACR II-IV.
- МР-маммография: дополнительно к маммографии при типе плотности паренхимы молочной железы ACR II—IV.
- Концепция Optipack: сочетание цифровой низкодозовой маммографии (MLO-проекция) с МР-маммографией
• В настоящее время наиболее чувствительный диагностический стандарт для раннего определения рака молочной железы в сочетании с низкой лучевой нагрузкой.
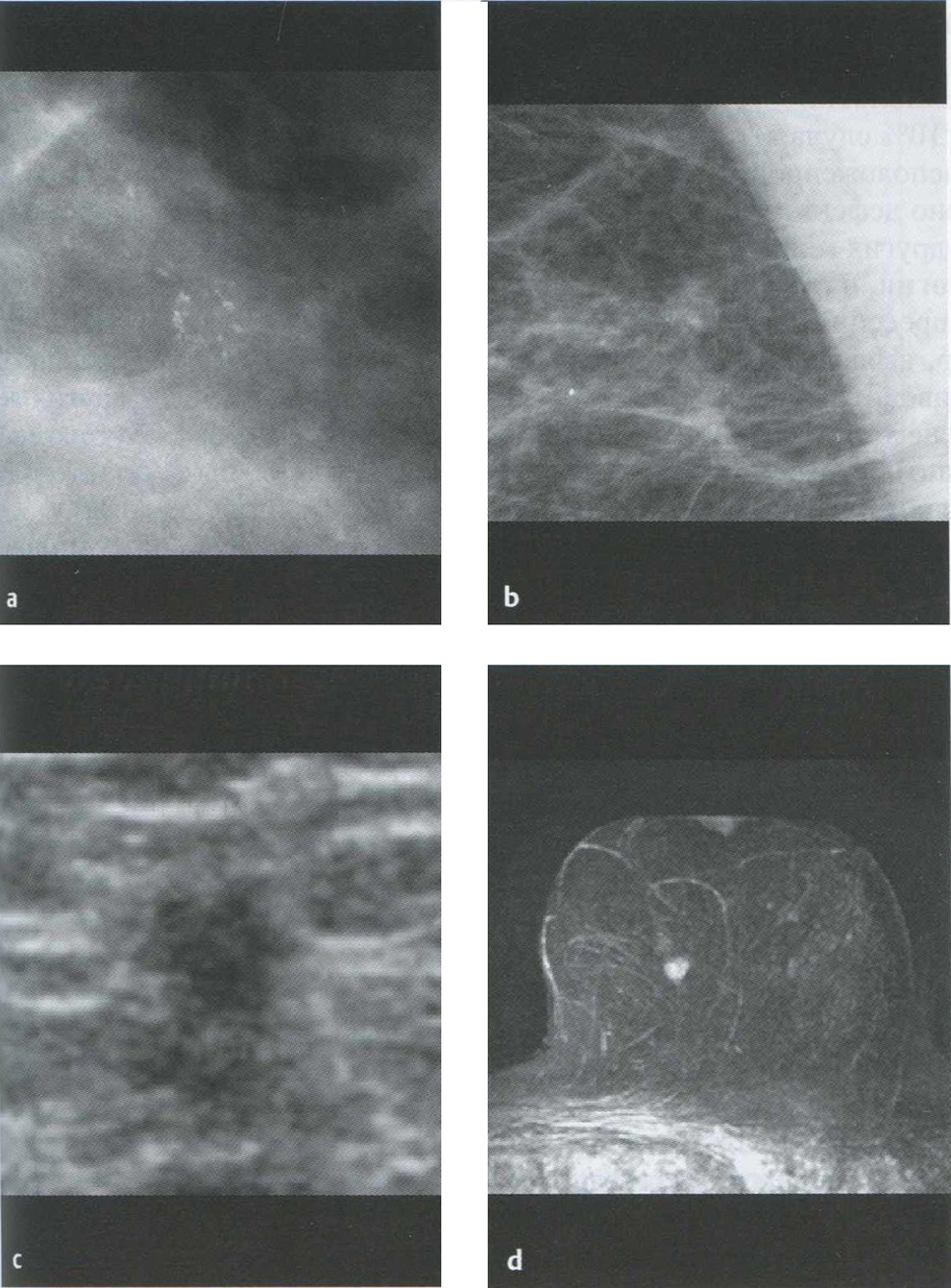
Рис.5.2 a-d Ранняя диагностика.
a Микрокальцинаты, определяемые при маммографии, являются первым признаком рака молочной железы.
b Маммография. Рак молочной железы небольшого размера (7 мм).
с Ультразвуковое исследование. Рак молочной железы небольшого размера (8 мм),
d MP-маммография (изображение субтракции). Рак молочной железы небольшого размера (5 мм).
Советы и ошибки
Выполнение диагностических процедур у пациенток без клинических симптомов для выявления рака молочной железы в ранней стадии является наиболее важным фактором снижения смертности от данной патологии.
Ген рака молочной железы (ВПСА)
Определение
► Эпидемиология
Около 10% случаев рака молочной железы сочетаются с наследственной предрасположенностью к данному заболеванию: в 50% случаев это обусловлено дефектом гена рака молочной железы (BRCA) I и 2, остальные 50% - других генов.
► Этиология, патогенез
Ген супрессии опухоли участвует в репарации поврежденной ДНК (например, выявление и восстановление разрывов ДНК)
• Поврежденный ген приводит к накоплению большего количества дефектов в других генах, к неконтролируемому росту и размножению клеток
• Аутосомнодоминантное наследование
• Мужчины также могут быть носителями дефектного гена (здоровый отец передает дефектный ген дочерям).
► Гены, ассоциирующиеся с увеличением риска развития рака молочной железы
- BRCA 1: ген-супрессор опухоли ассоциируется с увеличением предрасположенности к раку молочной железы и раку яичников, часто в раннем возрасте. Последовательность расшифрована.
- BRCA 2: ген-супрессор опухоли сочетается с увеличением предрасположенности к раку молочной железы и раку яичников, часто в раннем возрасте. Последовательность расшифрована.
-BRCA 3; ген-супрессор опухоли сочетается с увеличением предрасположенности к раку молочной железы и раку яичников, часто в раннем возрасте. Последовательность полностью не расшифрована.
- BRCA 4: ген-супрессор опухоли сочетается с увеличением предрасположенности к раку молочной железы и раку яичников, часто в раннем возрасте. Последовательность не расшифрована.
- Ген ATM (атаксии-телеангиэктазии).
- Синдром Ли-Фраумени (ген ТР53).
Особые характеристики носителей дефектного гена
- Чрезвычайно высокий риск развития рака молочной железы и яичников (приблизительно 80-90%).
- Раннее возникновение заболевания (до 40 лет).
- Повышенный риск развития множественного рака молочной железы.
- Агрессивный тип опухоли наблюдается значительно чаше, чем в общей популяции (3-я степень, отрицательный рецепторный статус).
- Увеличение чувствительности нормальной ткани молочной железы к лучевой нагрузке.
- Увеличение риска развития рака толстого кишечника.
Показания к генетическому тестированию
- Кровные родственницы с раком молочной железы, выявленным в возрасте до 40 лет.
- Две и более родственниц с раком молочной железы в возрасте до 50 лет к моменту установления диагноза.
- Одна и более родственниц с двусторонним раком молочной железы.
- Одна и более родственниц с раком яичника в возрасте до 40 лет на момент установления диагноза.
- Три и более родственниц с раком молочной железы или яичников.
- Родственник мужского пола с раком молочной железы.
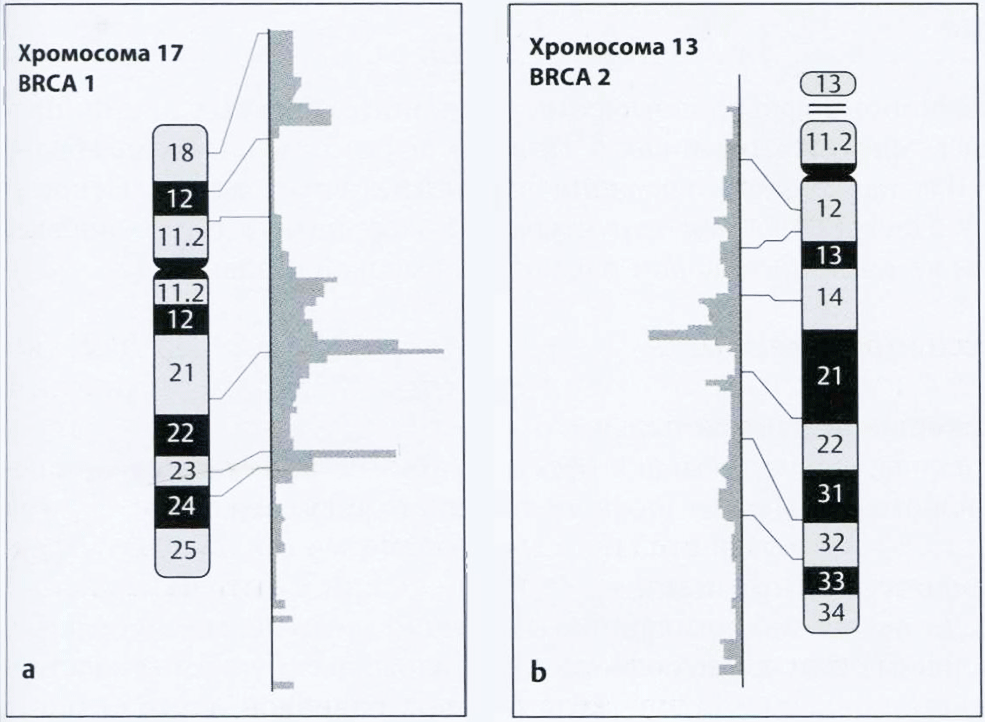
Рис. 5.3 а, Ь Ген BRCA (ген рака молочной железы).
a BRCA 1.
b BRCA 2.
Последовательность действий при положительных результатах тестирования на дефект гена
Проведение регулярного обследования с использованием диагностических методов визуализации: ежегодное маммографическое исследование (предпочтительно цифровое, низкодозовое, возможно, маммография в одной проекции), ежегодная MP-маммография, дополнительное ультразвуковое исследование
• Альтернатива профилактическая двусторонняя мастэктомия.
Протоковый рок in situ (DCIS, низкой градации)
Пролиферация мономорфных злокачественных эпителиальных клеток протокового типа в млечных протоках
• Инвазия через базальную мембрану отсутствует
• Низкая степень градации внутриклеточных ядер
• Некрозы отсутствуют
• Неугрепсдобная структура
• Более низкая биологическая агрессивность, чем при протоковом раке in situ высокой градации.
Признаки на изображении
► Ультразвуковые признаки
Обычно специфические признаки отсутствуют
• Редко - расширение пораженного протока
• Иногда наличие солидного образования в просвете протока.
Маммографические признаки
Часто определяются микрокальцинаты: обычно круглые, мономорфные, иногда аморфные или плеоморфные
• Расположены группами (кластерные), линейно или сегментарно
• При распространенной опухоли могут иметь региональное или диффузное распределение
• Могут быть очень мелкими (точечными, чуть больше лимита разрешения)
• Распространиность протокового рака in situ часто недооценивается.
MP-маммографические признаки
Характерные признаки на преконтрастном Т1-взвешенном изображении отсутствуют
• Может определяться очаговое, линейное или сегментарное контрастное усиление на постконтрастном Т1 -взвешенном изображении
• Могут создавать впечатление «необъемного поражения»
• Взаимосвязь сигнал-время обычно неспецифична
• Иногда нормальные показатели при постконтрастном исследовании
• Характерные признаки на Т2-взвешенном изображении отсутствуют.
Клинические аспекты
► Типичные проявления
Специфические клинические симптомы отсутствуют
• В выраженные случаях могут определяться отдельные участки повышенной плотность пораженной молочной железы по сравнению с противоположной молочной железой.
► Выбор лечения
BI-RADS 3: повторное исследование с использованием диагностических методов визуализации через 6 мес,
• Если изменения без динамики: повторное обследование в том же объеме еще через 6 мес.
• Если изменены: сохраняются без динамики при повторном исследовании: ежегодная маммографня
• BI-RADS 4 или 5: чрескожная соге-биопсия (стереотаксичбская вакуумная биопсия + рентгенография образца).
► Течение и прогноз
При полном удалении прогноз благоприятный
• Выживаемость >98%.
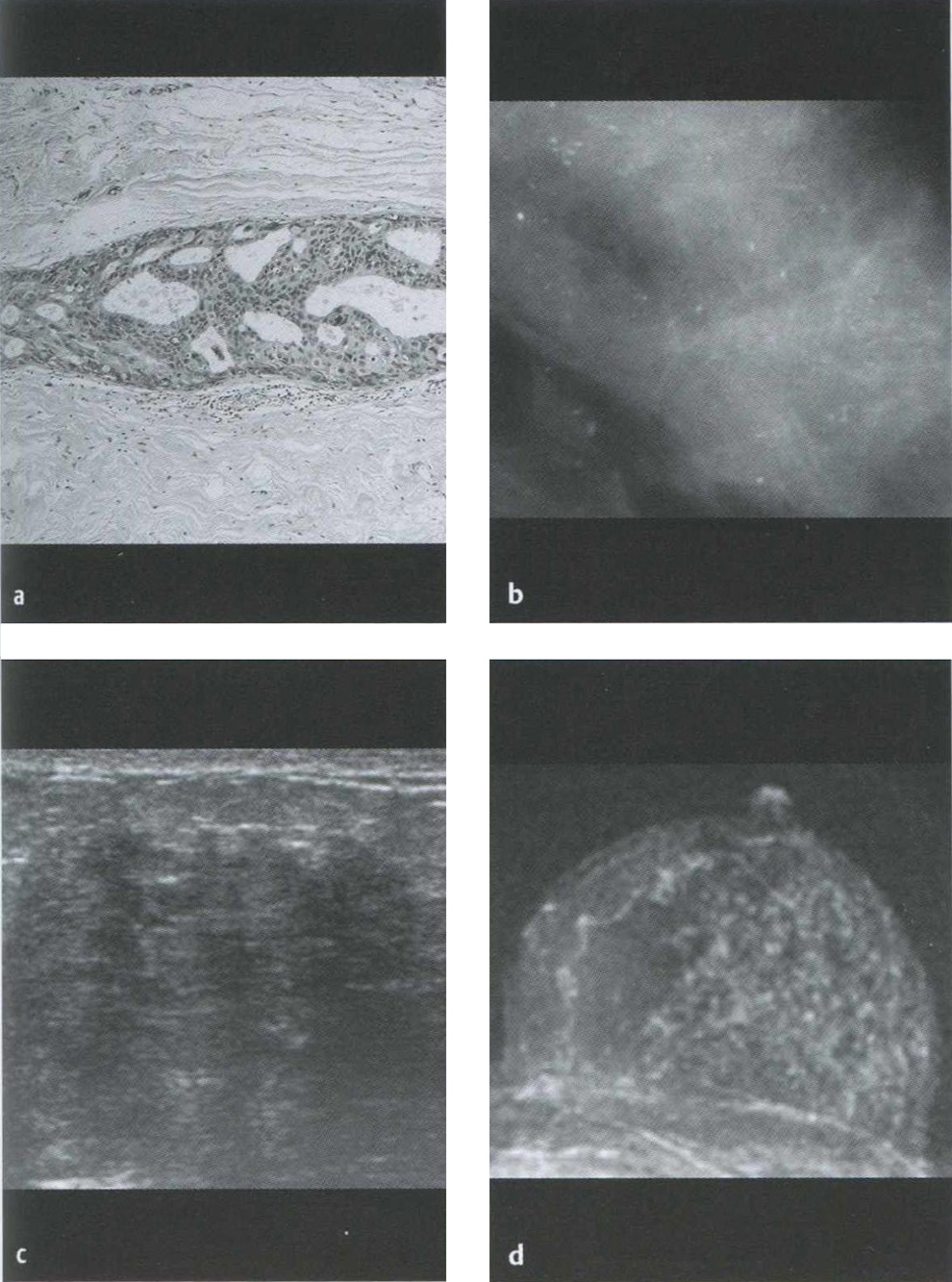
Рис. 5.4 а-d DCIS (низкой степени градации).
a Гистологическая картина.
b Маммография. DCIS с преимущественно мономорфными кальцинатами.
с Ультразвуковое исследование. DCIS проявляется диффузной акустической тенью.
d MP-маммография (изображение субтракции). DCIS проявляется диффузным контрастным усилением.
Дифференциальный диагноз
Аденоз
• Высокая или промежуточная градация протокового рака in situ
• Рак (инвазивный, минимальной степени инвазии)
• Атипическая протоковая гиперплазия
• Послеоперационные кальцинаты
• Обызвествляющаяся фиброаденома (ранняя стадия)
• Жировой некроз (ранняя стадия).
Вы читали отрывок из книги "Лучевая диагностика. Заболевания молочных желез" - Фишер У.
Купить книгу "Лучевая диагностика. Заболевания молочных желез" - Фишер У.

Книга "Лучевая диагностика. Заболевания молочных желез"
Авторы: Фишер У., Баум Ф., Люфтнер-Нагель С.
ISBN: 978-5-00030-770-0
Книга входит в серию «Dx-Direct», посвященную визуализационным методам диагностики различных органов и систем. Все книги серии построены по единой схеме, которая предусматривает обзор важнейших заболеваний и патологических состояний с кратким описанием их этиологии, патогенеза и клинических проявлений, тактики лечения и прогноза. В каждом разделе подробно представлены визуализационные методы инструментальной диагностики (рентгеновское исследование, УЗИ, КТ, МРТ и т.п.), необходимые проекции и режимы для диагностики той или иной патологии, радиологические симптомы, дифференциальная диагностика.
Практическое руководство «Лучевая диагностика. Заболевания молочных желез» будет полезно врачам-рентгенологам, маммологам, гинекологам, а также студентам, клиническим ординаторам, аспирантам медицинских вузов и факультетов.
Купить книгу "Лучевая диагностика. Заболевания молочных желез" - Фишер У.
Содержание книги "Лучевая диагностика. Заболевания молочных желез" - Фишер У.
1 Методы
2 Номенклатура и данные
3 Доброкачественные изменения
Ультразвуковое исследование
Рентгенологическое исследование
Маммография: краниокаудальная проекция
Маммография: медиолатеральная косая проекция
Маммография: локальная компрессия
Маммография: маммография с увеличением
Маммография: дуктография
Маммография: цифровая маммография
Маммография: магнитнорезонансная маммография
Тонкоигольная аспирационная биопсия
Core-биопсия
Вакуумная биопсия
Метод предоперационной маркировки
Сторожевой лимфатический узел
Диагностические критерии при ультразвуковом исследовании
Диагностические критерии при маммографии
Диагностические критерии при МР-маммографии
Критерии качества PGMI
Строение молочной железы BI-RADS (система описания изображений молочной железы)
Нормальные признаки
Асимметрия
Нарушение структуры
Изменения кожи
Изменения соска
Некровянистые выделения из соска
Кровянистые выделения из соска
Объемное образование: форма
Объемное образование: контуры
Объемное образование: плотность
Распределение микрокальцинатов
Мономорфные микрокальцинаты
Плеоморфные микрокальцинаты
Аморфные микрокальцинаты
Доброкачественные кальцинаты
Подмышечные и интрамаммарные лимфатические узлы
Поражения кожи
Болезнь Мондора
Абсцесс
Аденома
Аденоз
Атипичная дольковая гиперплазия (ALH)
Гиалинизированная фиброаденома
Миксоидная фиброаденома
Гигантская фиброаденома
Очаговый фиброз
Гамартома (фиброаденолипома)
Гемангиома
Липома
Мастит
Папиллома
Множественные периферические папилломы
Плазмоклеточный мастит
Радиальный рубец
Тубулярная аденома
Простая киста молочной железы
Сложная киста молочной железы
Гинекомастия
Псевдогинекомастия
Изменения молочной железы во время беременности
4 Пограничные изменения
5 Рак молочной железы
6 Другие потенциально злокачественные и злокачественные поражения
Атипичная протоковая гиперплазия (АDH)
Дольковый рак in situ (LCIS)
Факторы риска
Косвенные факторы оценки эффективности скрининга
Раннее обнаружение
Ген рака молочной железы (BRCA)
Протоковый рак in situ (DCIS, низкой градации)
Протоковый рак in situ (DCIS, промежуточной градации)
Протоковый рак in situ (DCIS, высокой градации)
Инвазивный протоковый рак
Инвазивный дольковый рак, узловая форма
Инвазивный дольковый рак, диффузная форма
Инвазивный папиллярный рак
Медуллярный рак
Слизистый рак
Тубулярный рак
Воспалительный рак молочной железы
Рак молочной железы у мужчин
Болезнь Педжета соска
Местный рецидив
Распространенный внутрипротоковый компонент
Мультифокальность
Мультицентричность
Листовидная опухоль CUP-синдром (синдром рака с невыявленным первичным очагом)
Саркома
Лимфома
Метастазы в молочную железу
7 Посттравматические изменения
8 Протезы молочной железы
Алфавитный указатель
Серома
Ранний жировой некроз
Поздний жировой некроз
Киста с жировым компонентом (олеогранулема)
Послеоперационные изменения
Изменения после лучевой терапии
Редукционная маммопластика
Протезы
Истечение геля
Контрактура капсулы
Внутрикапсулярный разрыв
Экстракапсулярный разрыв
Купить книгу "Лучевая диагностика. Заболевания молочных желез" - Фишер У.
Все лекции для врачей удобным списком
Дыхание по Бутейко. Метод Бутейко. Упражнения Бутейко
Отрывок из книги "Дыхание для вашего здоровья" - К. П. Бутейко
Еще 300 лет назад, когда медицина была не развита, больных людей «выбраковывал» естественный отбор. И большинство людей едва доживало до зрелого возраста, не оставляя больного потомства.
В этих условиях лишь небольшая часть болезней определялась генетическими дефектами, но большая часть заболеваний была следствием условий и образа жизни. Лишь после того, как появились антибиотики, серьезные инфекции были побеждены. Умирать стали меньше. И жить дольше. Но жизнь изменилась.
Первые плоды цивилизации — появление огромного количества вредных продуктов, из- за которых организм человека стал засоряться токсическими концентратами, химическими канцерогенами, новыми пищевыми рафинированными изделиями и алкоголем. К таким изменениям гены человека не были приспособлены. А естественный отбор перестал работать, потому что хорошо заработала медицина. И тут появились новые хронические болезни, укорачивающие жизнь. Ученые их назвали «болезнями цивилизации». Они развиваются вначале незаметно для человека, по мере накопления вредных воздействий внешней и внутренней среды. Человек еще не болен, но уже и не здоров. А ведь он мог бы быть здоровым, если бы своевременно начал применять необходимые меры. Профилактика имеет особое значение именно в борьбе с «болезнями цивилизации».
И одна из самых важных мер профилактики — умение правильно дышать. Специалисты уверяют: дыхание — это достоверный барометр состояния организма человека. Даже по тому, как часто и глубоко мы дышим, можно поставить точный диагноз любого недуга и назначить лечение. И в итоге вылечить не только тело, но и голову. По словам ученых, дыхание тесно взаимосвязано не только с состоянием здоровья, но и с состоянием сознания.
Может, дыхание не только удерживает душу в теле, но и решает ее участь?
Базовый инстинкт
Что значит дышать правильно? Странный вопрос на первый взгляд. Ведь каждый из нас ежедневно совершает почти 20 000 вдохов и выдохов. И мы совершенно не задумываемся, как это делаем. Иначе с нами произошла бы та же трагедия, что и с ежиком из анекдота. Помните? Бежал ежик по лесу, забыл, как дышать, и умер.
Дышать! Этот базовый инстинкт заложила в нас природа. Человека считают родившимся, когда он сделает первый вздох. И умершим — когда он испустит последний вздох. А между началом и концом — только серия дыханий. То же — и с братьями нашими меньшими.
Но дышат все по-разному. Например, простейшей формой дыхания обладают медузы. Растворенный в воде кислород всасывается через их кожу, а растворенный углекислый газ выводится наружу тем же путем. А на брюшке насекомых находится много маленьких отверстий. Каждая из этих пор является входом в трубку, которая называется трахеей. Она действует так же, как и человеческая дыхательная трубка, или дыхательное горло! Таким образом, насекомые дышат так же, как и мы, с той только разницей, что у них на брюшке могут быть расположены сотни дыхательных трубок.
И темп дыхания, то есть как часто мы вдыхаем воздух, во многом зависит от размеров самого существа. Чем животное больше, тем медленнее оно дышит. Например, слон вдыхает около 10 раз в минуту, а мыши около 200. А с частотой дыхания, выходит, непосредственно связана продолжительность жизни: слон живет дольше мыши. И черепахи дышат очень медленно и живут очень долго.
Человек же в среднем вдыхает 16 раз в минуту. Но может и реже — 6-8 раз дыханий в минуту. А может и чаще — до 20 раз в минуту. В зависимости от обстоятельств. Более того: дети младшего возраста дышат 20-30 раз в минуту, а груднички — 40-60 раз!
Над загадкой неравномерного дыхания человека медики задумывались издавна. Первые сведения и советы по правильному дыханию были обнаружены уже на китайских нефритовых надписях, которые датируются VI веком до нашей эры. Древние изречения поучают: «При дыхании нужно поступать следующим образом: задержать дыхание, оно накапливается, если накопилось, распространяется дальше, если распространяется дальше, то спускается вниз, становится спокойным, если становится спокойным, то укрепляется. Если выпустить, то оно растет, когда выросло, нужно снова сжать. Если его сжать, оно достигнет макушки головы. Там оно давит на голову, давит вниз. Тот, кто следует этому методу, живет, а кто действует наоборот, умрет».
10 Важных упражнений, которые научат правильно дышать в любых условиях
Этот комплекс упражнений направлен на то, чтобы развить у человека способность задерживать дыхание в любой его фазе. вдохе, на выдохе, в состоянии покоя и при физических нагрузках.
1. Для работы верхних отделов легких: на протяжении 5 секунд — вдох, на протяжении 5 секунд — выдох, во время которого необходимо расслаблять мышцы грудной клетки. Затем следует 5 секунд паузы, во время которой нужно находиться в состоянии расслабления. Повторить 10 раз за 2,5 минуты.
2. Полное дыхание. Здесь нужно объединить диафрагмальное и грудное дыхание. В течение 7,5 секунд делается вдох, который выполняется с диафрагмального дыхания, а заканчивается грудным дыханием, затем следует 7,5 секунды выдох, который начинается с верхних отделов легких, а заканчивается нижними отделами легких, то есть диафрагмой, затем следует 5-секундная пауза. Повторить 10 раз за 3,5 минуты.
3 Точечный массаж носа в момент максимальной паузы. Произвольно понажимайте нос пальцами в нескольких местах. Выполнить 1 раз.
4. Полное дыхание правой, затем левой половиной носа.

Зажимайте то одну, то другую ноздрю полнить по 10 раз.
5. Втягивание живота. Выполнять в течение 7,5 секунд, на полном вдохе. Затем следует максимальный выдох в течение 7,5 секунд, затем секундная пауза. Это все делается так, чтобы мышцы живота были втянутыми все время. Повторить 10 раз за 3,5 минуты.
6. Максимальная вентиляция легких. Нужно выполнить 12 максимально быстрых выдохов. Это значит, в течение 2,5 секунд выполняем вдох, а 2,5 секунды выполняем выдох. И так делаем в течение одной минуты. После этого сразу нужно выполнить максимальную паузу на выдохе. Выдох должен быть предельным. Выполнить один раз.
7. Редкое дыхание, или дыхание по уровням
Первый уровень
В течение 5 секунд выполнять вдох, в течение 5 секунд выполнять выдох, в течение 5 секунд пауза. Это значит, в минуту должно получиться 4 цикла дыхания. Выполнять в течение одной минуты, после чего, не прекращая дыхания, нужно выполнять следующие уровни.
Второй уровень
В течение 5 секунд вдох, затем 5 секунд пауза, 5 секунд выдох, 5 секунд пауза. Это значит, что в минуту получится 3 цикла дыхания. Выполнять нужно в течение 2 минут.
Третий уровень
В течение 7,5 секунд выполняется вдох, затем в течение 7,5 секунд выполнить паузу, после которой в течение 7,5 секунд выполнить выдох, после которого выполнить паузу в течение 5 секунд. То есть вы выполнили 2 цикла дыхания в минуту. Выполнять 3 минуты.
Четвертый уровень
В течение 10 секунд выполняется вдох, в течение 10 секунд пауза, в течение 10 секунд выдох, и в течение 10 секунд пауза. В минуту получается всего полтора цикла дыхания. Выполнять в течение 4 минут. Нужно со временем довести до 1 дыхания в минуту.
8. Двойная задержка дыхания.
В начале выполнять максимальную паузу на выдохе, затем на вдохе, максимально задержав дыхание. Выполнить 1 раз.
9. Максимальная пауза сидя. Выполнить 3-10 раз. Максимальная пауза в ходьбе на месте. Выполнить от 3 до 10 раз. Максимальная пауза во время приседаний. Выполнить от 3 до 10 раз.
10. Поверхностное дыхание
Сидя, выбрав удобное положение для того, чтобы максимально расслабиться, выполнять грудное дыхание, постепенно уменьшая объем вдоха и выдоха до тех пор, пока дыхание не станет невидимым, или не станет дыханием на уровне носоглотки.
Свидетельством того, что упражнение выполняется правильно, может служить нехватка воздуха: в начале упражнения легкая, потом средняя и в конце сильная. На этом поверхностном дыхании нужно удержаться от 3 до 10 минут.
Напомним: Все перечисленные упражнения по методу Бутейко нужно выполнять только дыханием носом и без шума. Прежде приступить к комплексу, а также после того как комплекс закончен, следует сделать контрольные замеры максимальной паузы и пульса. Упражнения следует выполнять на пустой желудок.
Отзыв пациента о дыхательной гимнастике Бутейко
Хочу сказать, что лично я выздоровела от астмы, уже был отек легких, моей маме сказали, что меня можно хоронить. Пичкали гормонами и всякой ядовитостью. Я 4 года лежала в больнице, потом мама меня украла с больницы и начала лечить методом Бутейко, и буквально за год я полностью излечилась, меня даже с учета сняли, прошло более 20 лет.
Вы читали отрывок из книги "Дыхание для вашего здоровья" - К. П. Бутейко
Купить книги по дыхательной гимнастике

Книга "Константин Бутейко: Дыхание для вашего здоровья"
Автор: К. П. Бутейко
ISBN 978-5-17-112309-3
Суть метода — неглубокое дыхание. Чем меньше вы вдыхаете воздуха, тем быстрее происходит оздоровление организма. Чем лучше вы контролируете свое состояние здоровья, тем лучше управляете своей фортуной.
Метод Бутейко был 60 лет запрещен в нашей стране, потому что его не признавала официальная наука. И только сегодня дыхательная гимнастика названа учеными РАМН «революционным открытием в области медицины». И становится доступной для всех россиян.
Забудьте старую истину «Дышите глубже!» Живите долго и счастливо по новому правилу: «Дышите меньше и легче!»
В книге вы найдете пошаговые инструкции с фотографиями, которые вам помогут отучиться от глубокого дыхания и научиться поверхностному.
Константин Бутейко утверждал: «Чем глубже дыхание, тем тяжелее болен человек. Чем его дыхание более поверхностное, тем он здоровее и выносливее».
Помните это и будьте здоровы!
Купить книги по дыхательной гимнастике
Содержание книги "Константин Бутейко: Дыхание для вашего здоровья"
МЕТОД БУТЕЙКО
Введение
- Дух-душа-дыхание
- Болезни цивилизации
- Базовый инстинкт
- Революционное открытие Бутейко
- Суть метода
- Почему важен для человека углекислый газ
- Как научиться дышать правильно
- Кому необходима дыхательная гимнастика
- А кому эта гимнастика противопоказана
- Открытие Константина Бутейко не признавали более 60 лет назад, потому что его исследования опережали науку
- Тот, кто правильно дышит, тот и правильно думает
- О пользе и вреде дыхания кто как дышит
- Тест: убедитесь, что глубокие вдохи вредны
- Почему надо научиться дышать не глубоко
- Тест: задержите дыхание - узнаете, здоровы ли вы?
- Подготовка к дыхательной гимнастике
ДЫХАТЕЛЬНАЯ РАЗМИНКА
- Упражнение 1: Гребец на байдарке
- Упражнение 2: Стойкий солдатик
- Учимся дышать правильно
- Упражнение 1: Тренеруем выдержку
- Упражнение 2: Напрягаем мышцы
- Упражнение 3: Задерживаем дыхание
- 13 физических упражнений, которые уменьшают дыхание
- Три упражнения для привыкания к поверхностному дыханию
- 10 важных упражнений, которые научат правильно дышать в любых условиях
- Упражнение "дыхание на ходу"
- Скорая помощь. Упражнения, которые помогут быстро избавиться от боли
- Бронхиальная астма
- Стресс
- Тревога, страх, уныние, беспокойство
- Усталость
- Головная боль
- Нос заложен, грипп
- Насморк
- Кашель, астма, стенокардия.
- Массаж внутренних органов с помощью дыхания
- Упражнения для беременных
- Дыхательная гимнастика в воде
- А теперь заглянем в холодильник для правильного дыхания что нельзя есть
- ...А что можно
- Когда и как происходит выздоровление...
- Напомним, чем пагубно глубокое дыхание
- Напомним, чем полезно поверхностное дыхание
- 5 этапов выздоровления
- Как восполнить дефицит полезных солей
- В каких продуктах много калия
- В каких продуктах много кальция
- В каких продуктах много магния
- Советы: что делать для облегчения чистки-выздоровления
- Медицинский факт
Вместо послесловия
Литература
Приложение
- Тест 1
- Тест 2
- Тест 3
- Тест 4
- Тест 5
- Тест 6
Дыхание по Бутейко. Революционное открытие Бутейко
Константин Бутейко (1923-2003), ученый, физиолог, врач-клиницист, в 1952 году совершил революционное открытие в области медицины. Он утверждал, что люди дышат неправильно — очень глубоко. И именно из-за этого часто и серьезно болеют.
Ученый выяснил, что, вопреки общепринятому убеждению, глубокое частое дыхание (а нас всегда учили: «Дышите глубже!») отнюдь не способствует насыщению кислородом. Больные люди вдыхают больше воздуха, что приводит — как это ни парадоксально звучит — к уменьшению уровня кислорода в клетках тела. Дело в том, что причина развития заболеваний — в гипервентиляции (это интенсивное дыхание, которое превышает потребности организма в кислороде. — Автор.). То есть при глубоких вдохах количество кислорода, получаемого человеком, не увеличивается, а вот углекислого газа, становится меньше. И его недостаток ведет к появлению серьезных заболеваний. Так, например, объем легких здорового человека 5 литров, а больного бронхиальной астмой — около 10-15 литров.
По мнению Бутейко, чрезмерное удаление из организма углекислоты ведет к спазмам бронхов и сосудов головного мозга, конечностей, кишечника, желчных путей. Сосуды сужаются, а значит, и кислорода к клеткам поступает меньше. В клетках изменяются биохимические реакции, нарушается обмен веществ. Таким образом, хроническое «переедание» кислорода ведет к кислородной недостаточности.
Константин Бутейко утверждал: чем глубже дыхание, тем тяжелее болен человек. Чем его дыхание более поверхностное, тем он здоровее и выносливее. Поэтому дыхательная гимнастика Бутейко — это система оздоровления организма. Она направлена на ограничение глубокого дыхания и носит название «метод волевой ликвидации глубокого дыхания (ВЛГД)», которая позволяет избавиться от гипервентиляции легких.
Так говорил Константин Бутейко:
«Дыхание грудью приводит к тому, что мы вдыхаем слишком много воздуха, а наши сосуды сужаются, — писал Бутейко. — Здоровое дыхание — медленное, не чаще 16 дыханий в минуту, через нос, а также тихое и легкое».
Важное правило - дышать нужно только носом. Потому что только нос оснащен сложной системой фильтрации и подогрева воздуха. Нос предназначен только для дыхания, а рот — для употребления пищи.
При дыхании через рот воздух, который поступает в легкие, не увлажняется, не подвергается очищению от микроскопической пыли и всего прочего, что приводит к различным заболеваниям и негативным явлениям в дыхательных путях:
• снижается респираторная функция носовых пазух;
• расстройство памяти;
• изменяется состав крови (падает количество гемоглобина, кальция, сахара; нарушается кислотно-щелочной баланс);
• изменения в физическом развитии;
• нарушенное развитие скелета лица;
• нарушаются функции нервной системы (головная боль, нервный тик, раздражительность, недержание мочи, ночной страх);
• частое развитие ангин, бронхитов, пневмоний;
• наблюдается расстройство слуха;
• нарушается зрение;
• ухудшается пищеварение;
• уменьшение защитных свойств дыхательных путей при попадании инфекций.
Это приблизительный список заболеваний и нарушений, которые могут возникнуть при расстройствах дыхания через рот.

