Лекция для врачей "Головная боль напряжения. Симптомы. Клинический случай" (отрывок из книги "Боль. Практическое руководство" - Н. Н. Яхно)
Головная боль напряжения
Головная боль напряжения (ГБН) - наиболее распространенный тип головной боли (ГБ), у населения в целом она отмечается с частотой 30-78%. Головная боль напряжения не имеет наследственной природы. Название этого типа головной боли (ГБ) объединяет исторически сложившееся мнение о вовлечении перикраниальной мускулатуры в ее формирование - с одной стороны, и частое возникновение в ответ на эмоциональные переживания - с другой.
Выделяют две основные формы головной боли напряжения (ГБН): эпизодическую (до 15 дней с головной болью в месяц) и хроническую (15 дней и более с головной болью в месяц). В рамках эпизодической формы выделяют нечастую эпизодическую головная боль напряжения (<1 дня в месяц или <12 дней в году) и частую эпизодическую головную боль напряжения (1-14 дней в месяц; или ≥12 и <180 дней в году). В каждой форме головной боли напряжения также выделяют подтипы с напряжением и без напряжения перикраниальных мышц.
Эпидемиологические исследования показали, что эпизодическую головную боль напряжения наблюдается у 42% женщин и 36% мужчин, хроническая - у 1,7% женщин и 0,9% мужчин. Максимальная распространенность эпизодическая головная боль напряжения приходится на возраст 30-39 лет.
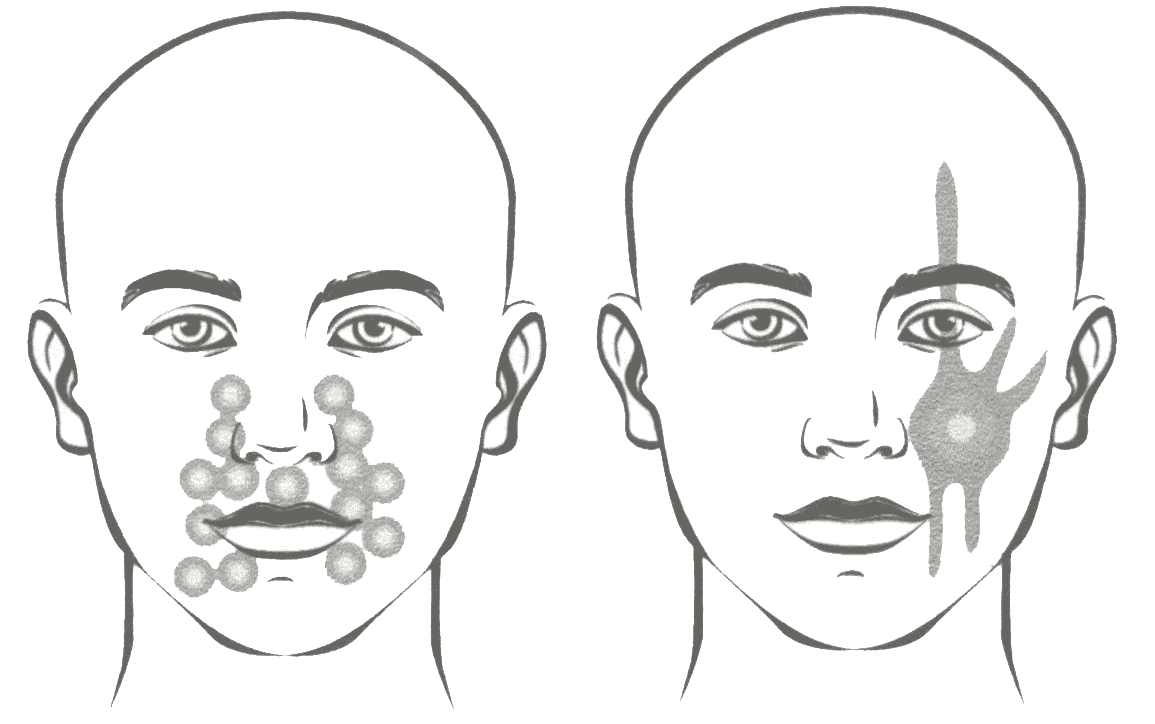
Клиническая картина. Головная боль напряжения характеризуется двусторонней локализацией, легкой или умеренной интенсивностью и не усиливается при физической активности. Головная боль напряжения не сопровождается тошнотой или рвотой (при хронической головной боли напряжения возможна легкая тошнота), однако могут отмечаться фото- или фонофобия. Пациенты описывают головню боль как сдавливающую, стягивающую, сжимающую, с локализацией в форме «шлема» или «каски» (рис. 4.5).
Рис. 4.5. Локализация боли при головной боли напряжения.
Достаточно часто при осмотре пациентов с головной болью напряжения при пальпации отмечается напряжение перикраниальных мышц (лобных, височных, жевательных, кивательных, ременных и трапециевидных мышц).
Пациентка, 36 лет, обратилась с жалобами на диффузные головные боли давящего характера умеренной интенсивности, возникающие 1-2 раза в неделю.
Со слов пациентки, головные боли впервые появились во время обучения в старших классах школы и в последующем возникали, как правило, после интеллектуальных нагрузок и при эмоциональных реакциях. Боли не сопровождались ни тошнотой, ни рвотой, ни какими-либо другими сопутствующими симптомами и возникали не чаще 1 раза в 2-3 мес. Обезболивающие препараты при приступе ГБ не принимала, предпочитала отдых или сон.
В течение последних 7 месяцев описанные головные боли значительно участились, что, как считает пациентка, связано с эмоциональными переживаниями из-за конфликтной ситуации на работе.
В неврологическом и соматическом статусе патологии не обнаружено. При пальпации ременных мышц головы и височных мышц отмечается напряжение и болезненность, с воспроизведением головных болей, напоминающих типичные для пациентки.
Таким образом, на основании клинической характеристики головной боли, их стереотипности в течение многих лет, изменении частоты на фоне стрессовых ситуаций диагностирована эпизодическая головная боль напряжения с напряжением перикраниальных мышц.
Проводилось следующее лечение: бромдигидрохлорфенилбензодиазепин - 0,5 мг/сут., тизанидин - 8 мг/сут., постизометрическая релаксация мышц краниоцервикальной области, с положительным эффектом в виде полного регресса головной боли через 1,5 мес.
Пациентка, 43 лет, обратилась с жалобами на практически постоянное ощущение «сдавления головы обручем», переходящее в головные боли легкой или умеренной интенсивности (до 3-5 баллов по ВАШ) 3-4 дня в неделю, сопровождающиеся умеренной фотофобией.
Впервые головные боли появились 10 лет назад в период бракоразводного процесса и далее возникали нерегулярно, с частотой от 1 раза в месяц до 1-2 раз в неделю, чаще вечером, без каких-либо сопутствующих симптомов, и уменьшались после отдыха или приема анальгетиков. Около года назад, после известия о смерти бывшего мужа, через месяц после его похорон, у пациентки участились головные боли, появилось постоянное ощущение «сдавления головы обручем», присоединились явления фотофобии. Помимо указанных симптомов, появилось ощущение разбитости в течение дня, не позволяющее выполнять ежедневные нагрузки в прежнем объеме, расстройства сна в виде немотивированных пробуждений ранним утром, сниженный фон настроения.
В неврологическом и соматическом статусе патологии не обнаружено. Однако обращали на себя внимание сниженный фон настроения, плаксивость во время беседы, чувство вины перед покойным мужем. При пальпации перикраниальных мышц выявлено их умеренное напряжение и болезненность.
Таким образом, на основании данных анамнеза и клинической характеристики головной боли, при отсутствии каких-либо свидетельств о возможном их вторичном характере, ухудшении на фоне психотравмирующей ситуации был поставлен клинический диагноз «хроническая головная боль напряжения с напряжением перикраниальных мышц».
Проводилось следующее лечение: амитриптилин с постепенным повышением дозы от 12,5 мг на ночь до 25 мг 2 раза в день (утром и на ночь), толперизон 50 мг 3 раза в день, а также когнитивно-поведенческая терапия.
Положительный эффект в виде полного регресса головной боли и ощущения постоянного «сдавления головы обручем» наступил примерно через 1,5-2 мес.
Замечено, что в большинстве случаев хроническая головная боль напряжения формируется из эпизодической, реже она начинается сразу как хроническая. Хроническая головная боль напряжения протекает более тяжело, чем эпизодическая. Хроническая головная боль напряжения часто сочетается с эмоционально-аффективными нарушениями (депрессия, тревога, панические атаки) или провоцируется ими.
Вы читали отрывок из книги "Боль. Практическое руководство" - Н. Н. Яхно
Дополнительный материал
Мигрень симптомы (головная боль)
Невралгия тройничного нерва симптомы
Книга "Боль. Практическое руководство"
Автор: Н. Н. Яхно

Боль – одна из актуальных проблем медицины. В руководстве изложены современные сведения о физиологии, патофизиологии острой и хронической боли, методах обследования пациентов с болевыми синдромами, включая специализированные опросники и шкалы, их лечение. В отдельных главах рассматриваются основные формы болевых синдромов: невропатическая боль, головные и лицевые боли, боль в спине и тазовая боль, боль при ревматических и онкологических заболеваниях, а также психологические аспекты боли.
Содержание книги "Боль. Практическое руководство" - Н. Н. Яхно
Глава 1. НЕЙРОФИЗИОЛОГИЯ, НЕЙРОХИМИЯ, ПАТОФИЗИОЛОГИЯ И ПРИНЦИПЫ ТЕРАПИИ БОЛИ
1.1. Ноцицептивная система
1.2. Нейрохимические механизмы ноцицепции
1.3. Антиноцицептивная система мозга
1.4. Патофизиология боли
1.4.1. Патофизиология ноцицептивной боли
1.4.2. Патофизиология невропатической боли
1.4.3. Патофизиология дисфункциональной боли
1.4.4. Патофизиология хронической боли
1.5. Принципы терапии боли
1.5.1. Медикаментозная терапия боли
1.5.2. Немедикаментозная терапия боли
Тесты для самоконтроля
Глава 2. ОБСЛЕДОВАНИЕ ПАЦИЕНТА С БОЛЕВЫМ СИНДРОМОМ
2.1. Опрос
2.2. Клиническое обследование
2.2.1. Оценка чувствительных и двигательных нарушений
2.2.2. Шкалы и опросники для оценки боли
2.2.3. Оценка поведенческих составляющих болевого ощущения
2.3. Инструментальные методы исследования
2.3.1. Ноцицептивный флексорный рефлекс
2.3.2. Количественное сенсорное тестирование
2.3.3. Электронейромиография
2.3.4. Исследование вызванных кожных симпатических потенциалов
2.3.5. Термография
2.3.6. Морфологические исследования
Тесты для самоконтроля
Глава 3. НЕВРОПАТИЧЕСКАЯ БОЛЬ
3.1. Определение и классификация невропатической боли
3.2. Эпидемиология и общая характеристика невропатической боли
3.3. Диагностика невропатической боли
3.4. Периферическая невропатическая боль
3.5. Центральная невропатическая боль
3.6. Комплексный регионарный болевой синдром
3.7. Невропатическая боль при онкологических заболеваниях
3.8. Лечение невропатической боли
3.8.1. Принципы и подходы к терапии
3.8.2. Фармакотерапия невропатической боли
3.8.3. Нелекарственные методы лечения невропатической боли
3.8.4. Интервенционные и хирургические методы лечения невропатической боли
Тесты для самоконтроля
Глава 4. ГОЛОВНАЯ БОЛЬ
4.1. Патофизиология головной и лицевой боли
4.2. Обследование пациентов с головной болью
4.3. Первичные головные боли
4.3.1. Мигрень
4.3.2. Пучковая головная боль
4.3.3. Головная боль напряжения
4.4. Вторичная головная боль
4.4.1. Посттравматическая головная боль
4.4.2. Цервикогенная головная боль
4.4.3. Головная боль при цереброваскулярных заболеваниях
4.4.4. Головная боль, обусловленная артериальной гипертензией
4.4.5. Головная боль, обусловленная изменением давления цереброспинальной жидкости
4.4.6. Лекарственно-индуцированная головная боль
4.5. Хроническая ежедневная головная боль
Тесты для самоконтроля
Глава 5. ЛИЦЕВЫЕ И РОТОВЫЕ БОЛЕВЫЕ СИНДРОМЫ
5.1. Невралгия тройничного нерва
5.2. Постгерпетическая невралгия тройничного нерва (постгерпетическая невропатия тройничного нерва)
5.3. Невралгия языкоглоточного нерва
5.4. Кратковременные односторонние невралгические приступы головной боли с конъюнктивальной инъекцией и слезотечением (синдром КОНКС)
5.5. Синдром Толосы–Ханта
5.6. Офтальмоплегическая мигрень
5.7. Миофасциальный орофациальный болевой синдром
5.8. Синдром «горящего рта» (глоссодиния)
5.9. Атипичная лицевая боль (персистирующая идиопатическая лицевая боль)
Тесты для самоконтроля
Глава 6. БОЛЬ В ШЕЕ И СПИНЕ
6.1. Причины боли в шее и спине
6.1.1. Неспецифические причины боли в шее и спине
6.1.2. Специфические причины боли в шее и спине
6.2. Психологические и социальные факторы боли в шее и спине
6.3. Обследование пациентов
6.3.1. Жалобы, анамнез и физикальное исследование
6.3.2. Инструментальные методы исследования
6.3.3. Оценка психосоциальных факторов боли
6.4. Клиническая картина
6.4.1. Неспецифическая боль в шее и спине
6.5. Вертеброгенная радикулопатия.
6.6. Шейная миелопатия
6.7. Поясничный стеноз
6.8. Фибромиалгия
6.9. Лечение и профилактика.
6.9.1. Лечение острой неспецифической боли
6.9.2. Лечение хронической неспецифической боли
6.9.3. Лечение вертеброгенной радикулопатии
6.9.4. Лечение шейной миелопатии
6.9.5. Лечение центрального поясничного стеноза
6.9.6. Лечение фибромиалгии
Тесты для самоконтроля
Глава 7. СИНДРОМ ХРОНИЧЕСКОЙ ТАЗОВОЙ БОЛИ
7.1. Клинические варианты синдрома хронической тазовой боли
7.2. Лечение
Глава 8. БОЛЬ В СУСТАВАХ ПРИ РЕВМАТИЧЕСКИХ ЗАБОЛЕВАНИЯХ
8.1. Клиническое обследование
8.2. Наиболее частые причины боли в суставах
8.3. Наиболее распространенные ревматические заболевания: общая информация
8.4. Основные направления лечения боли при ревматических заболеваниях
8.5. Патология околосуставных мягких тканей
8.6. Артралгии и артриты при неревматических заболеваниях
Тесты для самоконтроля
Глава 9. ХРОНИЧЕСКИЙ БОЛЕВОЙ СИНДРОМ В ОНКОЛОГИИ
9.1. Эпидемиология и классификация
9.2. Диагностика
9.3. Лечение
9.3.1. Контроль боли у пациентов, возможности противоопухолевой терапии у которых исчерпаны
9.3.2. Основные опиоидные анальгетики
9.3.3. Обезболивание в конце жизни
Тесты для самоконтроля
Глава 10. ПСИХОЛОГИЧЕСКИЕ АСПЕКТЫ ХРОНИЧЕСКОЙ БОЛИ
10.1. Когнитивные, эмоционально-аффективные и поведенческие аспекты хронической боли
10.2. Психологические методы лечения боли
Тесты для самоконтроля
Приложения
Приложение 1. Краткий болевой опросник
Приложение 2. Опросник Роланда–Морриса
Приложение 3. Опросник выраженности психопатологической симптоматики (SCL-90R)
Приложение 4. Шкала Гамильтона для оценки депрессии
Приложение 5. Шкала самооценки депрессии Цунга
Приложение 6. Опросник стратегий преодоления хронической боли
Приложение 7. Шкала болевого поведения Университета Алабамы
Приложение 8. Опросник Освестри
Приложение 9. Анкета Ван-Корффа для оценки выраженности хронического болевого синдрома