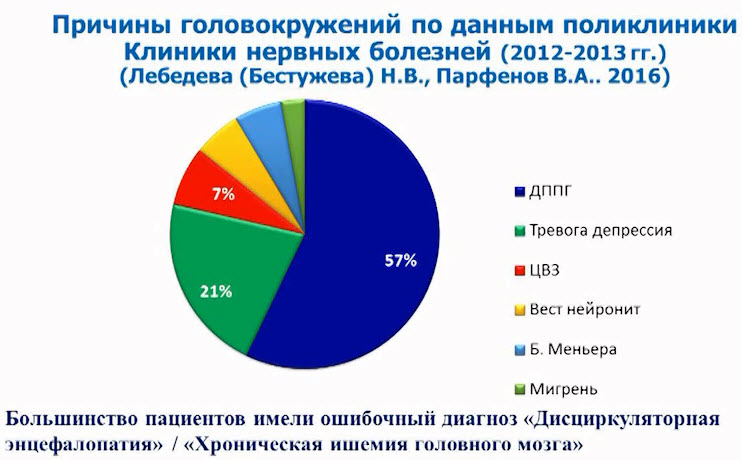
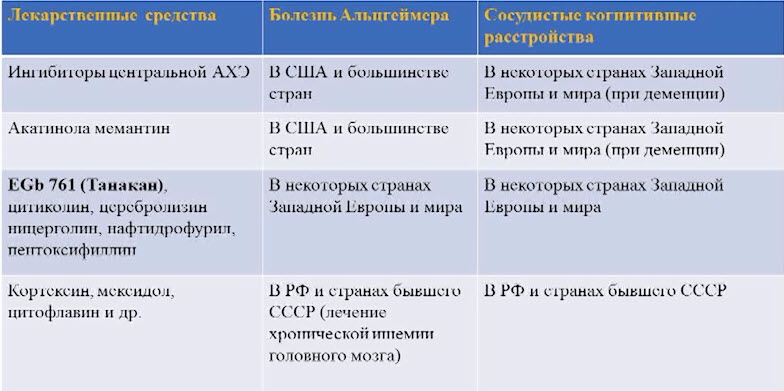
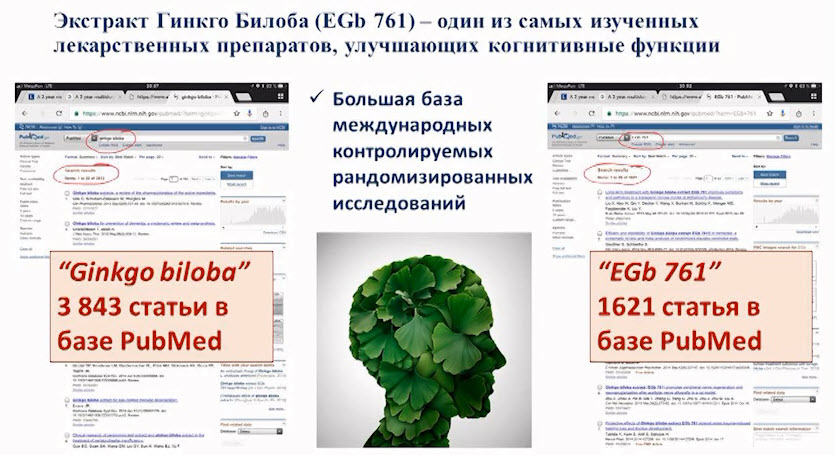
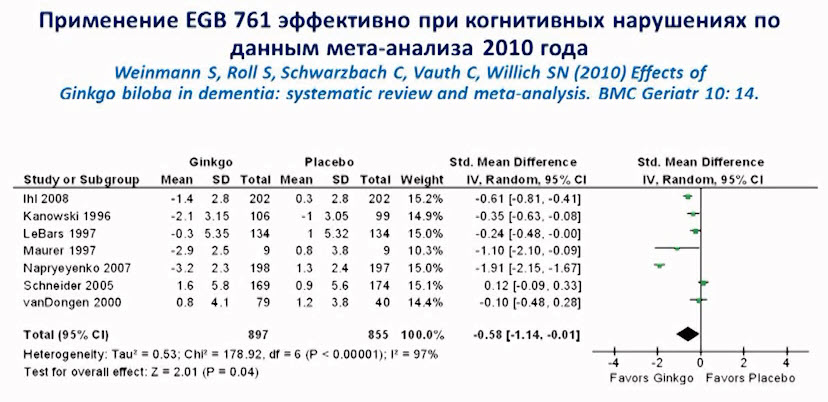
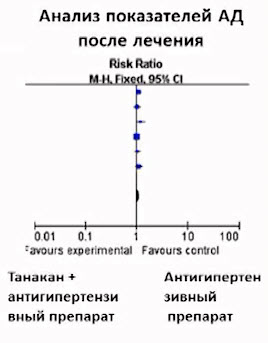
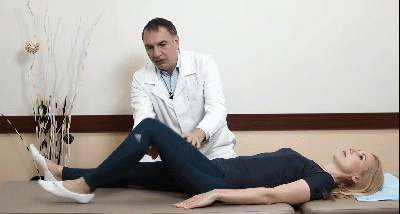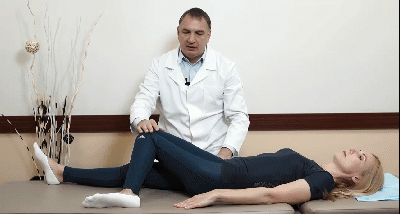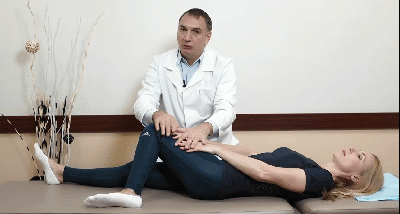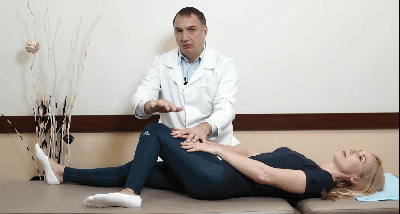
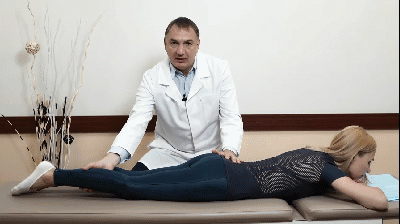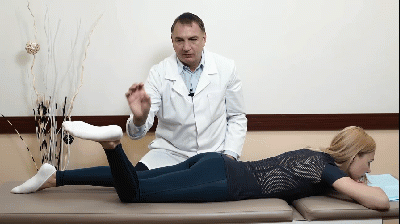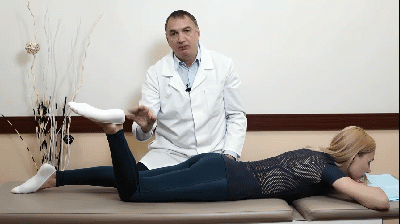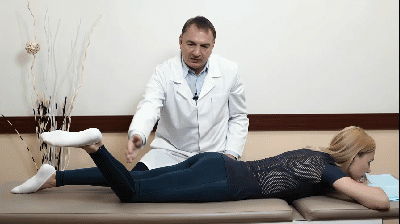
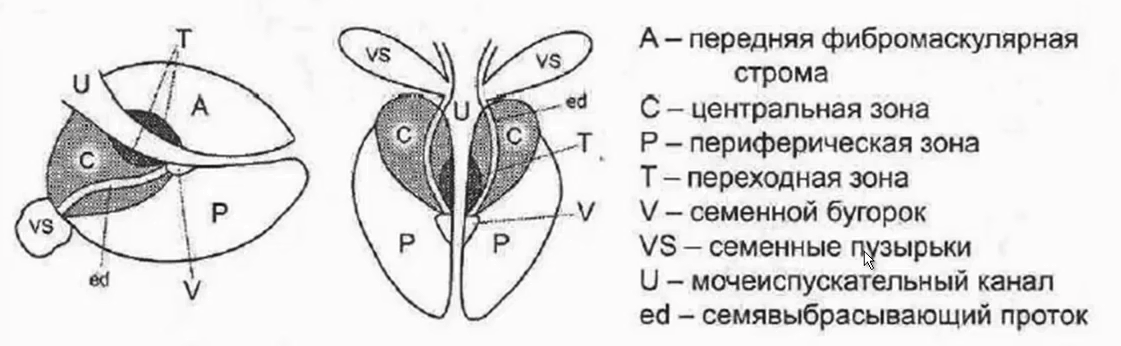
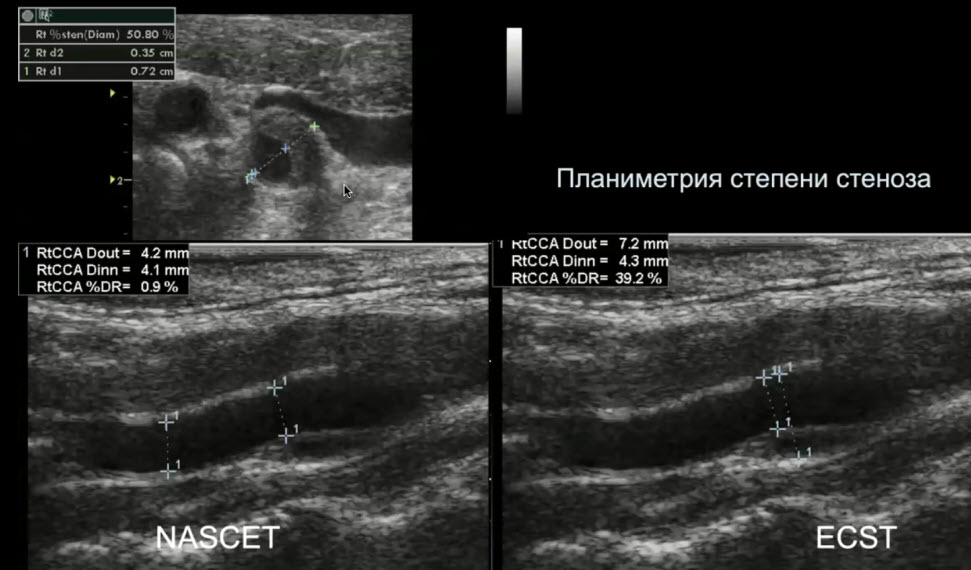
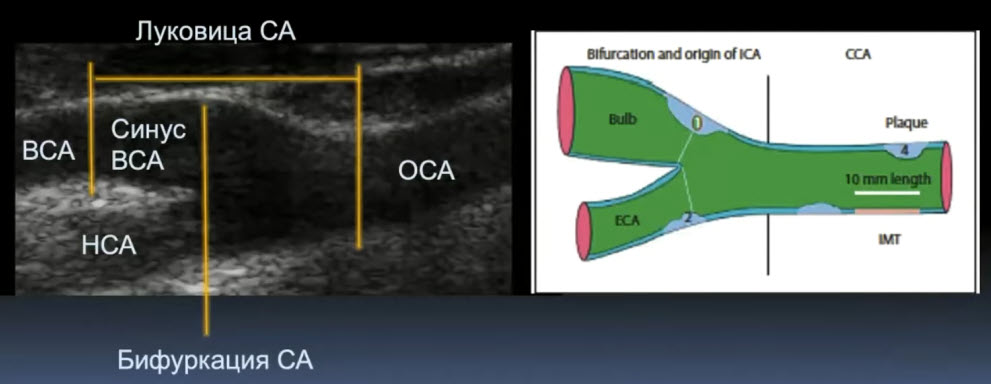
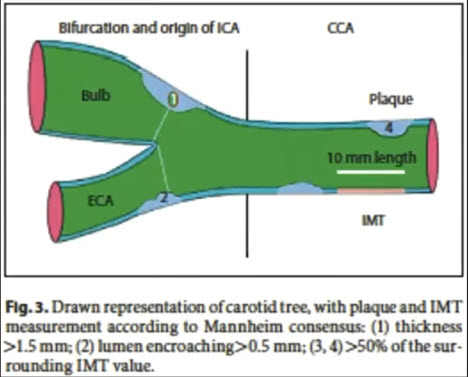
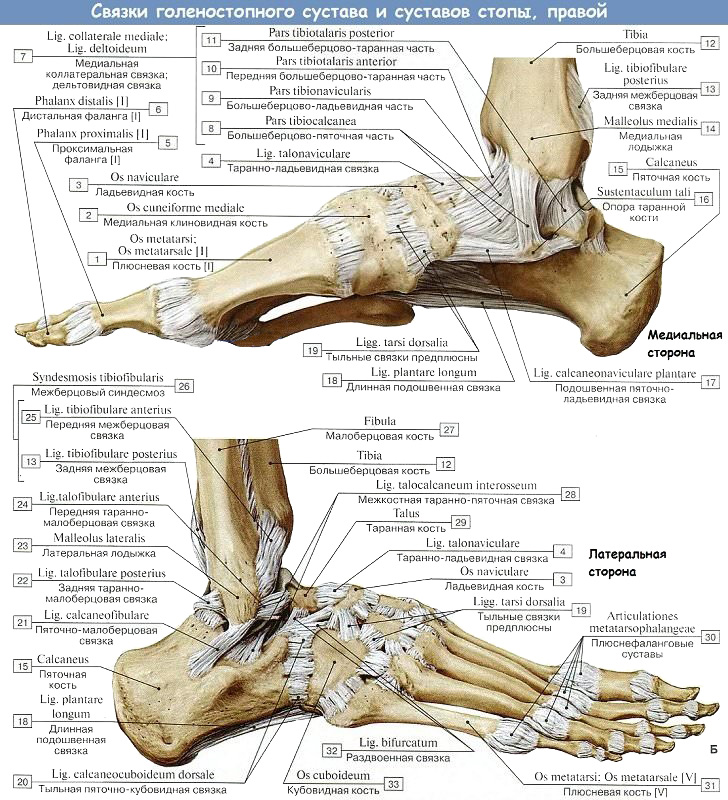
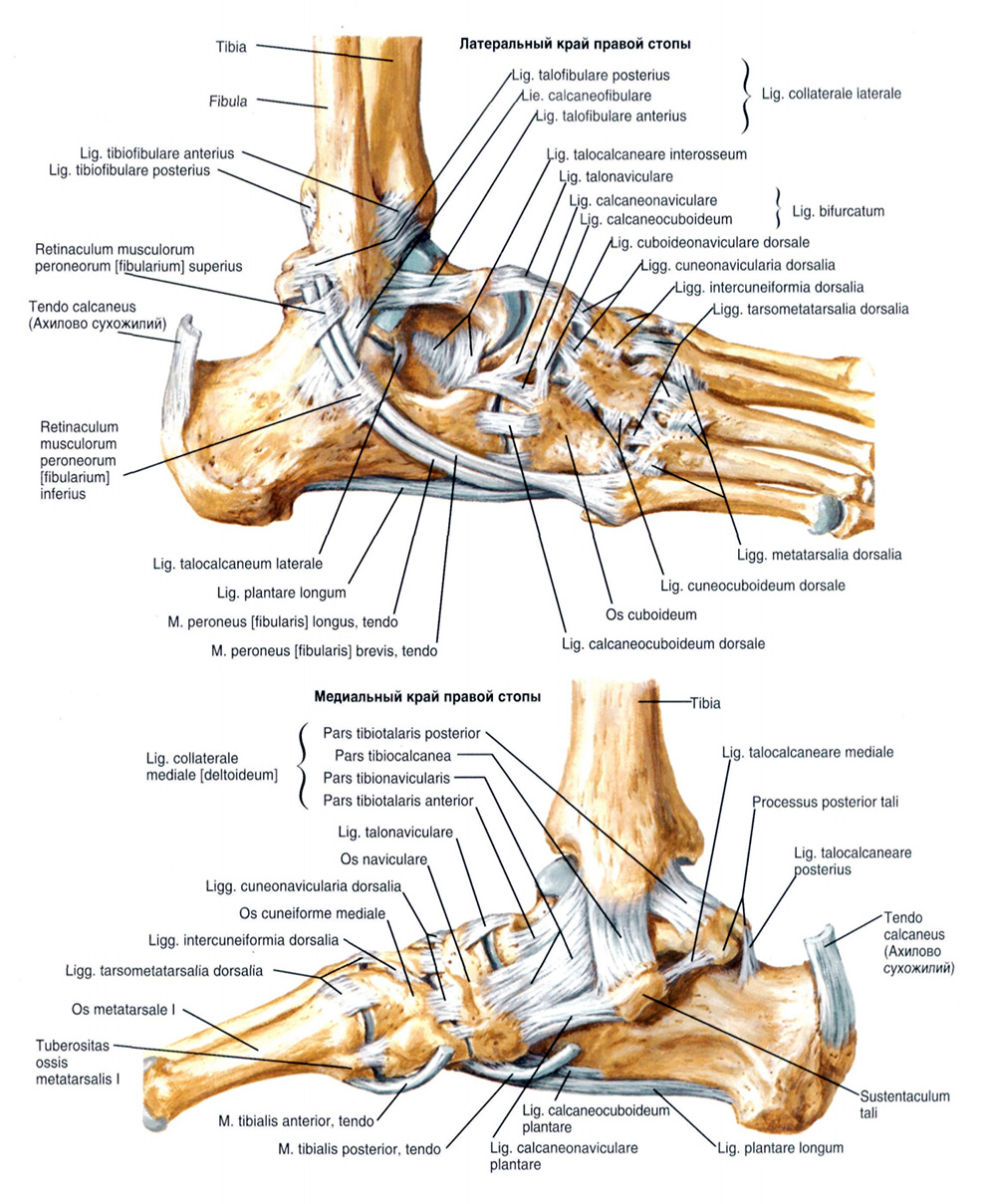
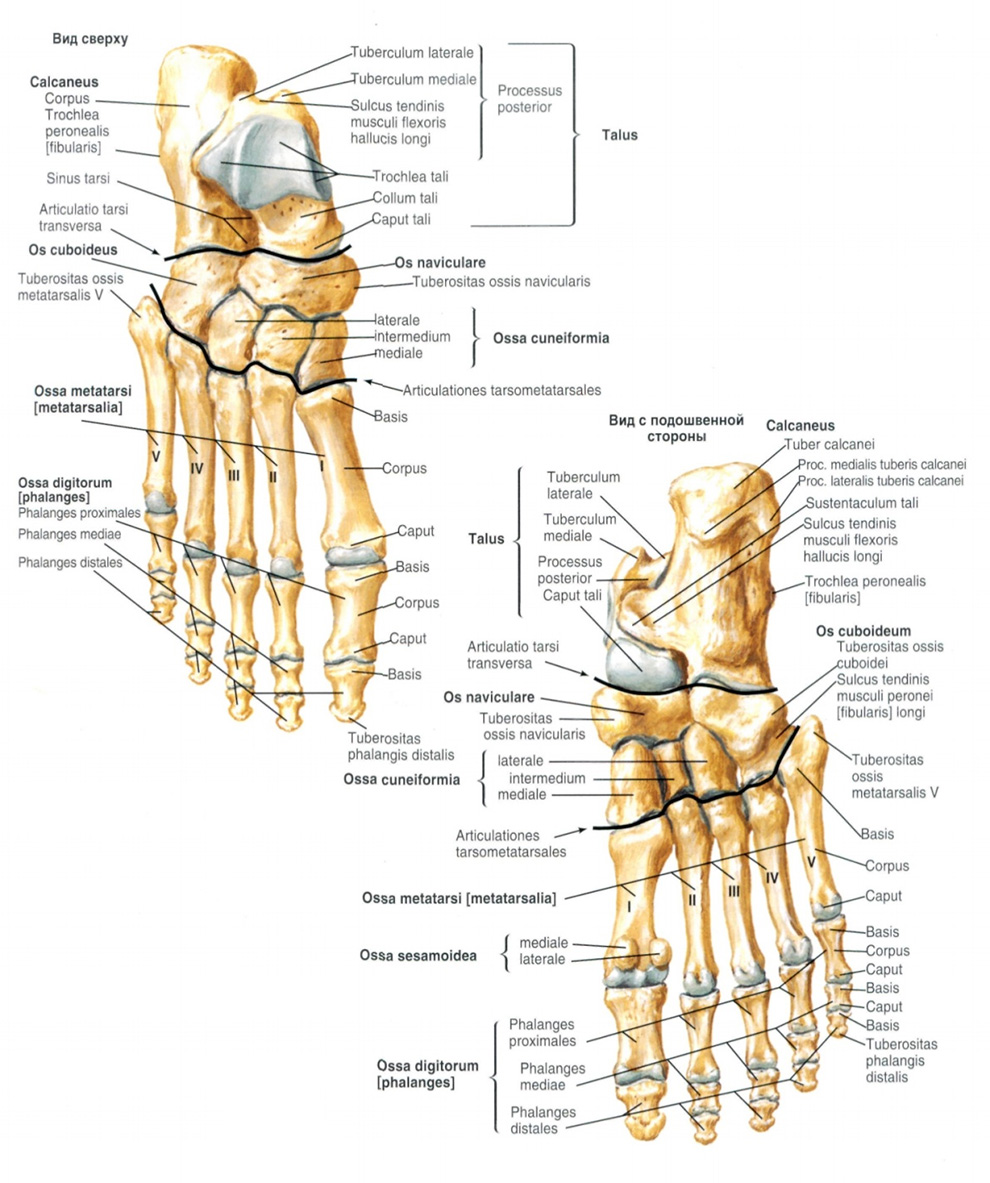
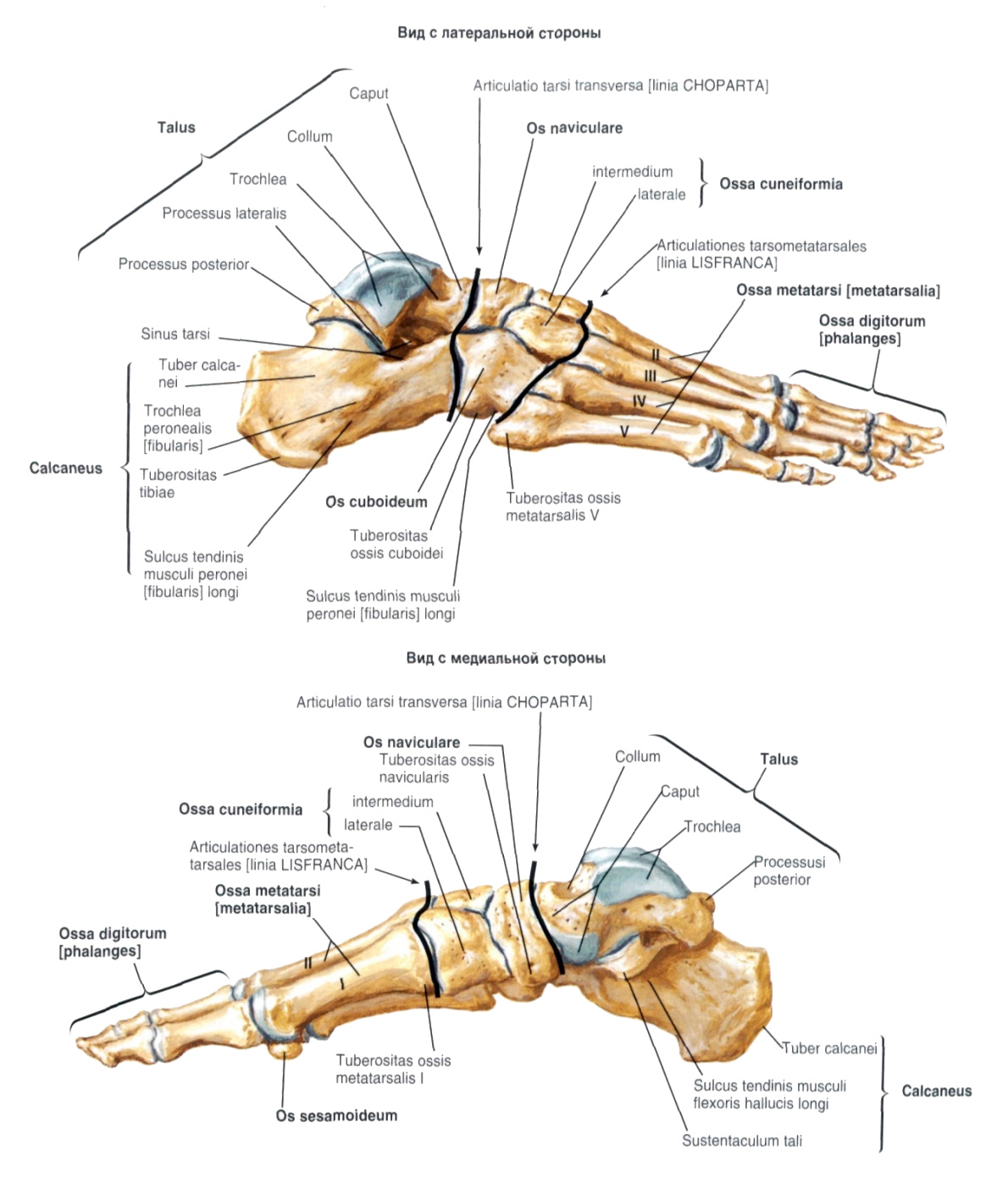
Лекция для врачей
Отрывок из книги "Традиционная китайская медицина"
По данным ВОЗ, назначение химических медикаментов на 50% оказывает лечебное действие, а на 50% — побочное, поэтому люди вновь начинают принимать натуральные лечебные средства. Однако до сих пор западная медицина не имеет эффективных методов лечения отдельных болезней, а традиционная китайская медицина при тех же заболеваниях может быть эффективной, полностью излечивая их и значительно продлевая жизнь больного, а также улучшая ее качество. Например, при некрозе головки бедренной кости методы китайской медицины помогают восстановить здоровье 70% пациентов без оперативного вмешательства, выполняя лишь моксоприжигание. С помощью прижигания точки на большом пальце ноги у беременной в 75 % случаев можно за 1 нед. добиться приведения плода в правильное положение. В большинстве случаев методы китайской медицины не требуют оперативного вмешательства при лечении желчнокаменной болезни. Китайские специалисты на основе теории медицины разрабатывают средство, способное полностью излечить рак крови (лейкемия), не разрушая при этом здоровые клетки. Это позволяет надеяться на то, что рак победим. И таких примеров бесчисленное множество. Китайская медицина широко распространена во всем мире, во многих странах созданы специальные структуры не только для ее изучения, но и для обучения студентов в Китае или для преподавания и руководства клинической практикой специалистов из Китая. Наступил так называемый бум китайской медицины.
Примечательно, что в США при очень высоком уровне научно-технического развития во всех областях, включая медицину, примерно 40% пациентов предпочитают лечиться природными средствами. Хотя в американских лабораториях применяют самые современные технологии для разработки новых лекарств, 70% всех этих препаратов, появившихся на медицинском рынке за последние 25 лет, имеют в основе компоненты растительного происхождения. Ацетилсалициловую кислоту первоначально изготовляли из ивы; широко применяемое в химиотерапии средство таксол (taxol) получено из тихоокеанского остроконечного тисса, а стандартизированные препараты для лечения рака [иринотекан (irinotecan) и топотекан (topotecan)] — из коры китайской камптотеки лоснящейся (amptotheca acuminata Decne). Появилась надежда, что при дальнейшем исследовании специально отобранных средств китайской медицины в ней найдутся также эффективные препараты против вирусов гепатита В и СПИДа.
Следует отметить, что китайская медицина является великой сокровищницей, ценность которой доказана многовековой практикой. Поскольку история ее существования насчитывает несколько тысячелетий, сведения, содержащиеся в ней, обширны, а позиции различных научных школ не всегда совпадают; все это способствовало тому, что в ее содержание проникли и случайные теории.
Основы лечебного питания
Лечебное питание — особая пища, приготовленная из китайских лекарственных растений и пищевых продуктов, прошедших кулинарную обработку и совмещающих как лекарственные свойства, так и отличные вкусовые качества. Таким образом, пища приобретает лечебную ценность, а действие лекарств усиливается за счет пищи, т.е. пища помогает лекарствам проявить свою силу. Потребители такой пищи имеют возможность, наслаждаясь прекрасным вкусом, в то же самое время укрепить свой организм и избавиться от болезней. Лечебное питание— это путь к здоровью.
В прежние времена, когда люди добывали пищу собирательством, они создали и развили медицинскую фармакологию и лечение диетой. Когда стали использовать огонь и возникла кулинария, то появились условия для создания лечебного питания. Около двух тысяч лет назад известный врач Чжан Чжунцзин собрал немало рецептов лечебных блюд (суп из китайского коптиса с желатином, суп из свиной кожи, суп из голубя с лилиями, суп из баранины с имбирем и дудником китайским и т.д.), некоторые из его рецептов популярны и до сих пор. Китай имеет очень давнюю историю лечебной кулинарии, ее истоки находятся в далеком прошлом, она всегда выполняла функцию защиты здоровья людей. В последние несколько лет приготовление лечебных блюд вновь приобрело необычайную популярность, появились рестораны, специализирующиеся на лечебном питании; все больше стало выпускаться литературы по данному вопросу. Китайское лечебное питание приветствуется не только в Китае, но и во всем мире, играя все большую роль в деле здравоохранения.
Полезные свойства продуктов
Моэр — черный древесный гриб, выращиваемый в северо-восточных провинциях Китая и известный уже тысячу лет. Его называют «черный китайский древесный гриб», или Моэр — «древесное ухо». По мнению китайских и японских ученых, целебные свойства грибов значительно выше, чем лекарственных трав, поэтому их называют «грибным женьшенем». Этот гриб является гордостью китайской и японской медицины как незаменимое лекарство, способствующее восстановлению работы всей сердечно-сосудистой системы, снижению температуры тела, очищению крови и профилактике опухолей. В древней Японии этот гриб, применявшийся при лечении сахарного диабета, стимулирует синтез инсулина. При рассеянном склерозе он нормализует иммунитет, снимает хронический стресс и восстанавливает поврежденные миелиновые волокна. Спрессованный черный древесный гриб является супернакопителем йода, содержит белки, углеводы, комплекс витаминов, жизненно необходимых для человека, а также желатин, имеющий отличное свойство очистки и вымасливания. Кроме того, он содержит набор из 8 аминокислот и провитамины, а также другие редкие элементы.
Полезные свойства
Употребление в пищу этого продукта снижает риск заболевания раком, очищает легкие (благодаря отхаркивающему эффекту) и кишечник, предупреждает тромбообразование в кровеносных сосудах и усиливает коронарное кровообращение.
Ламинария (она же морская капуста) является бурой водорослью, которая растет в морях, что принадлежат к бассейнам Северного ледовитого и Тихого океанов. Это растение — уникальный природный продукт, что создала сама природа, в состав которого входит огромное количество витаминов и микроэлементов. Морская капуста имеет в своем составе йод, бром, марганец, кобальт, магний, цинк, калий, железо, фосфор, серу и азот. Ламинария богата витаминами A, B1, B2, B12, C, E, содержит фолиевую, альгиновую и пантотеновую кислоты. В состав бурой водоросли входит примерно 200/0 полисахаридов и фруктозы. Она богата растительным белком. Природный источник йода и пищевых волокон, что благотворно сказывается на работе центральной нервной системы. Повышает умственную и физическую активность. Иод выводит из организма радионуклиды, тяжелые металлы и токсины. Ламинария улучшает все обменные процессы в организме, благотворно влияет на пищеварение. Нормализует уровень кровяного давления, а также снижает уровень холестерина в крови, вследствие чего снижается вязкость крови. Употребление морской капусты нормализует деятельность сердечно-сосудистой, дыхательной и нервной систем, понижает тонус сосудов. Это лучшее средство профилактики атеросклероза. Морская капуста является одним из лучших средств поднятия иммунитета. Ламинария обладает антивирусной активностью. Ее высоко ценят за способность нормализовать работу щитовидной железы.
Тофу — этот вегетарианский продукт (соевый сыр) особенно ценят те, кто соблюдает пост.
Полезные свойства
Употребление тофу в пищу в сыром виде снижает риск заболевания раком, кроме того, тофу снижает содержание холестерина в крови и риск развития заболеваний сердца.
Грибы шиитаке (сянгу)
В период династии Мин (1368—1644) врач У Цзюэй написал, что шиитаке можно употреблять не только в пищу, но и как лекарство от болезней верхних дыхательных путей, печени, слабого кровообращения, изнеможения и слабости, а также для повышения жизненной силы Ци. Считают, что шиитаке предотвращают преждевременное старение.
Полезные свойства
Экстракт шиитаке эффективен для замедления и предотвращения развития доброкачественных и злокачественных опухолей. Лентинан (от латинского названия шиитаке — Lentinus edodes) поддерживает иммунитет онкологических больных, увеличивая скорость созревания противоопухолевых лимфоцитов и усиливая их активность.
Бамбук
Оказывается бамбук можно использовать не только для того, чтобы делать из него удочки, жалюзи или другие предметы для быта и интерьера, но и употреблять в пищу — причем в различных кулинарных культурах, не только японской. Молодые маринованные побеги бамбука можно встретить в продаже, например на рынках Кавказа. Зрелый бамбук использовать в пищу практически невозможно — он древеснеет и становится непригодным для еды.
 Полезные свойства
Полезные свойства
Побеги содержат кремниевую кислоту, способствующую хорошему состоянию волос, кожи и костей и успокаивающе действующую при депрессиях. Молодые побеги бамбука обладают свойством предотвращать рак.
Кальмары и осьминоги
В готовом виде они иногда напоминают друг друга, но при этом существенно различаются по вкусу. При правильном приготовлении мясо кальмара более нежное и мягкое.
Полезные свойства
В этих морских обитателях много экстрактивных веществ, способствующих выделению пищеварительного сока. По химическому составу мясо кальмаров и осьминогов содержит большое количество воды и незначительное жира, кроме того, витамин С и витамины группы В, а также микроэлементы.
Креветки
Креветки очень популярны не только в японской кухне. Итальянская, греческая, испанская также изобилует блюдами, содержащими креветки — жареные, в чесночном соусе, свежие под лимонным соком и др.
 Полезные свойства
Полезные свойства
Креветки богаты белком и минеральными элементами, а жира минимально. В мясе креветок много натрия, калия, кальция, магния, фосфора, железа, меди, цинка, марганца, т.е. в них содержится почти половина элементов таблицы Менделеева.
Прозрачная лапша фунчоза
Непривычное для русского вкуса блюдо. «Как можно есть холодные макароны?» — воскликнут кулинарные ретрограды. Оказывается, можно. Фунчоза по вкусу совсем непохожа на привычные макаронные изделия. Ее едят в салатах и закусках в сочетании с чесноком, огурцом, ростками пшеницы и другими овощами. Заправляют такое блюдо, как правило, соевым соусом.
 Полезные свойства
Полезные свойства
Низкокалорийная фунчоза идеальна для тех, кто сидит на диете или считает калории, она полезна тем, кто хочет достигнуть долголетия. Согласно легенде, японские ниндзя употребляли именно этот продукт.
Лапша соба (японская гречневая лапша)
Эту лапшу делают из гречки или комбинации гречки с пшеницей.
Полезные свойства
Соба содержит витамины B1, и B2 рутин помогает предотвратить повышение кровяного давления, снижая таким образом риск сердечных заболеваний. Холин необходим для производства ацетилхолина, который использует мозг человека, а также влияет на память и интеллект. Некоторые питательные вещества растворяются в воде, но не пропадают, если следовать японскому обычаю — завершать трапезу, смешивая воду, в которой готовили лапшу, с соусом для макания и запивая съеденное этой смесью. Этот напиток и на вкус хорош, и питателен. Соба содержит в 10 раз больше аминокислот, чем макароны или хлеб, а также флавоноиды, кверцетин, тиамин, рибофлавин и другие полезные вещества. Кстати, тиамина, имеющего важное значение для углеводного обмена и функционирования нервной системы, в собе в 2 раза больше, чем в полированном рисе. Рибофлавин имеет важное значение для энергетического и жирового обмена. Кроме того, в собе содержится гемицеллюлоза, считающаяся эффективной в борьбе с внутренним холестерином.
Японский рис
Рис едят все и везде с мясом, рыбой и морепродуктами, а также с овощами и фруктами — пожалуй, это один из самых распространенных в мире продуктов питания.
Полезные свойства
Японский рис содержит питательные вещества, витамины, минералы и микроэлементы. Некоторые японцы совсем отказываются от молочных продуктов, так как считают, что все необходимые элементы для жизнедеятельности есть в рисе.
Предостережение
Не рекомендуется в большом количестве при хронических запорах.
Соевый соус
Соевый соус — прекрасная приправа ко многим блюдам. Его применение позволяет не добавлять соль в блюда, а еда приобретает очень интересный оттенок вкуса.
Полезные свойства
Содержит аминокислоты, витамины и минеральные вещества, кроме того, обладает омолаживающим эффектом он способен замедлять старение организма, а также способствует улучшению кровообращения.
Предостережение
Осторожно употреблять людям, у которых повышено давление и заболевание почек.
Кунжутное масло
Это очень ценный продукт, благотворно воздействующий на здоровье человека и нормализующий обмен веществ. При истощении кунжутное масло способствует росту мышц, а при ожирении — похудению.
 Полезные свойства
Полезные свойства
Кунжутное масло укрепляет тело, являясь одним из основных средств, использующихся в Аюрведе. В нем содержатся суточная норма кальция, а также цинк, фосфор, железо, магний, витамины В и Е. Благодаря входящим в него антиоксидантам его можно хранить до 9 лет. Применяют во внутрь и наружно — одним из полезных свойств кунжута является способность противостоять ультрафиолетовым лучам, поэтому его можно использовать как средство защиты от солнечных ожогов. И это не единственное его использование в косметических целях. Кунжутное масло можно наносить на слабые, испорченные волосы, оно делает их мягкими и придает блеск. Из кунжутного масла можно делать маску для лица: оно сужает поры, делает цвет лица ровным, облегчает раздражение и покраснение. Кунжутное масло — хороший целитель при кожных заболеваниях, а если смешать его с другими маслами, то им приятно делать массаж: такая приятная процедура способствует крепкому и здоровому сну.
Кунжут
Второе название кунжута — сезам. Вполне возможно, именно к нему обращался Али-Баба в знаменитой сказке «Али-Баба и сорок разбойников». В Китае верят, что кунжутное масло является источником долголетия и хорошего здоровья. Очень распространен кунжут и на Ближнем Востоке, но уже в виде пасты, где семена кунжута, входящие в состав хумуса и тхины (тахину), готовят из молодых семян, которые служат отличным дополнением к пите и различным салатам. В России всеми любима кунжутная халва.
 Полезные свойства
Полезные свойства
Кунжут помогает при различных видах легочных заболеваний, одышке, астме, кроме того, он благоприятно влияет на состав крови, контролируя ее кислотность, увеличивая число тромбоцитов, улучшая ее свертываемость; используют его также при малокровии и внутренних кровотечениях, сахарном диабете. При ожирении улучшает обмен веществ и помогает сбросить несколько килограммов, в целом укрепляя тело. Как и любые семена, кунжут является отличным источником энергии и полезных веществ.
Мисо-паста
Основа для мисо-супа и приготовления других блюд бывает темной и светлой.
Полезные свойства
Мисо-паста — источник важных аминокислот, минеральных веществ, витаминов группы В. Она низкокалорийна, содержит мало жиров. Многие японцы начинают свой день с чашки горячего мисо-супа (мисо-сиру). Такой суп снижает уровень холестерина, нейтрализует эффект курения и загрязнения атмосферы, чистит кровь и предотвращает болезни, связанные с радиацией. В непастеризованном виде мисо содержит молочные бактерии и энзимы, помогающие усваивать пищу.
Интересный факт. Ученые установили, что при регулярном потреблении мисо человек меньше подвержен некоторым формам рака и сердечным болезням. В мисо можно мариновать мясо и рыбу, приправлять отварные блюда.
Сельдерей
В китайской медицине сельдерей использовали в качестве лекарства от высокого давления. Исследования подтвердили наличие в сельдерее веществ, которые регулируют артериальное давление. Сельдерей содержит витамин С, который влияет на нашу иммунную систему, укрепляя сопротивляемость воспалениям и простудам.
Целебные свойства имеет прежде всего сырой сельдерей. Он полезен при болезнях желудка, ревматизме, ожирении, заболеваниях мочевого пузыря. Салаты и соки из сельдерея являются отличным средством для поддержания хорошего самочувствия (очищают организм от токсинов).
Сельдерей содержит много важных минеральных веществ, таких как калий, цинк, кальций, железо, фосфор, магний, витамин С, витамины группы В, РР, Е и провитамин А.
Белоснежный дайкон
Белоснежный дайкон — разновидность редьки (этот корнеплод также называют китайской редькой) — крайне популярный в Азии. Дайкон богат витаминами С и В, которые главным образом ответственны за его успокоительные свойства и торможение психического возбуждения. Кроме того, превосходный источник калия, кальция, железа, меди, серы, фосфора и пищевых волокон при очень низкой калорийности, и при фактическом отсутствии жира и холестерина.
Финики
Финики содержат много калия, показаны при сердечно-сосудистых заболеваниях. Стимулируют деятельность сердца, служат укрепляющим и тонизирующим средством, быстрее восстанавливают организм после болезни, при усталости, переутомлении, сахарном диабете, а также при беременности, родах и кормлении ребенка. Увеличивают продолжительность жизни и мужскую половую потенцию Способствуют снижению холестерина, а значит, уменьшают вероятность развития сердечно-сосудистых заболеваний, в частности атеросклероза.
Тыква
Одно из лучших мочегонных растений. В ней содержатся соли калия, кальция, железа, витамины С, В, B2 РР, каротин, белок и клетчатка. Улучшает работу желудочно-кишечного тракта, усиливая его моторику, выводит из организма лишнюю воду, шлаки и холестерин.
Маш
В проростках маша содержится большое количество витамина С, железа, калия, аминокислот. Способствует нормализации обмена веществ, оказывает успокаивающее действие, обладает противомикробной активностью. Используют для детоксикации организма, нормализации обмена веществ. Может быть полезен при астме, аллергии, артрите.
Приготовление лечебных блюд
Поскольку в состав лечебных блюд входят лекарственные компоненты, их приготовление отличается от приготовления как лекарств по рецептам, так и обычной пищи. Подбирая лекарственные компоненты, следует обращать внимание на выбор сырых или прошедших обработку препаратов; выбирая способ приготовления, следует обращать внимание не только на форму, цвет, запах и вкус компонентов, но и учитывать лекарственные средства, входящие в рецепт, и их свойства, чтобы избежать ошибок при приготовлении, влияющих на лечебный эффект.
Основные способы приготовления лечебных блюд включают тушение, томление, запекание, приготовление на пару, варку, жаренье, жаренье в масле, упревание, варку в соевом соусе и т.д.
Прежде ознакомим читателей с этими способами. Тушение (дунь). При тушении лекарственное средство и пищевые продукты одновременно закладывают в кастрюлю, добавляют необходимое количество воды, на сильном огне доводят до кипения, снимают пену, затем блюдо доводят до готовности (блюдо готово, когда продукты становятся мягкими) на слабом огне. Этот способ применяют в тех случаях, когда лекарственный компонент не содержит или содержит малое количество летучих веществ, но много полисахаридов, алкалоидов и гликозидов. Например, в рецепт супа Ши-цюань-Да-бу-тан (тонизирующий суп из 10 компонентов) входят кодонопсис мелковолосистый, пория кокосовая, пион белоцветковый, ремания клейкая, астрагал и другие лекарственные растения, которые как раз относят к указанному типу, и в процессе длительного тушения в жидкость переходит много активных лекарственных компонентов.
Томление (мэнь). При томлении в кастрюлю вначале закладывают растительные масла, затем туда одновременно добавляют лекарства и продукты для жаренья в масле, когда продукты прожарены до полуготовностиности, добавляют имбирь, лук, соль и другие вспомогательные средства для улучшения вкуса и немного бульона; кастрюлю плотно закрывают крышкой и томят до готовности на слабом огне. Например, томленая утка с купеной лекарственной и гленией прибрежной. Сначала купену и глению режут на кусочки и поджаривают на сильном огне, затем к ним добавляют рисовое вино как приправу, имбирь и воду, далее блюдо томят на слабом огне до тех пор, пока оно не станет рассыпчатым. Этот способ применяют в тех случаях, когда в рецепте присутствуют лекарственные компоненты, содержащие полисахариды.
Запекание (вэй). В действительности под словом Вэй подразумевают 2 понятия: первое — аналогично тушению (дунь), второе все подготовленные компоненты блюда, которые укладывают на бумагу из рисовой соломы и сворачивают в трубочку, оба конца трубочки закрывают и равномерно обмазывают трубочку желтой глиной и помещают в остывающие древесные угли, где блюдо запекают до готовности. Этот способ применяют тогда, когда в составе лекарственного компонента имеются летучие вещества (фенхель обыкновенный, змееголов и др.).
Приготовление на пару (Чжэн). Лекарственные компоненты и продукты смешивают вместе, добавляют вкусовые приправы, все это укладывают в чашку и помещают в пароварку, где и доводят до готовности. В свою очередь приготовление на пару зависит от того, во что заворачивают и куда укладывают продукты. Так, в одном случае, например хэ-е фэн-гу, грудинка завернута в листья лотоса, после смешивания компонентов всю массу покрывают сверху рисовой мукой и после этого помещают в пароварку; в другом — готовую смесь компонентов заворачивают в листья и только затем помещают в пароварку. Есть еще способ закрытой варки, например чун-цао-я «Утка с кордицепсом», при котором миску с уложенными в нее продуктами закрывают влажной хлопчатобумажной тряпочкой перед помещением ее в пароварку. Еще существует способ, например тяньма юйтоу «Рыбьи головы с гастродией», при котором готовому блюду придают ту или иную форму, для чего вначале продукты укладывают в одну чашку, а потом, после доведения продуктов до готовности на пару, чашку опрокидывают в другую емкость, имеющую определенную форму. Еще есть способ, например тянъци чжэнцзи «Курица со зверобоем», при котором подготовленные продукты и лекарства кладут в чашку или миску, добавляют приправы и немного бульона, затем помещают в пароварку.
Варка (чжу) — один из наиболее часто применяемых способов приготовления лечебных блюд: лекарства и продукты в нужной пропорции кладут непосредственно в кастрюлю, добавляют воду, все доводят до кипения на сильном огне, затем огонь убавляют и продукты варят до готовности на слабом огне. Таким образом готовят большинство каш.
Жаренье (чао). Вначале нужно подготовить продукты и лекарства, затем разогреть кастрюлю или сковороду, налить растительное масло и, поворачивая сковороду на сильном огне, положить в нее продукты и лекарства, довести до готовности, интенсивно перемешивая ложкой. Этот способ часто применяют для приготовления продуктов, которые меняют цвет от продолжительной варки.
Жаренье в масле (бянь). Примерно такой же способ, как и жаренье (чао).
Упревание (ао). При этом способе смесь продуктов вначале нагревают на сильном огне, доводят до кипения, а затем долго упревают на слабом огне. Этот способ рекомендуется в тех случаях, когда при быстрой варке полезные вещества не успевают перейти в бульон, а медленное разваривание создает для этого необходимые условия. Варка в соевом соусе (ЛУ). Вначале подготовленные лекарства и продукты замачивают в соевом соусе, затем начинают варить на среднем огне, постепенно усиливая огонь, так что соевый соус пропитывает продукты. Таким образом блюдо доводят до готовности. Этим способом готовят свинину с бамбуком (юй-чжу чжу-синь), маринованную утку с гвоздикой (Дин-сян лу-я).
Особенности лечебных блюд
Лечебные блюда искусно сочетают лекарственные средства и продукты питания, они не похожи на обычные лекарства, обычную еду, им присущи следующие три особенности:
- лечебное питание, являясь частью китайской фармакопеи, руководствуется учениями об Инь-Ян и пяти стихиях, о внутренних органах Цзан-Фу и каналах человеческого тела, о дифференциации симптомов и признаков, и др.; продукты и лекарства, составляющие лечебные блюда, подбирают в соответствии с принципами китайской медицинской рецептуры так, чтобы они имели целебный эффект;
 основой приготовления лечебных блюд является традиционное кулинарное искусство. Лекарственные составляющие впитываются в пищевые продукты так, что целебное действие трав соединяется с прекрасным вкусом продуктов в единое целое. Сначала в соответствии с китайской фармакопеей подбирают исходные продукты, лечебное целебное блюдо, используют один из традиционных способов тепловой обработки тушение, томление, запекание, жаренье, приготовление на пару и др., в результате люди могут наслаждаться едой, совершенной по виду, запаху, вкусу и форме;
основой приготовления лечебных блюд является традиционное кулинарное искусство. Лекарственные составляющие впитываются в пищевые продукты так, что целебное действие трав соединяется с прекрасным вкусом продуктов в единое целое. Сначала в соответствии с китайской фармакопеей подбирают исходные продукты, лечебное целебное блюдо, используют один из традиционных способов тепловой обработки тушение, томление, запекание, жаренье, приготовление на пару и др., в результате люди могут наслаждаться едой, совершенной по виду, запаху, вкусу и форме;
- цель лечебных блюд — обогатить еду полезными веществами так, чтобы, наслаждаясь едой, человек одновременно был защищен от болезней, а также поддерживал и укреплял свое здоровье. Люди едят обычную пищу, чтобы утолить голод, продлить жизнь, получить удовольствие и от вида, и от вкуса еды; принимают лекарства, чтобы вылечиться от болезней и продлить жизнь. В лечебном питании эти две цели соединены воедино: наслаждаясь видом и вкусом еды, можно в то же время вылечиться от болезней и укрепить организм.
Научность и принципы лечебного питания
В лечебном питании питание и лечение составляют единство и противоположность. Источником питания организма являются пищевые продукты, а необходимыми для организма элементами питания — белки, жиры, углеводы, витамины, минералы, а также клетчатка и вода. Потребляя пищу, люди питаются, поддерживают жизнь. Если говорить о здоровых людях, то питание и сохранение здоровья для них одно и то же: все продукты, имеющие питательную ценность, способствуют сохранению здоровья и приятны на вкус. Однако медики предсказывают: в будущем великий прорыв в деле здравоохранения придет не с открытием новых лекарств, а с рациональным питанием и здоровым образом жизни все большего числа людей. В последние годы с развитием науки и техники в питании людей также произошли изменения: люди перешли от потребления натуральных продуктов с низким процентом жиров и солей, богатых калием и клетчаткой, к рафинированным с высоким содержанием жиров и солей, но низким содержанием калия и клетчатки. Вследствие этого возникли удивительные явления: исчезло множество инфекций, но на смену им пришли болезни, связанные с питанием (так называемые болезни цивилизации, или модернизации, — артериосклероз, заболевания сердца, диабет, ожирение, запор и некоторые виды рака), в Китае их называют болезнями, приходящими через рот, поскольку многие из них человек получает из-за неправильного питания. Сейчас, когда обобщен опыт в области питания и из него извлечен урок, главными недостатками современного питания названы следующие:
- отсутствие сбалансированной научной концепции питания. Повсеместно наблюдают явления однобокого и излишнего питания, постоянного переедания. Ошибочно считать, что есть много рыбы и мяса — значит хорошо питаться. Не все знают, что овощи, зерно грубого помола, фрукты и витамины также являются важными продуктами питания;
 выбор еды по виду, запаху, вкусу, не учитывая ее питательную ценность. Эта тенденция характерна для всего мира и приводит к тому, что, стремясь придать пище привлекательные вид, запах и вкус, люди применяют различные добавки, от которых могут утрачиваться питательные вещества или нарушаться их пропорции;
выбор еды по виду, запаху, вкусу, не учитывая ее питательную ценность. Эта тенденция характерна для всего мира и приводит к тому, что, стремясь придать пище привлекательные вид, запах и вкус, люди применяют различные добавки, от которых могут утрачиваться питательные вещества или нарушаться их пропорции; 
- значительное использование искусственных пищевых Добавок (ароматизаторы, пищевые красители, антиоксиданты и консерванты). Как свидетельствует практика, большинство искусственных добавок вредны для здоровья, а некоторые даже вызывают онкологические заболевания;

- чрезмерное потребление поваренной соли. Результаты исследований подтвердили, что в древности люди ежедневно употребляли с пищей не более 200 мг соли, сейчас — в 10—20 раз больше, а чрезмерное потребление натрия может вызвать гипертензию и другие заболевания;

- незначительное потребление клетчатки. Нехватка клетчатки может приводить к привычному запору, а также к карциноме ободочной кишки;

- чрезмерное потребление жиров и сахара. В настоящее время в Америке среднее суточное потребление жиров составляет 166 г на одного человека, а в Китае среди городского населения — примерно 100 г, что превышает в 2—3 раза норму (50 г) потребления, необходимую для организма.
Обобщая изложенное выше и учитывая все погрешности современного питания, мы считаем, что ситуация требует принятия определенных мер. В настоящее время диетологи всего мира предполагают, что для получения сбалансированного питания необходимо потребление широкого спектра самых разнообразных продуктов. В ежедневный рацион должны входить фрукты, овощи, растительные жиры, рыба, мясо, яйца, молоко, поэтому еда должна быть разнообразной и не следует придерживаться только растительной пищи. При этом надо избегать чрезмерного употребления жиров и продуктов с высоким содержанием холестерина, ограничивать потребление свиного сала и сливочного масла, меньше добавлять в пищу соли и сахара, есть продукты с высоким содержанием крахмала и клетчатки.
Для особых социальных групп (маленькие дети, беременные, люди пожилого возраста, а также с какими-либо заболеваниями) соотношение между питанием и сохранением здоровья неоднозначно. Здесь, помимо обычного питания, должно быть целенаправленное пополнение отдельных элементов, например при грудном вскармливании часто образуется дефицит железа, поэтому, если с полугода не начать прикармливать детей продуктами, содержащими железо, то у них может развиться алиментарная анемия. Женщинам в период беременности также надо потреблять больше продуктов, богатых железом (печень, почки, кровь от животных, постное мясо, яичный желток, зеленые листовые овощи и др.), для профилактики анемии. Эти продукты являются оздоровительным питанием для беременных, их употребление помогает нормальному развитию плода. Людям пожилого возраста, у которых основной обмен веществ начал снижаться, функции желудка и кишечника слабеют, активность пищеварительных ферментов падает, следует употреблять хорошо пере вариваемые и легкоусвояемые продукты. Больным, кроме медикаментозного лечения, надо следить за тем, чтобы их пища была и питательной, и целебной, т.е. им необходимо лечебное питание, например при легкой форме диабета можно не принимать лекарства, а купировать болезнь с помощью лечебного питания. Пациентам рекомендуются лапша, пирожные или уксус, соус из горькой гречихи, которые будут для них лечебной пищей.
вариваемые и легкоусвояемые продукты. Больным, кроме медикаментозного лечения, надо следить за тем, чтобы их пища была и питательной, и целебной, т.е. им необходимо лечебное питание, например при легкой форме диабета можно не принимать лекарства, а купировать болезнь с помощью лечебного питания. Пациентам рекомендуются лапша, пирожные или уксус, соус из горькой гречихи, которые будут для них лечебной пищей.
Для лечения болезней следует обращать внимание на питание и умело назначать лечебные блюда, для решения этих задач нужен высококвалифицированный врач. Назначая целебную диету в лечебных целях, следует помнить не только о лечении, но и об усилении питания. В связи с этим в каждом случае необходим особый рецепт, чтобы сконцентрировать усилия на подавлении очага болезни. Одна группа врачей, проводя эксперимент, в течение 15 дней ежедневно давала спортсменам лечебное блюдо из курицы с астрагалом «Цаныии цзи», после этого функции сердца у спортсменов значительно окрепли, повысилась мощность кислородного обмена.
И еще несколько примеров. При диабете целесообразно рекомендовать сложные рецепты из гречневой муки; при желчнокаменной болезни  блюда из свиных копыт; при гипертензии, диарее, диспепсии, гастрите — специальный рецепт яйца в уксусе; при токсикозе беременных — отвар из чумизы и пинеллии тройчатой; при плохом аппетите у детей — отвар из фиников и свиной селезенки; при хроническом гепатите — отвар из трионикса «цюаньбе-чун-цзи», при Детской Диарее — кашицу из китайского ямса; при циррозном асците с кровотечением — средство из корневищ и семян лотоса с финиками и лечебной глиной; при патогеной цитопении — кашицу из китайских фиников и короткозерного риса; при энтероррагии — салат из красного амаранта; при гепатите В — средство из свиной печени и меда по рецепту доктора Вант, при гипогалактии у женщин — порошки из женьшеня с пшеницей и т.д. Все эти средства дают заметный эффект при лечении.
блюда из свиных копыт; при гипертензии, диарее, диспепсии, гастрите — специальный рецепт яйца в уксусе; при токсикозе беременных — отвар из чумизы и пинеллии тройчатой; при плохом аппетите у детей — отвар из фиников и свиной селезенки; при хроническом гепатите — отвар из трионикса «цюаньбе-чун-цзи», при Детской Диарее — кашицу из китайского ямса; при циррозном асците с кровотечением — средство из корневищ и семян лотоса с финиками и лечебной глиной; при патогеной цитопении — кашицу из китайских фиников и короткозерного риса; при энтероррагии — салат из красного амаранта; при гепатите В — средство из свиной печени и меда по рецепту доктора Вант, при гипогалактии у женщин — порошки из женьшеня с пшеницей и т.д. Все эти средства дают заметный эффект при лечении.
В китайских клиниках при остром гепатите пациентам повсеместно назначают лечебное питание. В зависимости от симптомов рекомендуют 3 разных типа диеты. Китайская медицина различает 3 типа острого гепатита: гепатит от влажного жара в печени и желчном пузыре; от застоя в печени и недостаточности селезенки; от застоя и скопления Ци в печени.
- При влажном жаре в печени и желчном пузыре рекомендуется утром и до 12.00 принимать по 50 г. каши из полыни волосовидной; в полдень суп из восковой тыквы или золотистой фасоли. При очень жидком стуле вечером назначают рисовый отвар.
- При застое в печени и недостаточности селезенки необходимо утром принять 50 г каши из китайских фиников и пории кокосовой; после 12.00 —50 г. каши из полыни волосовидной, в течение дня можно есть лепешки из каламондина.
- При застое и скоплении Ци в печени утром рекомендуется съесть 2 лепешки из каламондина, 2 мандарина; после полудня — кашу из полыни волосовидной — 50 г; вечером — отвар из люфы цилиндрической.
Принципы лечебного питания
- Объем принимаемого за один раз лечебного блюда не должен быть слишком большим. Поскольку лечебные блюда обладают прекрасным вкусом и запахом, привлекательным видом и оформлением, они легко возбуждают аппетит и могут способствовать перееданию, которое не поможет вылечить болезнь, а, напротив, может навредить селезенке и желудку, вызвать нежелательные последствия. При правильном употреблении пищи человек не чувствует ни голода, ни сытости: в этом случае во рту остается приятный вкус.
- Психологический настрой, который очень важен при приеме лечебной пищи. Необходимо сесть прямо, сосредоточиться, настроиться позитивно, тщательно пережевывать и медленно глотать пищу, дать возможность вкусовым рецепторам полноценно передавать сигналы мозгу, так чтобы каждая клеточка организма активно участвовала в процессе. Таким образом вы поможете селезенке и желудку в транспортировке и переваривании пищи, сделаете так, что все необходимые питательные вещества из пищи и лекарства полностью усвоятся.
- Эффективность. Лечебное питание имеет профилактический, лечебный и укрепляющий эффект, действуя мягко и постепенно, поэтому оно должно быть в течение продолжительного периода, только в этом случае оно будет эффективно. В то же время при появлении приступов болезни следует обратиться за консультацией к врачу и провести медикаментозное лечение. Таким образом можно будет быстро купировать приступы болезни, а лечебное питание тем временем окажет вспомогательное целебное действие.
- Компоненты лечебного блюда. Одним из главных компонентов является китайское лекарство, а в китайской фармакопее существует принцип несовместимости лекарств, который надо соблюдать. Помимо этого, следует помнить о принципах несовместимости некоторых лекарств с отдельными пищевыми продуктами, а также о взаимной несовместимости пищевых продуктов. Нельзя забывать также и о противопоказаниях к различным заболеваниям.
Социально-биологические проблемы
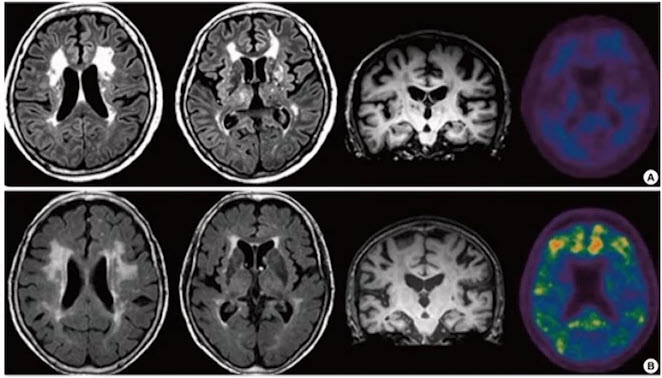
Нарушения структуры питания современного человека рассматривают в качестве ведущих факторов большинства современных неинфекционных заболеваний, обозначаемых как «болезни цивилизации»: атеросклероз, инсулиннезависимый сахарный диабет, артериальная гипертензия, ожирение, метаболическая иммуносупрессия, аутоиммунные и онкологические заболевания. В последней четверти ХХ столетия значительно изменились структура и качество питания населения экономически развитых государств. В настоящее время в результате научно-технического прогресса энерготраты среднестатистического человека снизились с 3000—3500 ккал/сут в середине прошлого столетия до 1900—2100 ккал/сут. Попытки поддержания энергетического баланса организма снижением калорийности потребляемой пищи за счет уменьшения ее количества приводят к дефициту необходимых микроэлементов, которые способствуют развитию заболевания или симптома (табл. 1.1).
Таблица 1.1. Некоторые симптомы и заболевания, вызванные дефицитом микроэлементов
| Элементы |
Симптом или заболевание |
| Железо |
Анемия, ломкость ногтей, спутанность сознания, запоры, депрессия, головокружения, утомляемость, головная боль, воспаление языка, оральные язвы |
| Кальций |
Ломкость ногтей, спазмы, галлюцинации, депрессия, бессонница, раздражительность, остеопороз, тахикардия, периодонтальные заболевания, рахит, кариес |
| Магний |
Тревога, спутанность сознания, сердечные приступы, бессонница, гиперреактивность, нервозность, мышечный спазм, слабость, возбужденное состояние |
| Медь |
Анемия, повреждение артерий, депрессия, диарея, утомление, остеопороз, выпадение волос, общая слабость, гипотиреоз |
| Селен |
Нарушение роста, гиперхолестеринемия, онконастороженность, иммунодефицит, импотенция, недостаточность гепатобилиарной системы |
| Хром |
Тревожное состояние, утомляемость, гипергликемия |
| Цинк |
угри, амнезия, апатия, ломкость ногтей, замедление полового созревания, депрессия, диарея, экзема, утомляемость, нарушение роста, выпадение волос, гиперхолестеринемия, иммуносупрессия, импотенция, раздражительность, потеря аппетита, мужское бесплодие, снижение вкусовой чувствительности, нарушение памяти, куриная слепота, замедленное заживление ран |
Традиционные лечебные столы, используемые в настоящее время и ориентированные в значительной степени на энергетическую составляющую пищевого рациона, не могут оказывать адекватного лечебно-профилактического эффекта. Современный человек даже теоретически не может с адекватным по энергетической ценности рационом из обычных натуральных продуктов получить микронутриенты и биологически активные вещества в необходимом количестве. Современная диетология к главным недостаткам современного питания относит:

- отсутствие сбалансированной научной концепции питания. Повсеместно наблюдают явления однобокого и излишнего питания, постоянного переедания. Ошибочно считать, что есть много рыбы и мяса — значит хорошо питаться. Не все знают, что овощи, зерно грубого помола, фрукты и витамины также являются важными продуктами питания;

- выбор еды по виду, запаху, вкусу, не учитывая ее питательную ценность. Эта тенденция характерна для всего мира и приводит к тому, что, стремясь придать пище привлекательные вид, запах и вкус, люди применяют различные добавки, от которых могут утрачиваться питательные вещества или нарушаться их пропорции;

- значительное использование искусственных пищевых добавок (ароматизаторы, пищевые красители, антиоксиданты и консерванты). Как свидетельствует практика, большинство искусственных добавок вредны для здоровья, а некоторые даже вызывают онкологические заболевания;

- чрезмерное потребление поваренной соли, жиров и сахара, недостаточное потребление клетчатки.
Результаты исследований свидетельствуют о том, что до нового времени люди ежедневно употребляли с пищей не более 200 мг соли, сейчас  10—20 раз больше. В настоящее время в США среднее суточное потребление жиров составляет 166 г на одного человека, а в Китае среди городского населения — примерно 100 г, что в 2—3 раза превышает необходимую для организма норму (50 г).
10—20 раз больше. В настоящее время в США среднее суточное потребление жиров составляет 166 г на одного человека, а в Китае среди городского населения — примерно 100 г, что в 2—3 раза превышает необходимую для организма норму (50 г).
В настоящее время диетологи всего мира считают, что для получения сбалансированного питания необходимо потребление широкого спектра самых разнообразных продуктов. В ежедневный рацион должны входить фрукты, овощи, растительные жиры, рыба, мясо, яйца, молоко. При этом надо избегать чрезмерного употребления жиров и продуктов с высоким содержанием холестерина, ограничивать потребление свиного сала и сливочного масла, соли и сахара, есть продукты с высоким содержанием крахмала и клетчатки. Не рекомендуется потребление только растительной пищи.
Для ряда социальных групп (маленькие дети, беременные, люди пожилого возраста или имеющие какие-либо заболевания) соотношение между питанием и сохранением здоровья неоднозначно. Здесь, помимо обычного питания, должно быть целенаправленное пополнение отдельных элементов, например при грудном вскармливании у детей часто образуется дефицит железа, поэтому, если с полугода не начать прикармливать детей продуктами, содержащими железо, то у них может развиться алиментарная анемия. Женщинам в период беременности для профилактики анемии также надо потреблять больше продуктов, богатых железом (печень, почки, продукты из крови животных, постное мясо, яичный желток, зеленые листовые овощи). Эти продукты являются оздоровительным питанием для беременных, их употребление помогает нормальному развитию плода. Людям пожилого возраста, у которых основной обмен веществ начал снижаться, функции желудка и кишечника слабеют, активность пищеварительных ферментов падает, следует употреблять хорошо перевариваемые и легкоусвояемые продукты. Больным, кроме медикаментозного лечения, необходимо лечебное питание. Например, людям с легкой формой диабета можно не принимать лекарства, а купировать болезнь с помощью лечебного питания.
Академиком В.А. Тутельяном выдвинута концепция «оптимального питания населения России», которая предусматривает:
- сохранение преимущественного питания человека натуральными, разнообразными и высококачественными продуктами;

- использование специализированных (функциональных) пищевых продуктов, получаемых введением в состав пищевого сырья или традиционных пищевых продуктов, компонентов, дефицитных для населения страны;

- широкое внедрение в питание населения биологически активных добавок (БАД) к пище — макро- и микронутриентов, пре- и пробиотиков и других биологически активных веществ природного происхождения.
Реализации всех позиций концепции оптимального питания могут способствовать знакомство и практическое использование богатого наследия культуры повседневного и лечебного питания Китая.
Рецепты лечебных блюд и напитков
Наружный синдром возникает в начальный период действия внешней патогенной Ци, чаще всего в виде ветра и холода. Основными его проявлениями являются типичные симптомы простудных заболеваний в виде озноба, лихорадки, головной боли, ломоты в теле, насморка и кашля. Лечебное действие блюд и напитков, рекомендуемых при поверхностном синдроме, основано на изгнании ветра и рассеивании холода. Некоторые из них обладают и дополнительными целебными свойствами.
Пурпурная каша из периллы (Цзысу Чжоу)
- Ингредиенты. Листья периллы 10 г, короткозерный рис 50 г.
- Приготовление. Кашу варить обычным способом, незадолго до готовности добавить листья периллы и затем довести до готовности.
- Способ употребления. Есть в горячем виде 1 раз в день в течение 1 нед. Лечебное Действие. Изгоняет ветер, рассеивает холод. Как острое теплое средство лечит поверхностный синдром.
- Применяют при простуде, вызванной патогенными ветром и холодом.
Каша из стеблей лука (Цунбай Чжоу)
- Ингредиенты. Лук-батун 2 стебля, имбирь 6 г, короткозерный рис 50 г.
- Приготовление. Свежий имбирь вымыть и нарезать тонкими ломтиками или измельчить и выжать сок. Рис промыть и сварить кашу. В готовую кашу добавить имбирь, лук и проварить еще 2—3 мин. Способ употребления. Употреблять в теплом или горячем виде 1 раз в день в течение 5—7 дней.
- Лечебное действие. Изгоняет ветер, рассеивает холод. Как острое теплое средство лечит поверхностный синдром.
- Применяется при простуде, вызванной патогенными ветром и холодом.
Каша с мятой перечной (Бохэ Чжоу)
- Ингредиенты. Свежая мята 30 г. или сушеная 10 г, короткозерный рис 50 г.
- Приготовление. Добавив воды, сварить мятный отвар (после закипания воды проварить 10 мин); дав ему немного остынуть, процедить. Промыв рис, сварить из него кашу (немного погуще). Добавить в кашу мятного отвара и еще немного поварить, после этого добавить леденцовый сахар и хорошо размешать.
- Способ употребления. Есть свежеприготовленную кашу 2 раза в день.
- Лечебное действие. Изгоняет ветер, очищает от жара. В качестве острого прохладного средства разрешает поверхностный синдром. Применяют при простуде, вызванной патогенными ветром и жаром.
Каша из миндаля — семян горького абрикоса (Синжэнь Чжоу)
- Ингредиенты. Семена горького абрикоса 10 г, рис 50 г, немного леденцового сахара.
- Приготовление. Семена абрикоса очистить от кожицы, измельчить, обварить кипятком и отжать. В полученную жидкость добавить рис, воду (450 мл) и сахар, варить до получения жидкой каши.
- Способ употребления. Есть в горячем виде 2 раза в день.
- Лечебное действие. Останавливает кашель, устраняет одышку, увлажняет кишечник, стимулирует стул. Применяют при кашле различной этиологии.
Каша из редьки (Лобо Чжоу)
- Ингредиенты. Немного свежей редьки, короткозерный рис 100 г.
- Приготовление. Редьку вымыть, нарезать тонкими ломтиками, отжать сок (примерно 100 мл), или нарезанную редьку положить вместе с рисом в кастрюлю, добавить воды и сварить жидкую кашу.
- Способ употребления. Есть в теплом виде утром и вечером.
- Лечебное действие. Устраняет мокроту, останавливает кашель, опускает Ци, устраняет застой, улучшает пищеварение. Применяют как средство от кашля при хроническом трахеите, одышке, а также при плохом пищеварении, повышенной кислотности желудка и др
Конфеты от кашля из грушевого пюре (Чжикэ лигао тан)
- Ингредиенты. Порошок рябчика мутовчатого 30 г, семена горького абрикоса 39 г, стемона клубневая 50 г, горичник обрывной 30 г, готовая пинеллия 30 г, мать-и-мачеха 20 г, сырая солодка 10 г, снежная груша 1000 г, порошок красного околоплодника мандарина 30 г, порошок цитрона 10 г, пория кокосовая 20 г, сахар 500 г.
- Приготовление. Нарезать груши и сложить вместе с семенами абрикоса, стемоной, горичником, пинеллией, мать-и-мачехой, порией и солодкой в банку для лекарств, добавить необходимое количество воды и поставить упревать, каждые 20 мин беря из банки отвар (всего 4 раза). Соединить все порции отвара вместе и налить в алюминиевую кастрюлю, довести до кипения на сильном огне, затем уменьшить огонь и оставить отвар упревать до загустения. Когда загустеет, добавить сахар, равномерно размешать и продолжать нагревать до получения вязкой массы. Добавить порошок околоплодника мандарина, порошок цитрона и снова размешать. Варить до тех пор, пока при поднятии ложки с отваром от нее не будет тянуться струя в виде нитки, тогда снять с огня. Взять эмалированную миску, смазать ее изнутри растительным маслом и выложить туда отвар, подождать немного, чтобы остыл, и разровнять сверху. Затем нарезать ножом кусочки примерно по З г. Сложить их в конфетную коробку или банку.
- Способ употребления. Есть по 1 кусочку З раза в день.
- Лечебное действие. Устраняет мокроту, улучшает работу легких, прекращает кашель, облегчает одышку. Применяюг при кашле различной этиологии.