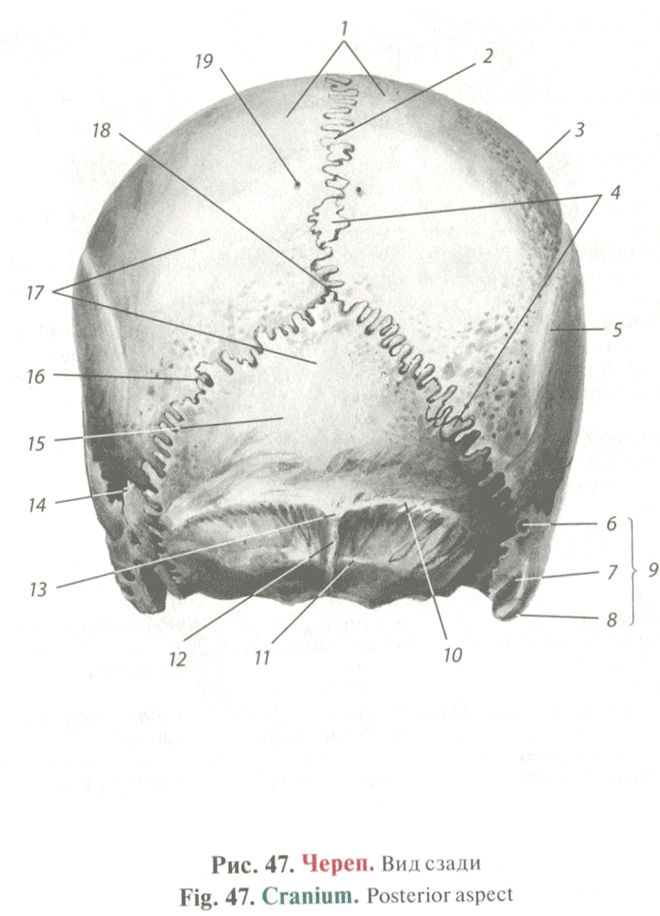
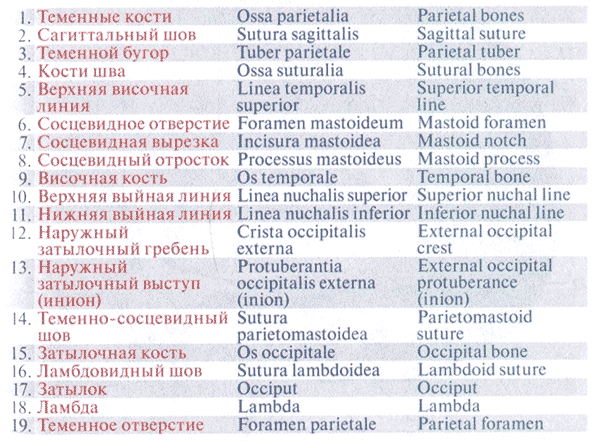
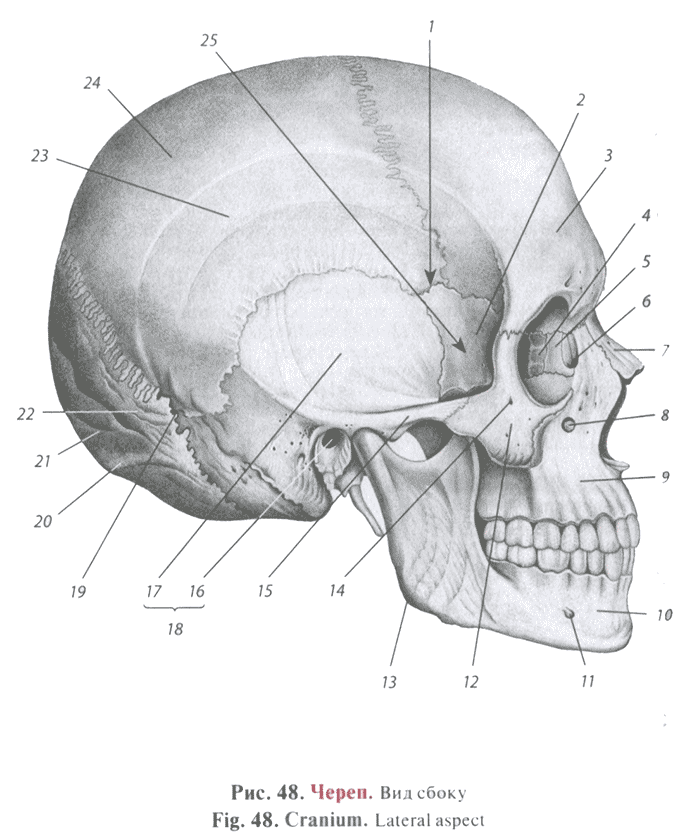
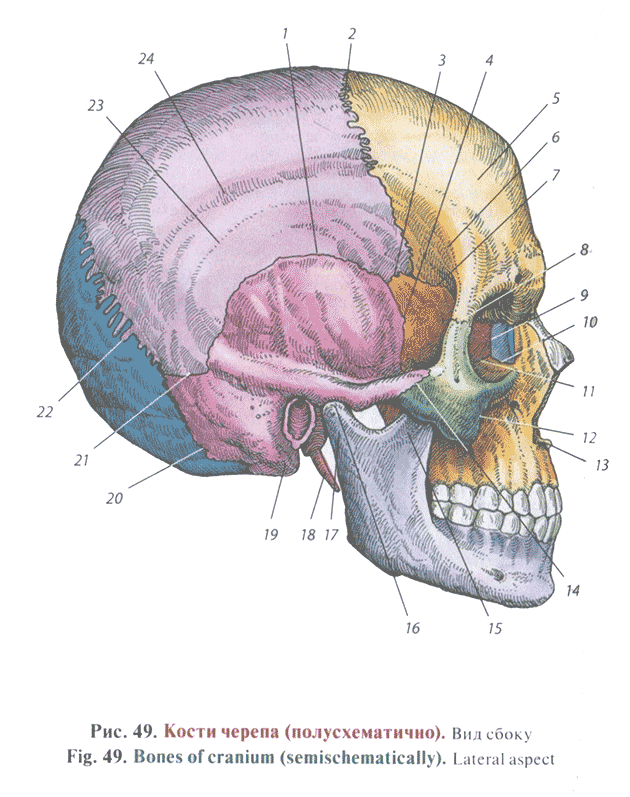
Лекция для врачей "Инфекционные заболевания. КТ и рентгенодиагностика" (отрывок из книги "Лучевая диагностика заболеваний органов грудной клетки" - С. Р. Дигумарти)
Введение
Визуализационные методы диагностики применяются для диагностики инфекционных заболеваний органов грудной клетки, выявления осложнений, связанных с инфекциями, и дифференциальной диагностики инфекционных и неинфекционных заболеваний. Рентгенография и компьютерная томография органов грудной клетки представляют собой первичные диагностические методы, а УЗИ, радиоизотопные методы и магнитно-резонансная томография (МРТ) — методы, используемые по отдельным показаниям. Предположить, какой именно микроорганизм вызвал то или иное инфекционное заболевание у пациента с нормальной иммунной системой, обычно невозможно, тем не менее рентгенологические методы диагностики обычно позволяют заподозрить конкретный патоген у пациентов с ВИЧ-инфекцией или другими формами иммунодефицитов, например пациентов, перенесших трансплантацию костного мозга (ТКМ). Внутригрудная инфекция в широком смысле подразделяется на три категории:
1. Инфекция у иммунокомпетентного пациента
2. Инфекция у пациента с иммунодефицитом на фоне ВИЧ
3. Инфекция у пациента с иммунодефицитом, не имеющего ВИЧ
Эпидемиология
Пневмония и грипп находятся на восьмом месте среди ведущих причин смертности в США. Примерно 1,23 млн. госпитализаций в стационары в год связаны с пневмоний. Пневмония встречается во всех возрастных группах и у пациентов обоих полов, однако наиболее тяжело она протекает у детей раннего возраста и пожилых пациентов. Причинами пневмонии могут быть бактерии, вирусы, грибы, паразиты, а также вдыхание некоторых компонентов пищи, определенных жидкостей, газов и пыли.
Симптомы
Бактериальная пневмония может начинаться быстро и внезапно такими симптомами, как высокая лихорадка, продуктивный кашель, потоотделение и потрясающие ознобы. Иногда бактериальная пневмония характеризуется постепенным развитием и менее выраженными симптомами. Симптомы гриппа и вирусной пневмонии похожи и включают лихорадку, сухой кашель, головную боль, слабость и миалгии.
Патогенез
Патогены могут проникать в дыхательную систему различными путями, вызывая инфекционное заболевание. Наиболее часто они попадают в легкие через трахеобронхиальное дерево при вдыхании содержащего микроорганизмы аэрозоля или, реже, путем аспирации инфицированного секрета. Реже инфекция распространяется напрямую из очага в средостении или воротных лимфоузлах, либо из соседнего органа, например, при абсцессе печени или перфорации пищевода. Патогены также могут попадать в легкие с током крови, что бывает при инфекционном эндокардите, бактериемии или инфицировании центральных венозных катетеров.
Большинство госпитальных пневмоний связаны с аспирацией патогенов из ротоглотки или их проникновением через негерметичную манжету эндотрахеальной трубки. Инфицированная биопленка, образующаяся вокруг эндотрахеальной трубки, также может иметь важное значение в патогенезе ИВЛ-ассоциированных пневмоний. Ингаляция или прямая инокуляция возбудителя в легкие, гематогенная диссеминация и транслокация бактерий из желудочно-кишечного тракта считаются менее распространенными путями внутрибольничного инфицирования пациентов.
Диагностика
Клинический диагноз пневмонии подтверждается при выявлении на рентгенограмме новых или увеличившихся зон консолидации и клинических признаков того, что эта консолидация имеет инфекционное происхождение. Клинические признаки, предполагающие инфекционные причины консолидации, включают лихорадку (>38 °C), гнойное отделяемое и лейкоцитоз или лейкопению. Пациентам рекомендуется этиотропное лечение, которое основывается на результатах окрашивания по Граму и культурального исследования мокроты, культуры крови, исследования мочи на антигены легионеллы и пневмококка, исследования методом ПЦР на Mycoplasma pneumoniae, Chlamydia pneumoniae и респираторные вирусы, а также другие патогены в зависимости от эпидемиологического анамнеза и специфических факторов риска у конкретного пациента. Прокальцитонин представляет собой пептидный прекурсор, продуцируемый клетками кишечника и легких и являющийся информативным маркером, позволяющим дифференцировать бактериальные и не-бактериальные инфекции, а также другие, неинфекционные причины воспаления. Уровень прокальцитонина у пациентов с вирусными и неинфекционными причинами воспаления обычно не повышается. Концентрация прокальцитонина в сыворотке крови — важный маркер бактериального сепсиса, а низкая его концентрация (<0,1 мкг/л) может говорить о необходимости приостановки или отмены антибактериальной терапии.
В одном крупном исследовании с участием 2706 взрослых пациентов с пневмониями практически у трети из них данные рентгенографии органов грудной клетки исходно оказались нормальными. В таких случаях отсутствие консолидации на рентгенограмме не должно превалировать над клиническими симптомами и не может служить основанием для отказа от эмпирической антибактериальной терапии, поскольку у многих таких пациентов впоследствии развивается бактериемия с сопутствующей ей высокой летальностью.
Определения
Пневмонии в широком смысле подразделяются на инфекции, полученные вне госпитальных учреждений, и инфекции, приобретенные в госпитальных учреждениях или учреждениях ухода. Госпитальные пневмонии и пневмонии, связанные с оказанием медицинской помощи, чаще вызываются мультирезистентными штаммами микроорганизмов.
Внегоспитальная пневмония
Внегоспитальная пневмония (ВГП) — это пневмония, развивающаяся у пациента, не проходившего в ближайшее время стационарного лечения и не имеющего регулярных контактов с учреждениями системы здравоохранения (рис. 16.1). Наиболее распространенным возбудителем ВГП является Pneumococcus, однако с введением вакцинации против пневмококка и уменьшением числа курящих частота заболеваний, вызванных этим возбудителем, снижается. Другим возбудителями ВГП являются Haemophilus influenzae, Staffylococcus aureus, Moraxella catarrhalis, Pseudomonas aeruginos вирусы, а также другая грамотрицательная флора. Несмотря на современные диагностические возможности примерно в 50% случаев не удается выявить конкретный микроорганизм, вызвавший заболевание.
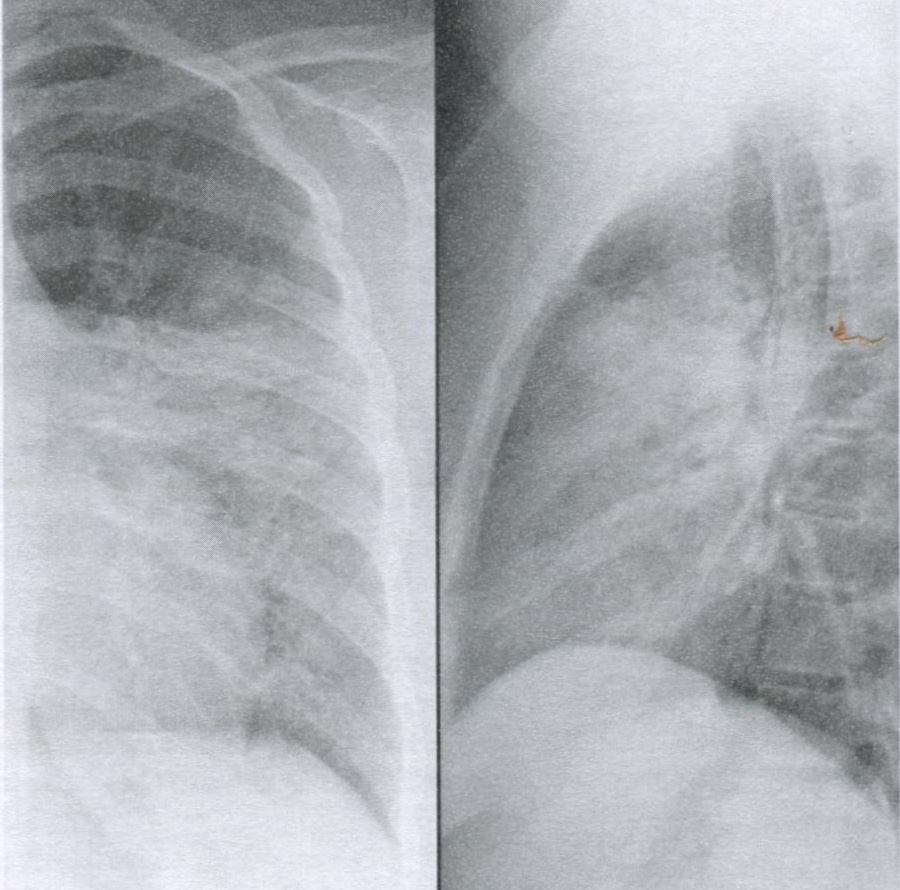
Рисунок 16.1 Внегоспитальная пневмококковая пневмония. На рентгенограммах в заднепередней (слева) и боковой (справа) отмечаете консолидация язычковой доли, перекрывающая левую границу серди (симптом силуэта).
Госпитальная пневмония
Госпитальная пневмония (ГП) — это пневмония, манифестирующая через 48 часов или более после поступления в стационар и обычно вызываемая бактериальными патогенами (рис. 16.2). ГП сопровождается высокой заболеваемости и смертностью и является второй по частоте нозокомиальной инфекцией в США, чаще которой встречаются только инфекции мочевыводящих путей. ГП увеличивают сроки стационарного лечения на 7-9 дней и общую стоимость лечения примерно на $40000 на пациента. Наиболее распространенными возбудителями ГП являются грамположительные кокки, например S. aureus, и грамотрицательная флора, в т.ч. Р. aeruginosa, Klebsiella pneumoniae, Escherichia coli и Actinobacter spp. Растет и частота инфекций полимикробной этиологии, особенно у пациентов с острым респираторным дистресс-синдромом (ОРДС).
Пневмония, связанная с оказанием медицинской помощи
Пневмония, связанная с оказанием медицинской помощи (ПОМП) — это пневмония, проявляющаяся у пациента, проходившего в предшествующие 90 дней стационарное лечение в течение 20 и более дней, находящегося в доме престарелых или учреждении длительного ухода, получавшего в предшествующие 30 дней внутривенную антибактериальную терапию, химиотерапию или местное лечение ран, либо регулярно посещающего госпитальные учреждения или отделение гемодиализа (рис. 16.3).
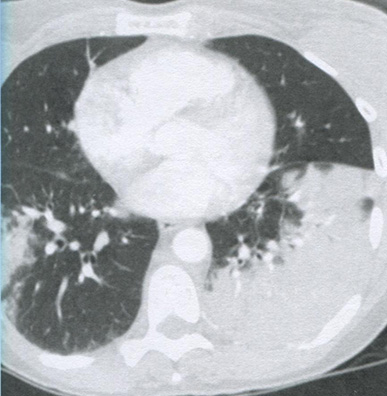
Рисунок 16.2 Госпитальная пневмония, вызванная Klebsiella. На аксиальной томограмме с контрастным усилением видны зоны консолидации, наиболее выраженные в левой нижней доле, что соответствует пневмонии. Госпитальная пневмония развивается через 48 часов или позднее после поступления пациента в стационар и является второй по частоте нозокомиальной инфекцией.
Вентилятор-ассоциированная пневмония
Вентилятор-ассоциированная пневмония (ВАП) — это пневмония, проявляющаяся через 48-72 часа после эндотрахеальной интубации (рис. 16.4). ВАП развивается у 9-27% интубированных пациентов, при этом около 50% случаев проявляются в ближайшие четыре дня вентиляции.
Типы инфекционных поражений
Инфекции легких могут сопровождаться поражением легочной паренхимы (пневмония), мелких дыхательных путей (бронхиолит) и центральных дыхательных путей (трахеобронхит). Пневмонии часто подразделяют на долевые, бронхопневмонии и интерстициальные пневмонии, хотя отличить эти типы поражений зачастую бывает непросто, а предположить вызывающий их патоген и вовсе невозможно.
Долевая пневмония
Долевая пневмония обычно начинается с появления одностороннего периферического затемнения, которое прогрессирует с формированием гомогенной консолидации, обычно ограниченной междолевой бороздой (рис. 16.5) или куполом диафрагмы. Долевая пневмония чаще всего встречается при инфекциях, вызванных Streptococcus pneumoniae, К. pneumoniae и Legionella pneumophila. Нижнедолевая пневмония при рентгенографии может проявляться позвоночным симптомом, представляющим собой усиление плотности нижнегрудных позвонков (рис. 16.6). На фоне участков консолидации часто можно видеть воздушные бронхограммы (рис. 16.7), при этом инфекция характеризуется тенденцией распространения по бронхолегочным сегментам. Инфекция редко поражает всю долю целиком, поскольку антибактериальная терапия в таких случаях начинается достаточно рано. Иногда в плевральной полости накапливается значительное количество воспалительного экссудата, вызывающего деформацию или смещение междолевых борозд (симптом выпячивающейся борозды, рис. 16.8). Последний описан при пневмониях, вызванных К. pneumoniae, однако он обычно наблюдается и при стрептококковых пневмониях ввиду того, что они встречаются чаще.
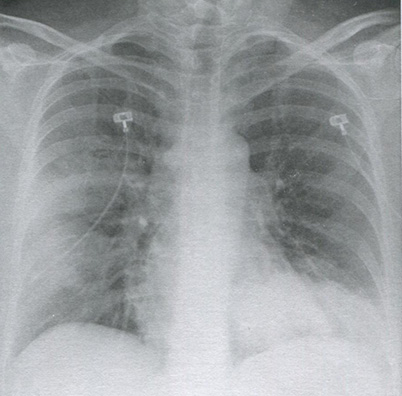
Рисунок 16.3 Пневмония, связанная с оказанием медицинской помощи. На рентгенограмме в задне-передней проекции у пациента дома престарелых с клиникой лихорадки и кашля видны множественные очаги консолидации.
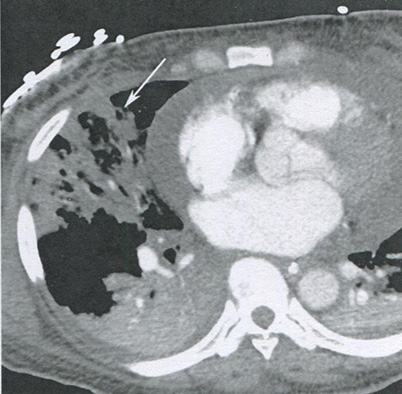
Рисунок 16.4 Вентилятор-ассоциированная пневмония. На аксиальной томограмме с контрастным усилением видны множественные очаги консолидации в правой средней, правой нижней и левой нижней долях. Обратите внимание на неоднородность консолидации правой нижней доли и низкую плотность участка консолидации правой средней доли (стрелка).
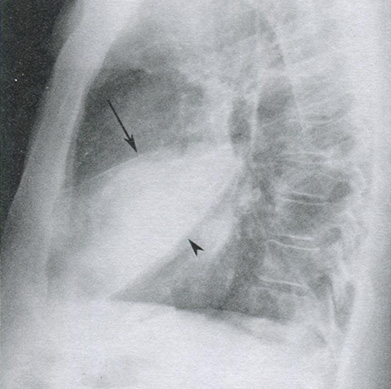
Рисунок 16.5 Правосторонняя среднедолевая пневмококковая пневмония. На рентгенограмме органов грудной клетки в боковой проекции отмечается консолидация правой средней доли, ограниченная малой бороздой сверху (стрелка) и большой бороздой снизу (треугольная стрелка).
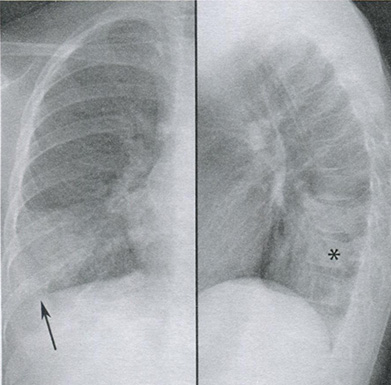
Рисунок 16.6 Позвоночный симптом при правосторонней нижнедолевой пневмонии. На рентгенограммах в задне-передней (слева) и боковой (справа) проекциях отмечается консолидация правой нижней доли, затемняющая боковую и заднюю границы правого купола диафрагмы (стрелка). Обратите внимание на усиление плотности нижнегрудных позвонков (звездочка) на боковой рентгенограмме, называемое позвоночным симптомом.
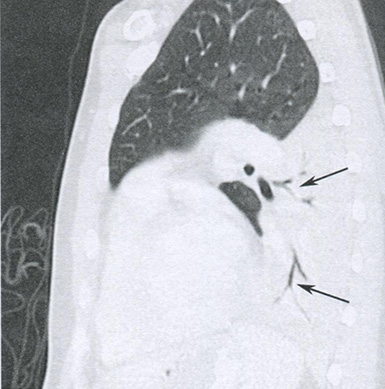
Рисунок 16.7 Воздушная бронхограмма при левосторонней нижнедолевой пневмонии. На сагиттальной томограмме с контрастным усилением определяется консолидация левой нижней доли и множественны ветвящиеся заполненные воздухом трубчатые бронхи (стрелки). Заполненные воздухом бронхи становятся видимыми на томограммах (симптом воздушной бронхограммы) в случае консолидации окружающие их легочной ткани.
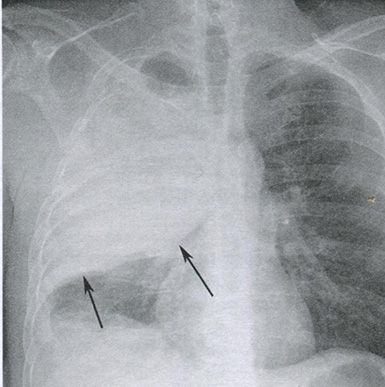
Рисунок 16.8 Симптом выпячивающейся борозды при пневмонии, вызванной Klebsiella. На рентгенограмме в задне-передней проекции отмечается консолидация правой верхней доли, вызывающее смещения большой и малой борозд вниз (стрелки).
Бронхопневмония
Бронхопневмония начинается с развития инфекции в дистальных дыхательных путях и постепенным распространением на соседние альвеолы (рис. 16.9). Обычно сначала отмечается пятнистое поражение вторичных легочных долек, которое может быть ограничено одним или несколькими бронхолегочными сегментами, а затем изменения прогрессируют до многоочаговой двусторонней консолидации Узелковые изменения воздушных пространств и ацинарные узелки представляют собой поражение дистальных бронхиол и окружающих альвеол и выглядят как 5-10 мм нечетки центрилобулярные узелки. Нередко можно видеть ветвящиеся V- и Y-образные затемнения, называемые симптомом цветущего дерева (рис. 16.10). Наиболее частыми возбудителями бронхопневмонии являются S. aureus, грамотрицательная флора, анаэробы и L. pneumophila.
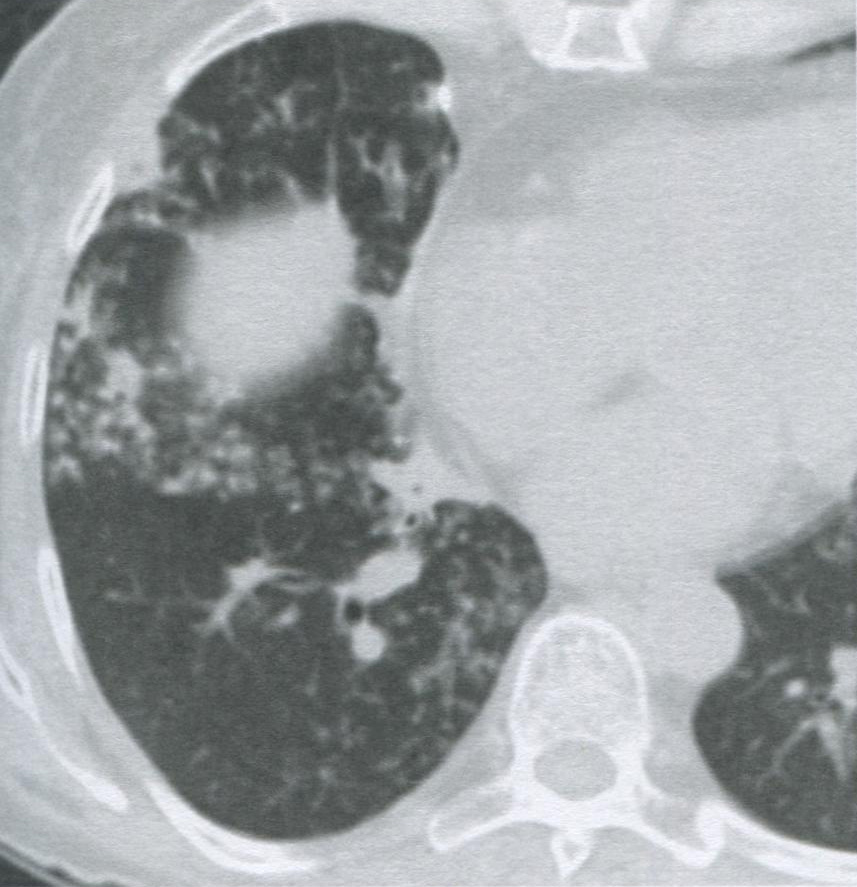
Рисунок 16.9 Бронхопневмония, вызванная Staphylococcus aureus. На аксиальной бесконтрастной томограмме видны множественные пятнистые узелковые затемнения и затемнения в виде цветущего дерева в правых нижней и средней долях.
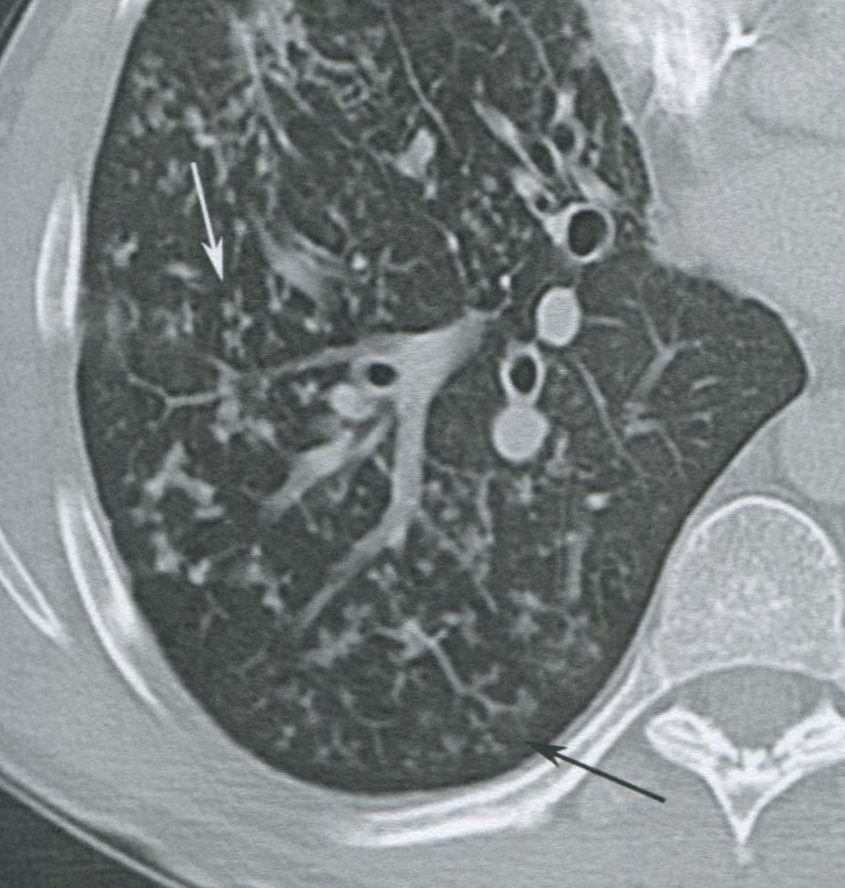
Рисунок 16.10 Симптом «цветущего дерева» у пациента с муковисцидозом. КТ, аксиальная проекция, без контрастирования: визуализируются множественные ветвящиеся V- и Y-образные зоны уплотнения (стрелки) имеющие вид признак дерева с бутонами, такая картина чаще всего (Наблюдается при инфекционном бронхиолите или аспирации. Обратите внимание на легкую бронхоэктазию и утолщение бронхиальной стенки, типичные для муковисцидоза.
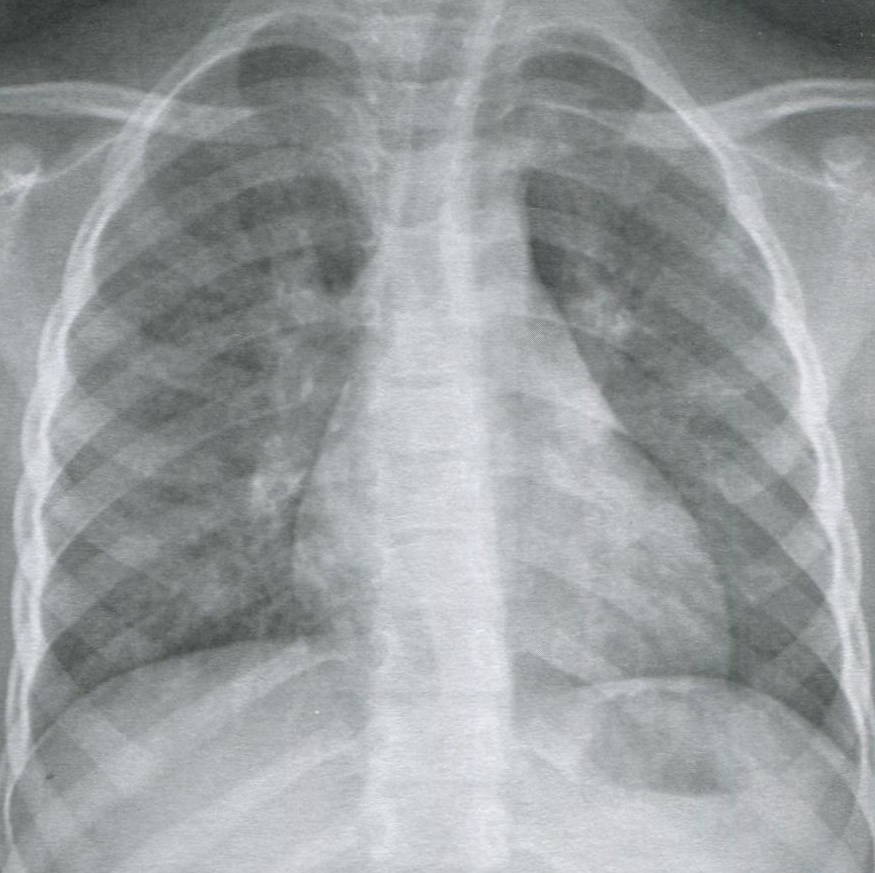
Рисунок 16.11 Вирусный бронхиолит, вызванный инфекцией респираторного синцитиального вируса. На рентгенограмме в передне-задней проекции определяются двустороннее прикорневое утолщение бронхиальных стенок и ретикуляции, типичные для вирусной инфекции или реактивной болезни дыхательных путей.
Интерстициальная пневмония и бронхиолит
Ретикуло-узелковые и узелковые затемнения являются наиболее частыми интерстициальными проявлениями пневмонии и обычно представляют собой рентгенологические проявления утолщения бронхиальных стенок (рис. 16.11) и клеточного бронхиолита при КТ. Отдельные такие узелки слишком малы, чтоб их увидеть на рентгенограммах, однако за счет суммации ослабления от множества таких узелков возникают небольшие узелковые затемнения (рис. 16.12). Рентгенологическая картина может напоминать интерстициальный отек (рис. 16.13, А). При КТ интерстициальная пневмония проявляется клеточным бронхиолитом с формированием затемнений типа цветущего дерева, центрилобулярными узелками, утолщением бронхиальных стенок и уплотнениями типа матового стекла (рис. 16.14, см. рис. 16.13, Б). Консолидация встречается реже. Мозаичные изменения легочного рисунка (см. рис. 16.14) встречаются часто и представляют собой участки повышенной воздушности, вызванной воспалением и обструкцией мелких дыхательных путей. Интерстициальная пневмония обычно] вызывается атипичными микроорганизмами, в т.ч. вируса] ми, микоплазмой и Pneumocystis jirovecii.
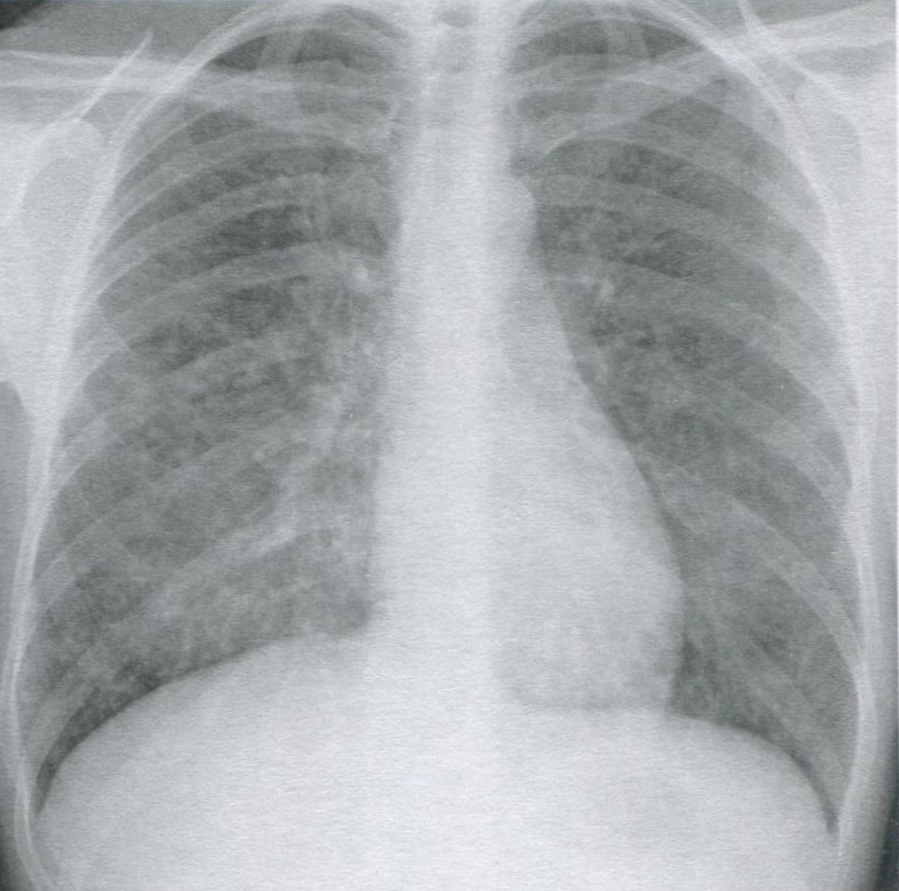
Рисунок 16.12 Пневмония, вызванная вирусом ветряной оспы. На рентгенограмме органов грудной клетки в задне-передней проекции визуализируются множественные двусторонние узелковые затемнения и утолщение бронхиальных стенок, типичные для интерстициальной пневмонии. Интерстициальные пневмонии чаще всего вызываются атипичными микроорганизмами, вт.ч. вирусами, микоплазмами и пневмоцистами.
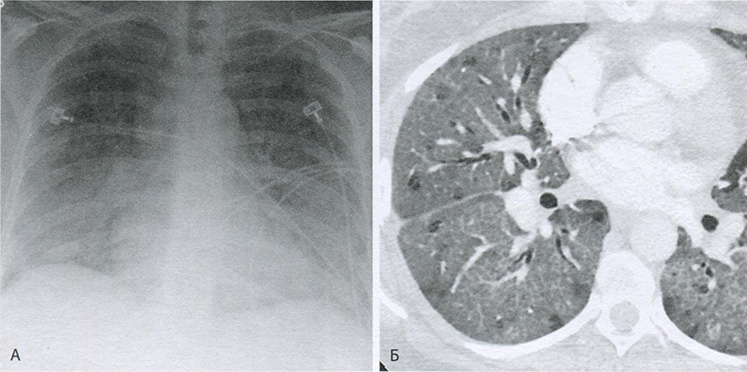
Рисунок 16.13 Микоплазменная пневмония у пациентки 47 лет. (А) На рентгенограмме органов грудной клетки в передне-задней проекции отмечается диффузное прикорневое и преимущественно базальное затемнение со смазыванием сосудистого рисунка. Подобная картина может быть ошибочно принята за отек легких. (Б) Ппи КТ с контрастным усилением видны множественные уплотнения типа матового стекла, утолщение междолькового и внутридолькового интерстиция (симптом булыжной мостовой). Затемнения типа матового стекла встречаются при широком круге заболеваний, в т.ч. при инфекциях, вызванных атипичными микроорганизмами — микоплазмами, пневмоцистами и вирусами.
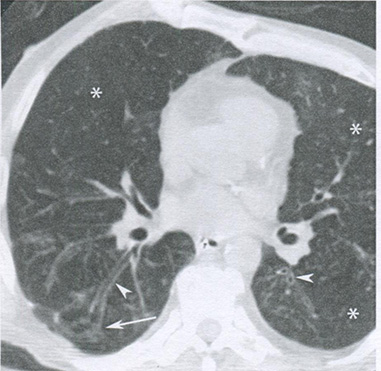
Рисунок 16.14 Пневмония, вызванная вирусом парагриппа. На аксиальной бесконтрастной томограмме видны двустороннее утолщение бронхиальных стенок (треугольные стрелки), пятнистые уплотнения типа матового стекла и затемнения в виде цветущего дерева (стрелка). Обратите внимание на участки сниженной плотности легочной ткани (звездочки), представляющие собой мозаичные изменения легочного рисунка, связанные с инфекцией мелких дыхательных путей и вторичным усилением воздушности легочной ткани.
Трахеобронхит
Первичные инфекции трахеи и центральных бронхов обычно вызываются вирусами и чаще встречаются у детей младшего возраста. Главной причиной является круп, проявляющийся при рентгенографии шеи в передне-задней проекции симптомом шпиля за счет сужения подскладочного пространства гортани (рис. 16.15). Вирусный трахеобронхит у взрослых редко бывает виден на рентгенограммах и очень редко сопровождается присоединением бактериальной суперинфекции.
Наиболее частыми проявлениями бронхита при рентгенографии являются линейные или напоминающие рельсы затемнения, следующие от корня легкого. Первичные КТ-признаки включают утолщение бронхиальных стенок, мозаичные изменения, связанные с задержкой воздуха, и бронхиальные пробки. При отсутствии признаков консолидации легочной ткани лечение обычно консервативное.
У пациентов с иммунодефицитами поражение трахеи и центральных бронхов изредка вызывается грибами Aspergillus, Candida или возбудителем туберкулеза. Наиболее частыми проявлениями таких инфекций являются очаговое утолщение стенки или бляшки, которые могут отличаться высокой плотностью. Иногда утолщение стенки носит диффузный или циркулярный характер (рис. 16.16), напоминая другие заболевания, например амилоидоз и полиангиит с гранулематозом (ранее назывался гранулематозом Вегенера).
Гематогенный путь инфицирования
Гематогенный путь распространения бактериальной инфекции характерен для внутривенных наркоманов и пациентов с инфицированными центральными катетерами. Наиболее частым проявлением при таком пути инфицирования являются множественные нечеткие узелки и клиновидные участки консолидации в средней и нижней зонах легких (рис. 16.17). Узелки обычно располагаются в периферических частях легких и в центральной части многих из них спустя несколько дней появляется кавитация. Узелки нередко интимно связаны с легочными сосудами, что носит название симптома питающего сосуда (см. рис. 16.17, Б).
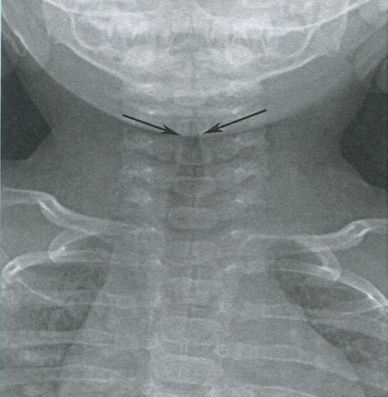
Рисунок 16.15 Вирусный круп и симптом шпиля. На рентгенограмме шеи в передне-задней проекции отмечается сужение подскладочного пространства гортани в виде перевернутой буквы V (стрелки)
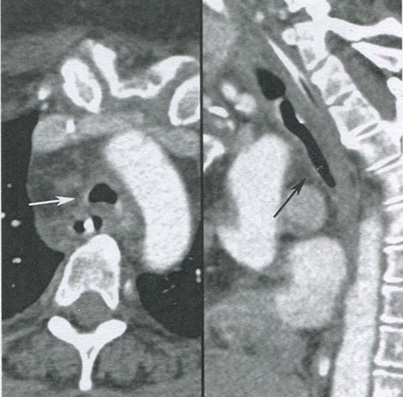
Рисунок 16.16 Кандидозный трахеит у пациента с иммунодефицитом. На аксиальной (слева) и сагиттальной (справа) томограммах с контрастным усилением отмечается диффузное циркулярное утолщение стенки трахеи (стрелки). Круг дифференциальной диагностики для такой картины достаточно широк, однако у пациентов с иммунодефицитами всегда следует помнить об инфекционных причинах, таких как грибы или туберкулез.
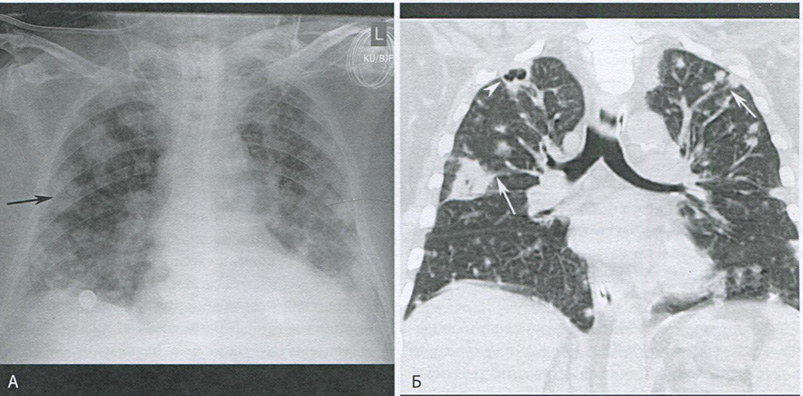
Рисунок 16.17 Септическая эмболия, связанная с внутривенным употреблением наркотиков. (А) На рентгенограмме органов грудной клетки в передне-задней проекции видны множественные двусторонние узелковые затемнения, некоторых из которых имеют внутреннее просветление (стрелка), напоминающее кавитацию. (Б) На фронтальной бесконтрастной томограмме визуализируются множественные двусторонние узелки, многие из которых сопровождаются симптомом питающего сосуда (стрелки). Обратите внимание на узелок с полостью внутри в правой верхней доле (треугольная стрелка).
Такой путь распространения инфекции характерен для стафилококковых инфекций, чаще всего S. aureus. Изредка источником септических эмболов является тромбофлебит внутренней или наружной яремных вен при инфекциях ротоглотки, вызванных Fusobacterium necrophorum. Такое сочетание признаков объединяется термином синдром Лимьера (рис.16.18)
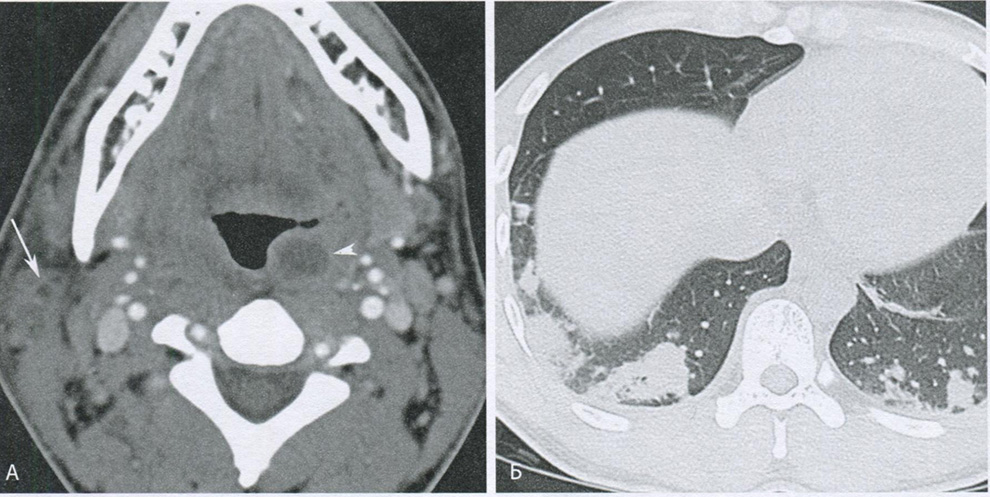
Рисунок 16.18 Синдром Лемьера. (А) На аксиальной томограмме шеи с контрастным усилением показаны левосторонний паратонзиллярный абсцесс] (треугольная стрелка) и тромбоз наружной яремной вены (стрелка). (Б) На аксиальной бесконтрастной томограмме определяются клиновидны периферические зоны консолидации в нижней доле и узелковые затемнения, представляющие собой проявления септической эмболии с инфарктами!
Гематогенный путь распространения при грибковых инфекциях встречается нечасто и обычно только у пациентов с иммунодефицитом. При рентгенографии и КТ для таких инфекций характерна картина милиарного поражения с формированием множественных мелких (<3 мм) случайным образом расположенных узелков, рассеянных по всем легочным полям, нередко с преимущественным поражением средней и нижней легочных зон (рис. 16.19). Милиарное поражение чаще всего встречается при инфекции Mycobacterium tuberculosis, а также при эндемичных грибковых инфекциях, вызванных Histoplasma capsulatum и Coccidioides immitis.
Книга "Лучевая диагностика заболеваний органов грудной клетки"
Два тома.
Авторы: Субба Р. Дигумарти, Сухни Аббара, Джонатан X. Чанг

В книге представлены практические аспекты лучевой визуализации органов грудной клетки: анатомия и патологические изменения, дифференциальная диагностика и стратегия лечения заболеваний легких, плевры, сердца, средостения, сосудов, диафрагмы и грудной стенки. Подробно описаны такие новейшие внедрения в клиническую практику, как двухэнергетическая компьютерная томография и экспресс-МРТ, эндолюминальная имплантация аортального стента, изоляция легочной вены, транскатетерная имплантация аортального и митрального клапанов и установка бронхиального клапана, а также компьютерная томография сердца в условиях неотложной помощи. Особое внимание уделено диагностическому сопровождению пациентов с интерстициальными заболеваниями и новообразованиями легких, а также современным особенностям визуализации сердца, средостения и магистральных сосудов.
Издание содержит более 1500 высококачественных иллюстраций.
Содержание книги "Лучевая диагностика заболеваний органов грудной клетки" - Субба Р. Дигумарти
Раздел 1 Анатомия
1 Нормальная анатомия легких
2 Средостение, грудная стенка и диафрагма
3 Лучевая анатомия сердца и крупных сосудов грудной полости
4 Пошаговый анализ компьютерных томограмм камер сердца
Раздел 2 Методы визуализации
5 Рентгенологические методы
6 КТ легких: сканер, протокол, дозы
7 КТ сердечно‑сосудистой системы
8 МРТ легких, средостения, сосудов и грудной стенки
9 МРТ сердца
10 Ангиография и сосудистые вмешательства
11 Проблемно‑ориентированное радионуклидное перфузионное исследование миокарда
12 Радиоизотопные исследования органов грудной клетки
Раздел 3 Особенности визуализации
13 Введение в терминологию
14 Дифференциально‑диагностическое значение рентгенологических данных,
Раздел 4 Частные вопросы лучевой диагностики
15 Врожденные заболевания и аномалии развития легких и дыхательных путей
17 Новообразования легких и дыхательных путей
18 Заболевания легких, связанные с курением
19 Интерстициальные болезни легких
20 Профессиональные и ингаляционные заболевания легких
21 Гиперчувствительный пневмонит
22 Эозинофильная болезнь легких
23 Коллагеновые заболевания сосудов и васкулит
24 Кистозная болезнь легких
25 Радиационные, лекарственные и наркотически-индуцированные болезни легких
26 Диффузная болезнь легких с депозитами кальция и липидов
27 Заболевания сосудов легких
28 Врожденные аномалии развития сердца и сосудов
29 Приобретенные заболевания аорты
30 Ишемическая болезнь сердца
31 Кардиомиопатия и миокардит
32 Опухоли сердца и сосудов
Раздел 5 Отдельные анатомические области грудной клетки
33 Диафрагма и грудная стенка
34 Проблемы и решения: средостение
35 Плевра
36 Трахея и бронхи
37 Сердечные клапаны
38 Визуализация перикарда
Раздел 6 Особые клинические ситуации
39 Лучевая диагностика у пациентов отделений интенсивной терапии
40 КТ сердца в диагностике острого коронарного синдрома в условиях оказания неотложной помощи
41 Трансплантация легких и сердца
42 Внутригрудные вмешательства
43 Диагностическая визуализация при травме грудной клетки