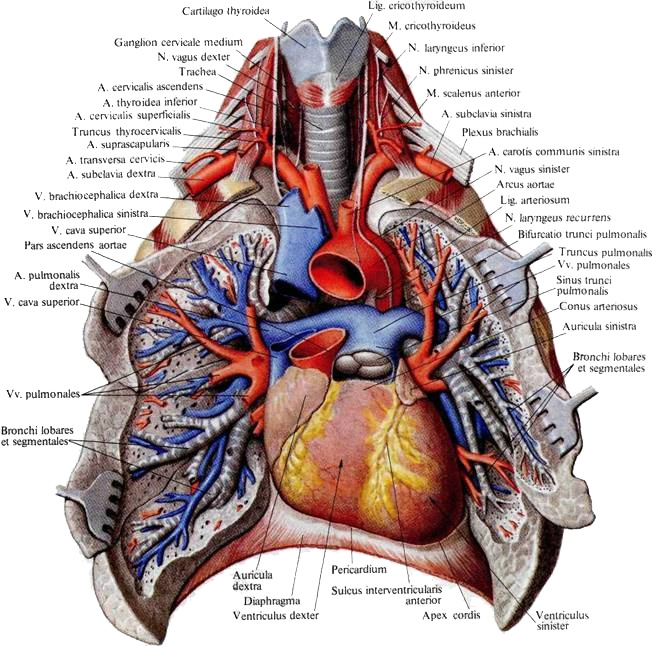
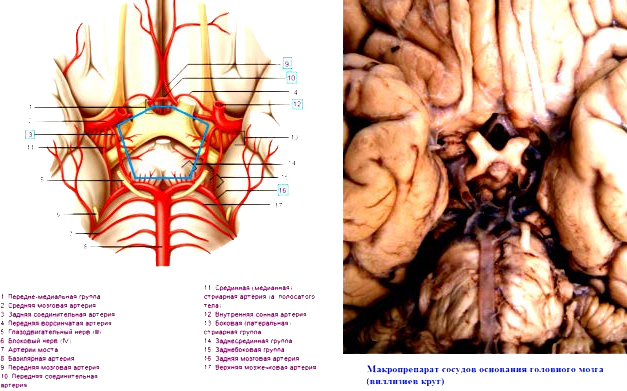
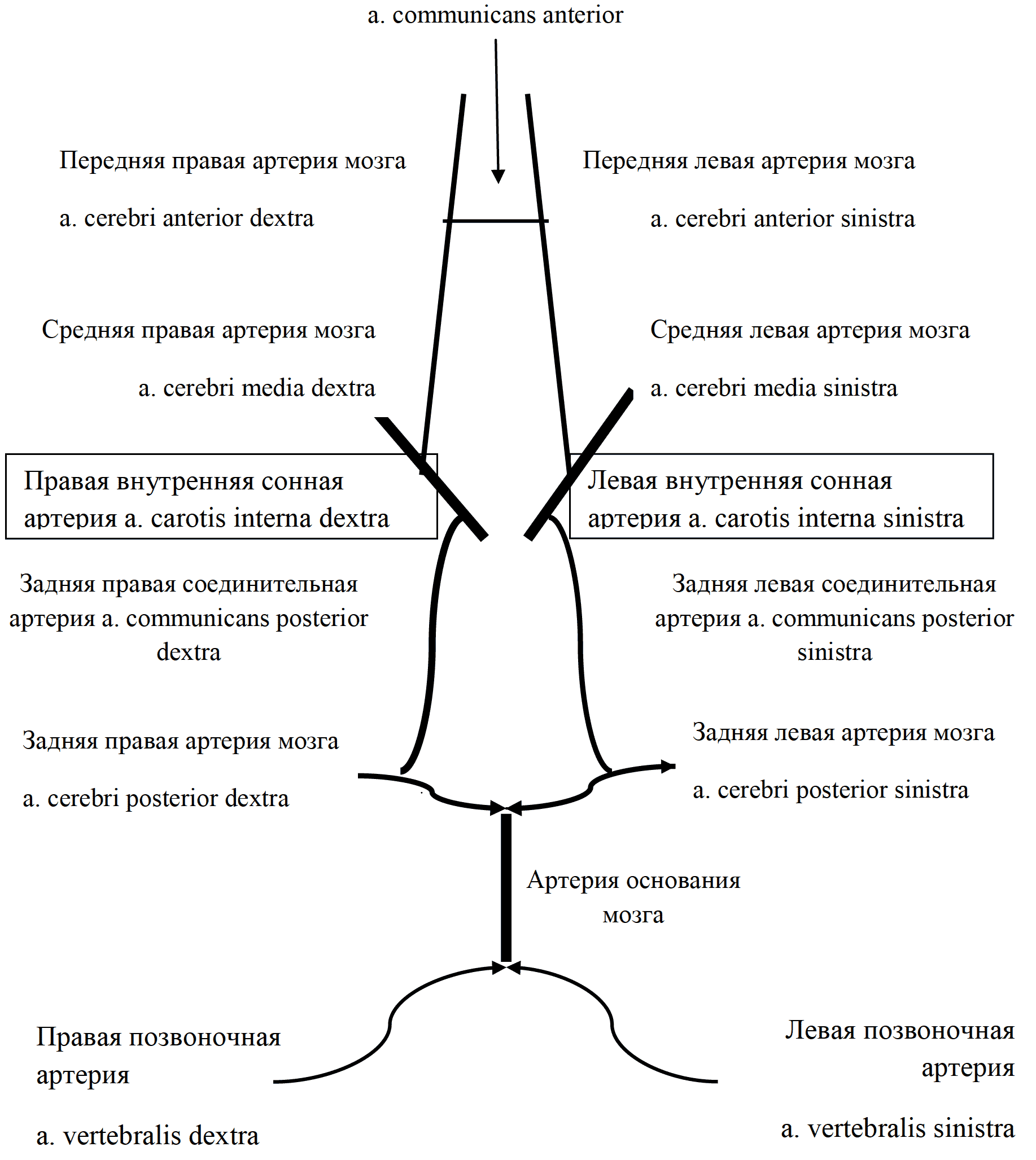
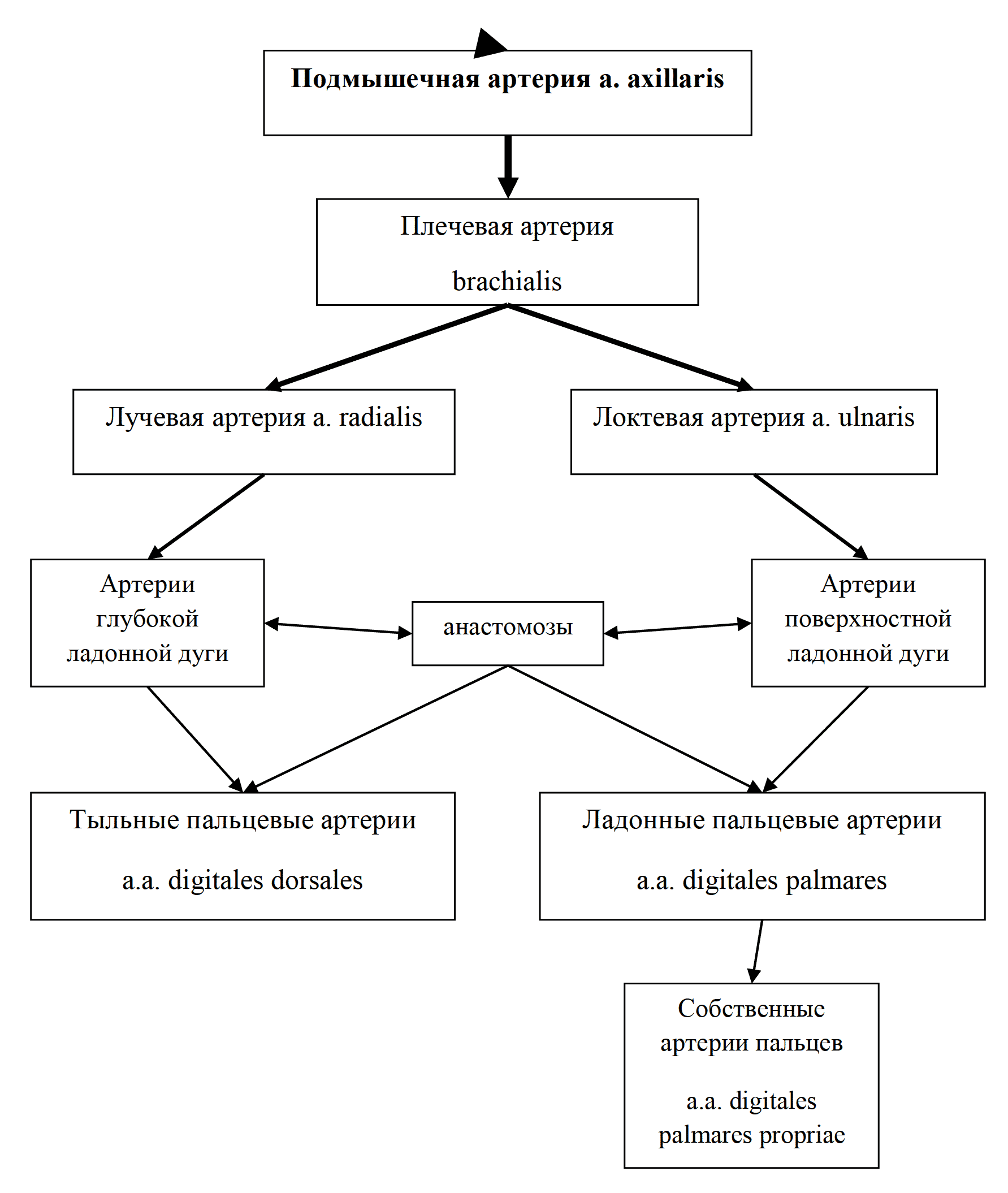
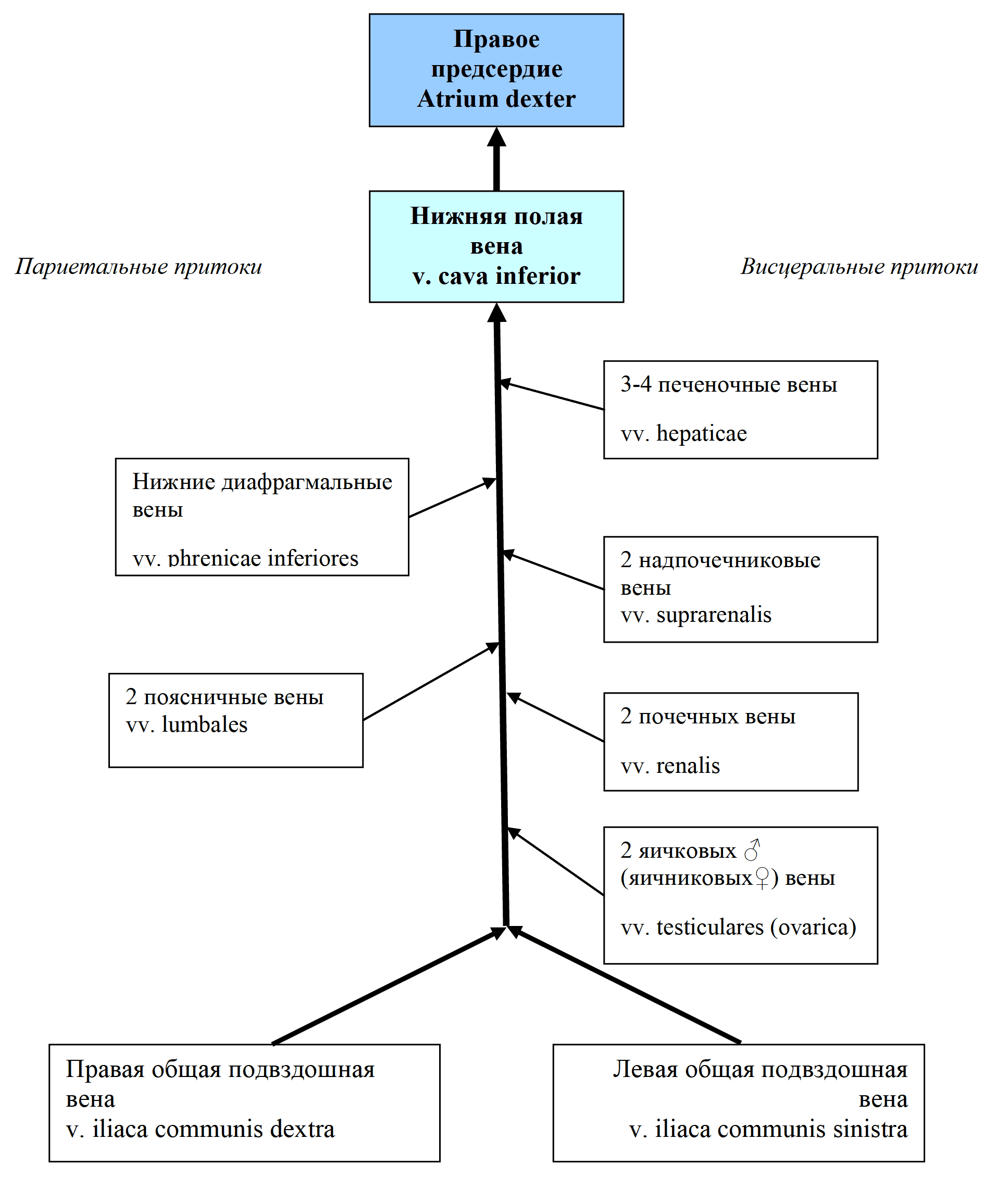
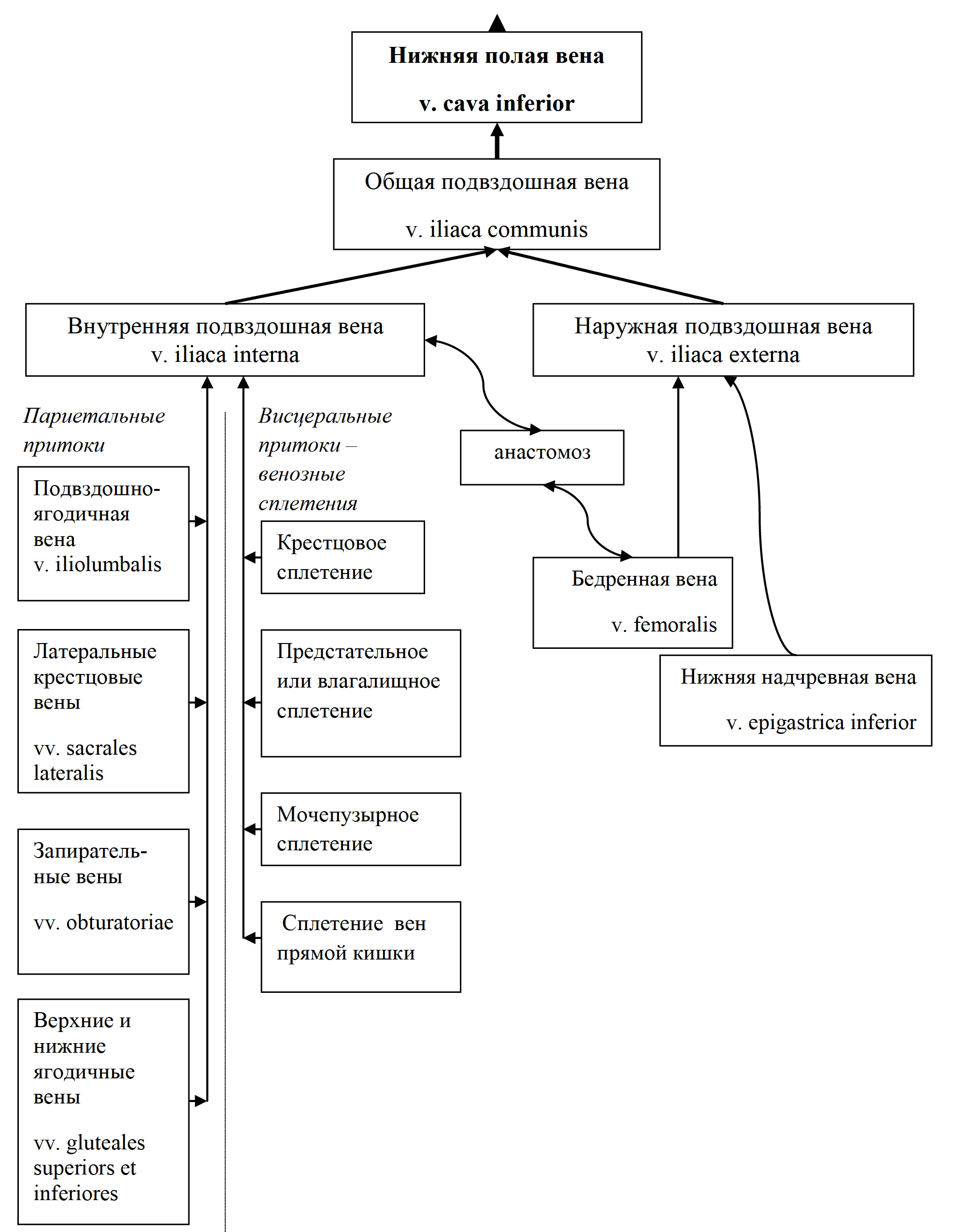
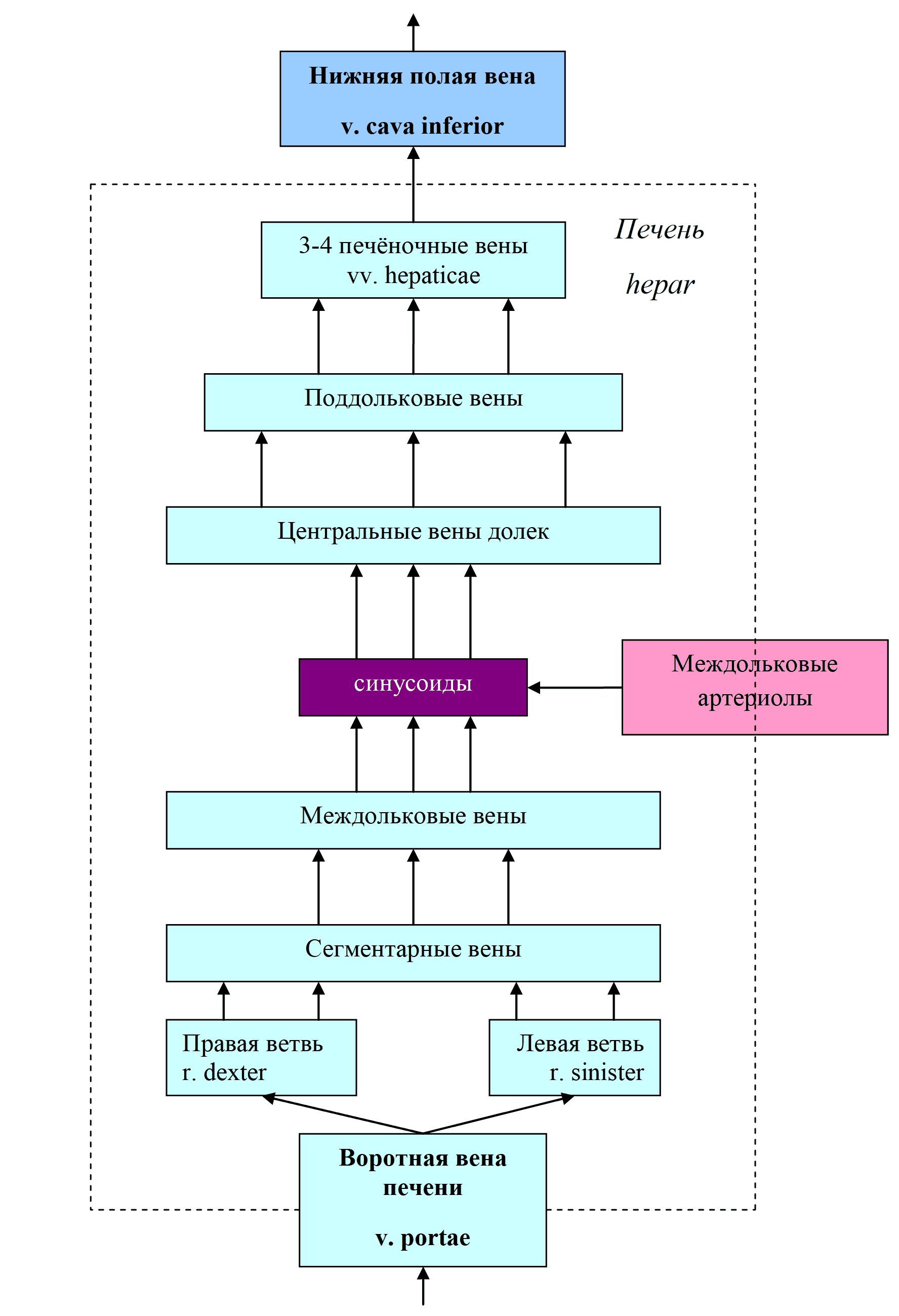
Отрывок из книги "Руководство по натуральной медицине" - Пиццорно Дж. Е., Мюррей М. Т. Купить книгу
Атеросклероз
Клиническая картина
- Связан с высоким артериальным давлением (АД), слабым пульсом и большой разницей между уровнем систолического и диастолического АД.
- Симптомы и признаки зависят от пораженных артерий и степени их обструкции: стенокардия, судороги в икроножных мышцах (перемежающаяся хромота), постепенное нарушение психических функций, слабость или головокружение.
- Может протекать бессимптомно.
- Диагональная складка на мочке уха.
Общие положения
• Атеросклероз входит в группу нарушений, объединенных под общим названием сердечно-сосудистые заболевания (ССЗ).
• ССЗ являются главной причиной всех смертей в США.
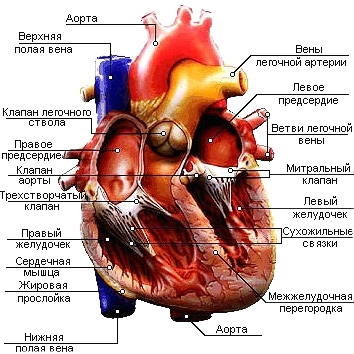
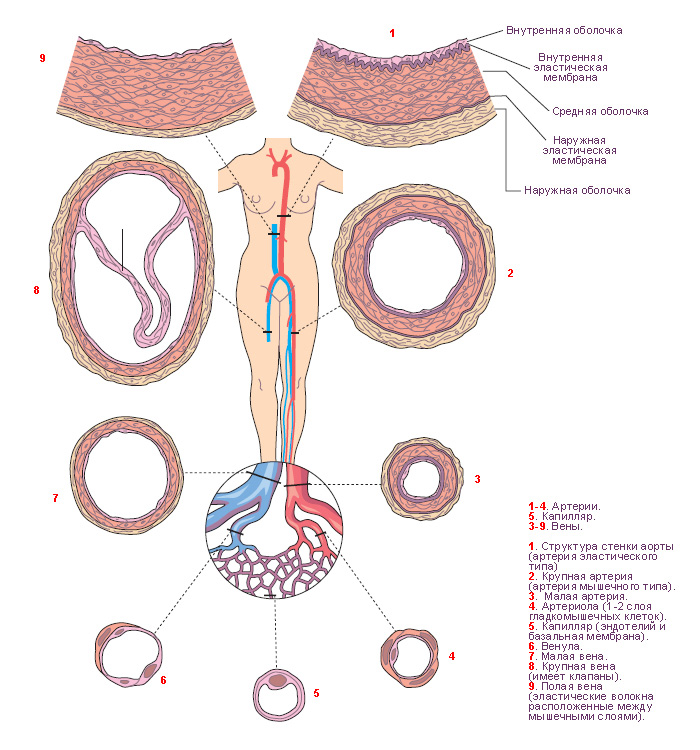
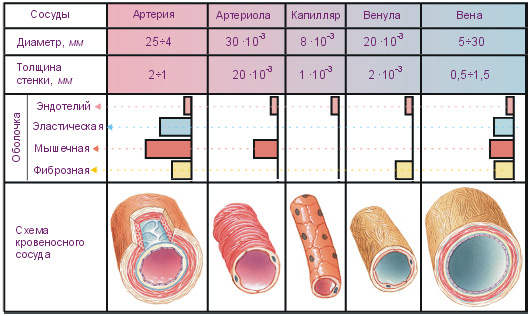
Морфология
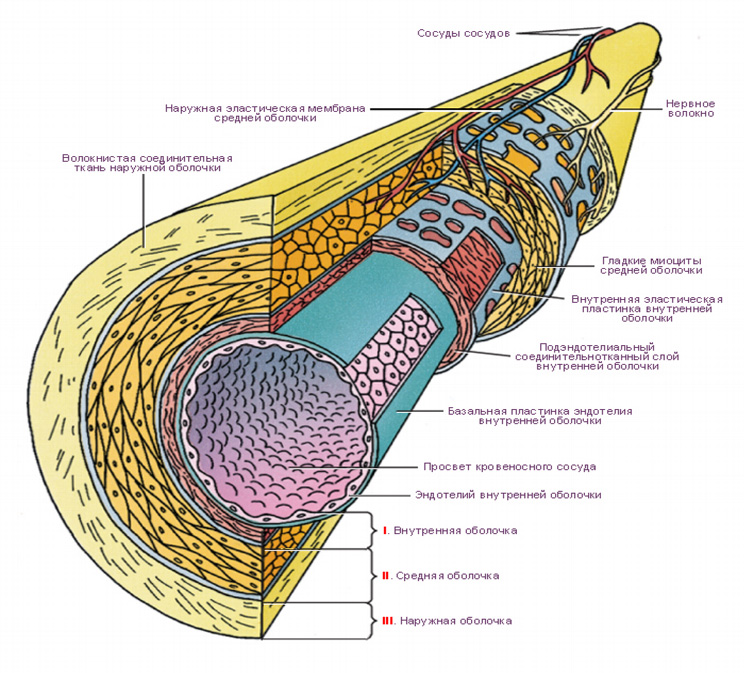
Три основных слоя.
• Интима: эндотелий, или внутренняя выстилка артерии, состоит из слоя эндотелиальных клеток. Слой ГАГ защищает эндотелиальные клетки от повреждения и участвует в их восстановлении. Под поверхностью клеток расположена внутренняя эластичная мембрана (слой ГАГ и других соединений межуточного вещества), поддерживающая эндотелиальные клетки.
• Средний слой: гладкомышечные клетки. Между клетками находятся ГАГ и другие структуры межуточного вещества, которые обеспечивают поддержку и эластичность.
• Адвентиция: наружная эластическая мембрана соединительной ткани с ГАГ; обеспечивает структурную поддержку и эластичность.
Патогенез атеросклероза
Очаги появляются в ответ на травму или нарушение нормального функционирования эндотелия артерии.
Этапы прогрессирования:
• повреждение или нарушение функции сосудистого эндотелия из-за ослабления слоя ГАГ в результате инсулинорезистентности, действия активных форм кислорода и форм азота, гипергомоцистеинемии, нарушения репарации, отравления тяжелыми металлами, ингибирования выработки динитроген оксида или его доступности;
• места микротравм становятся более уязвимыми для компонентов плазмы — липопротеинов. Связывание липопротеинов с ГАГ нарушает целостность межклеточного матрикса и приводит к повышенной афинности к холестерину. Одновременно моноциты, Т-лимфоциты и тромбоциты прилипают к поврежденному участку, высвобождая факторы роста, которые стимулируют миграцию гладкомышечных клеток из среднего слоя в интиму и их репликацию;
• гладкомышечные клетки накапливают продукты распада в интиме, что приводит в дальнейшем к развитию бляшки;
• над поверхностью интимы формируются фиброзные утолщения (коллаген, эластин и ГАГ), где откладываются жир и холестерин;
• бляшка растет до тех пор, пока не перекроет артерию, либо разрывается, в результате чего формируется тромб, который мигрирует по кровеносному руслу до закупоривания кровеносного сосуда. Нестабильность бляшки представляет больший риск для развития ИМ или инсульта. Стабилизация бляшки, по всей видимости, имеет большее клиническое значение, чем просто увеличение просвета.
Этиология
- Факторы риска делятся на 2 категории: главные факторы и остальные. В таблице перечислены главные факторы риска. Риск развития сердечного приступа возрастает с числом главных факторов риска.
Главные факторы риска для атеросклероза
- Курение.
- Повышенный уровень холестерина в крови.
- Высокое АД.
- Сахарный диабет.
- Отсутствие физической активности.
- Другие факторы риска.
- Другие факторы могут иметь большее значение (см. врезку с перечислением дополнительных факторов).
Связь факторов риска с заболеваемостью атеросклерозом
| Главные факторы риска |
Увеличение заболеваемости, % |
| Наличие одного из главных факторов риска |
30 |
| Высокий уровень холестерина и высокое АД |
300 |
| Высокий уровень холестерина и курение |
350 |
| Высокое АД и курение |
350 |
| Курение, высокий уровень холестерина в крови и высокое АД |
720 |
- Разработайте стратегический подход для стабилизации бляшки, направляя лечение на нарушение функции эндотелия, местное или системное воспаление, активные формы кислорода, активацию тучных клеток и активацию макрофагов.
Другие факторы риска для атеросклероза
- Инсулинорезистентность.
- Пониженная функция щитовидной железы.
- Низкий антиоксидантный статус.
- Повышение уровня СРЫ
- Низкий уровень незаменимых жирных кислот.
- Повышенная агрегация тромбоцитов.
- Повышенное образование фибриногена.
- Низкий уровень магния и калия.
- Повышенный уровень гомоцистеина.
- Личность «Тип А».
Определение риска для пациента
Для оценки общего риска развития сердечного приступа или инсульта у пациента полезна шкала определения риска. Она не охватывает несколько второстепенных факторов [СРБ, липопротеин (ЛП), фибриноген и способ преодоления], однако дает довольно точное указание на возможный риск сердечного приступа или инсульта.
Шкала определения риска заболевания сердца и инсульта
| Шкала риска | |||||
| 1 | 2 | 3 | 4 | 5 | |
| АД (систолическое) | <125 | 125-134 | 135-149 | 150-164 | ≥1 |
| АД (диастолическое) | <90 | 90-94 | 95-104 | 105-114 | ≥1 |
| Курение (сигарет в день) | Отсутствует | 1-9 | 10-19 | 20-29 | ≥3 |
| Наследственность I (Возраст пациента, когда у него или нее был сердечный приступ или инсульт.) | Отсутствует | >65 | 50-64 | 35-49 | <35 |
| Наследственность II (Число непосредственных членов семьи, у которых был сердечный приступ до 50 лет.) | 0 | 1 | 2 | 4 | ≥4 |
| Длительность диабета (лет) | 0 | 1-5 | 6-10 | 11-15 | >15 |
| Общий холестерин (мг/дл) | <200 | 200-224 | 225-249 | 250-274 | ≥2 |
| ХС ЛПВП (мг/дл) | >7 | 65-74 | 55-64 | 35-54 | <35 |
| Общий холестерин/ соотношение ХС ЛПВП (Значение общего холестерина необходимо разделить на значение ХС ЛПВП.) | <3 | 3-3,9 | 4-4,9 | 5-6,4 | ≥6 |
| Физическая нагрузка (часов в неделю) | >4 | 3-4 | 2-3 | 1-2 | 0,1 |
| Введение добавок ЭПК/ДГК (мг) потребление | >600 | 400-599 | 200-399 | 100-199 | <100 |
| Добавки витамина С (мг) и витамина Е (МЕ) | >400 | 251-499 | 250 | 125-249 | 0-124 |
| Суточное потребление фруктов и овощей, штук | >5 | 4-5 | 3 | 1-2 | 0 |
| Возраст, лет | <35 | 36-45 | 46-55 | 56-65 | >65 |
| Всего | |||||
Примечание
Риск = сумма всех 5 столбцов; 14—20 = очень низкий риск; 21—30 = низкий риск; 31 —40 = средний риск; 41—50 = высокий риск; >51 = очень высокий риск.
Полная клиническая оценка сердечно-сосудистой системы может включать анализы, перечисленные в таблице.
Оценка состояния сердечно-сосудистой системы
- Лабораторные исследования.
- Общий холестерин (ОС).
- Холестерин липопротеинов низкой плотности (ХС ЛПНП).
- Холестерин липопротеинов высокой плотности (ХС ЛПВП).
- СРБ.
- Липопротеин.
- Фибриноген.
- Гомоцистеин.
- Ферритин (железо-связывающий белок).
- Липидные пероксиды.
- Велоэргометрия.
- Электрокардиография.
- Эхокардиография.
Факторы риска
Курение
- Самый главный фактор риска развития ССЗ; у курильщиков процент смертности от ССЗ на 70% выше. Чем больше сигарет выкуривает человек и чем больше стаж курильщика, тем выше риск смерти от сердечного приступа или инсульта.
- Среднестатистический курильщик умирает на 7—8 лет раньше, чем некурящий человек.
- Табачный дым содержит 4000 химических соединений; более 50 из них являются канцерогенами и крайне вредны для сердечно-сосудистой системы (ССС). Эти токсины переносятся в кровеносном русле ХС ЛПНП. Они либо непосредственно повреждают выстилку артерий, либо повреждают молекулу ХС ЛПНП, которая затем повреждает артерии.
- Повышенный уровень ХС ЛПНП усугубляет действие курения на ССС, так как через нее проходит больше токсинов.
- Курение повышает холестерин, прежде всего повреждая механизмы обратной связи в печени, контролирующие синтез холестерина.
- Курение стимулирует агрегацию тромбоцитов и повышает уровень фибриногена, независимого фактора риска ССЗ.
- Курение повышает АД.
- Даже пассивное вдыхание сигаретного дыма наносит вред ССС.
- У пациентов с ИБС, бросивших курить, отмечалось снижение относительного риска смертности на 36% по сравнению с теми, кто продолжал курить.
- Убеждение пациента врачом в необходимости прекращения курения во время стандартного приема может дать 2% отказа от курения через 1 год. Поддерживающие мероприятия (письма-напоминания или визиты) оказывают дополнительный эффект. Изменения поведения в группе или во время индивидуальных сессий, проводимых психологом, дают такой же результат — 2%, что и простой совет врача. Эффективность акупунктуры составляет около 3 %. Гипноз был признан непродуктивным из-за того, что не использовались биомаркеры, хотя показатель эффективности составлял 23%. Никотинозаместительная терапия (жевательная резинка или пластыри) эффективна у 13% курильщиков — нельзя сказать, что это воодушевляющие результаты. Получается, что лучшие результаты достигаются, когда люди бросают курить раз и навсегда.
Советы, помогающие пациентам бросить курить
• Напишите все причины, из-за которых вы хотите бросить курить, и просматривайте их ежедневно.
• Наметьте день, когда вы собираетесь бросить курить, скажите по меньшей мере 10 друзьям, что вы собираетесь это сделать, и сделайте это!
• Выбросите все сигареты, окурки, спички и пепельницы.
• Используйте заменители. Вместо курения ешьте свежие овощи, фрукты или жуйте жевательную резинку. Если у вас непреодолимое желание что-то держать в руках, возьмите карандаш.
• Решайте проблемы по мере поступления.
• Осознайте, что 40 млн американцев смогли бросить курить. Если они смогли это сделать, значит вы тоже сможете!
• Представьте себя некурящим человеком с более толстым кошельком, приятным дыханием, белыми зубами и удовлетворением от того, что вы в состоянии управлять своей жизнью.
• Присоединитесь к группе поддержки. Вы не одиноки.
• Когда вам нужно расслабиться, сделайте глубокий вдох, а затем выдох, прежде чем потянуться за сигаретой.
• Избегайте ситуаций, которые ассоциируются у вас курением.
• Каждый день настраивайте себя на позитивный лад. Купите себе что-нибудь на те деньги, которые вы сэкономили.
Повышенный уровень холестерина в крови
- Повышенный холестерин значительно увеличивает риск смерти от ССЗ. Рекомендации: ОХС — <200 мг/дл; ХС ЛПНП — <130 мг/дл; ХС ЛПВП — >40 мг/дл у мужчин и мг/дл у женщин; триглицериды (ТГ) — <150 мг/дл.
- ХС транспортируется в крови липопротеинами. Основными категориями липопротеинов являются липопротеины очень низкой плотности (ЛПОНП), ЛПНП и ЛПВП.
• ЛПОНП и ЛПНП транспортируют жиры (ТГ) и ХС из печени к клеткам организма. ЛПВП возвращает их заново с повышением риска развития атеросклероза.
• Повышение уровня ХС ЛПВП связано с низким риском сердечных приступов.
• соотношения уровней ОХС к ХС ЛПВП и ХС ЛПНП к ХС ЛПВП представляют собой отношения факторов сердечного риска и показывают, накапливается ли ХС в тканях или разрушается и выводится из организма. Рекомендуемое отношение ОХС к ХС ЛПВП должно быть <4,2; соотношение ХС ЛПНП к ХС ЛПВП — примерно 2,5.
• Снижение ХС ЛПНП и повышение ХС ЛПВП: при каждом снижении ХС ЛПНП на 1 % риск сердечного приступа снижается на 2%. При повышении ХС ЛПНП на 1 % риск сердечного приступа снижается на 3-4%.
Дальнейшее уточнение определения риска
• ХС ЛПНП называется «плохим холестерином», но некоторые формы оказываются еще хуже. Окисленный ХС ЛПНП представляет собой провоспалительный триггер при прогрессировании атеросклероза и разрыве бляшек.
• Более мелкие молекулы ХС ЛПНП с более высокой плотностью связаны с еще большим риском по сравнению с крупными, но менее плотными молекулами. Небольшие плотные молекулы ХС ЛПНП содержат больше аполипопротеина CIII (ApoCIII). Частицы аполипопротеина В обладают большей атерогенностью по сравнению с более крупными частицами ХС ЛПНП и являются маркерами риска ССЗ. Более мелкие частицы тяжелее и подвергаются гликированию в первую очередь по сравнению с более крупными плавучими частицами ХС ЛПНП, что указывает на важность предотвращения гипергликемии и избыточного гликирования.
ЛП (а) - это липопротеин плазмы, структура и состав которого напоминает ХС ЛПНП, но с дополнительным адгезивным белком, который называется аполипопротеином(а). Повышение уровня ЛП(а) представляет собой отдельный фактор риска развития ССЗ, особенно в сочетании с повышенным ХС ЛПНП. Высокий уровень ЛП(а) в 10 раз увеличивает риск ССЗ по сравнению с повышенным ХС ЛПНП. Это обусловлено тем, что ХС ЛПНП самим не хватает адгезивного аполипопротеина(а). ХС ЛПНП не всегда с легкостью прилипает к стенкам артерии. Высокий уровень ХС ЛПНП несет в себе меньший риск по сравнению с нормальным или низким уровнем ХС ЛПНП с высоким ЛП(а). Уровень ЛП(а) мг/дл связан с низким риском; уровни от 20 до 40 мг/дл — с умеренным риском; уровни >40 мг/дл представляют высокий риск.
Повышение уровня триглицеридов
• Гипертриглицеридемия (ГТГ) представляет собой отдельный фактор риска для ССЗ. ГТГ в сочетании с повышенным уровнем ХС ЛПНП и высоким соотношением ХС ЛПНП / ХС ЛПВП (>5) повышает риск в 6 раз. Повышение ТГ в плазме на 88 мг/дл (1,0 ммоль/л) увеличивает относительный риск ССЗ на 30% у мужчин и на 75% у женщин.
• Метаболические взаимодействия между уровнями ТГ и другими факторами риска — атерогенный липидный профиль: низкий уровень ХС ЛПВП и повышение уровня небольших плотных ЛПНП; инсулинорезистентность; тромбообразование и низкий уровень системного воспаления.
• Планирование и реализация стратегии по снижению ТГ.
Наследственное повышение уровня холестерина и триглицеридов
• Повышение липидов крови может быть вызвано генетическими факторами — семейной гиперхолестеринемией (СГХС), семейной комбинированной гиперлипидемией (СКГ) и семейной гипертриглицеридемией (СГТГ).
• Одна их наиболее распространенных наследственных болезней, от которой страдает 1 из 500 человек.
• Проблема: дефект белка рецептора к ХС ЛПНП в печени. Обычно рецепторы ХС ЛПНП устраняют ХС из крови, усиливая связывание и абсорбцию ХС ЛПНП клетками печени. Рецепторы отправляют сигнал клеткам печени о прекращении выработки холестерина. При СГХС дефектные рецепторы ХС ЛПНП не могут отправить такой сигнал.
• Повреждение рецепторов ХС ЛПНП происходит в ходе старения и при заболевании; диабет развивается в результате гликозилирования белков рецептора.
• Уровень ХС с возрастом повышается.
• Диета, богатая насыщенными жирами и холестерином, повышает количество ХС ЛПНП-рецепторов, уменьшая отрицательную обратную связь с клетками печени.
• Изменения питания и образа жизни могут усилить функцию или количество рецепторов ХС ЛПНП или оба этих параметра. Наиболее выраженный эффект наблюдается у людей без врожденных заболеваний, но даже пациентам с СГХС это может принести пользу.
• Сходный дефект наблюдается при СГХС, СКГ и СГТГ. При СКГ происходит ускоренная выработка печенью ЛПОНП. У пациентов может отмечаться только высокий уровень ТГ, только высокий уровень ХС или повышение обоих параметров. При СГТГ повышается только ТГ, а ХС ЛПВП остается низким. При СГТГ частицы, вырабатываемые печенью, крупнее нормальных и содержат больше ТГ. СГТГ усугубляется при диабете, подагре и ожирении.
• Рекомендации по снижению уровня липидов, приведенные далее в «Терапевтических принципах», будут полезны при СКГ и СГТГ, несмотря на то что эти заболевания требуют более агрессивной поддержки.
Сахарный диабет
• Атеросклероз является ключевым фактором при хронических осложнениях диабета.
• У больных диабетом в 2-3 раза выше риск преждевременной смерти от ССЗ или инсульта, чем у лиц, не страдающих диабетом; 55% смертей у больных диабетом вызваны ССЗ.
• Даже легкая устойчивость к инсулину и слабый контроль уровня глюкозы в крови повышают частоту и ускоряют прогрессирование ССЗ (см. главу о диабете).
Артериальная гипертензия
Повышенное АД часто является признаком выраженного атеросклероза и главным фактором риска сердечного приступа или инсульта. Наличие АГ — наиболее значимый фактор риска для инсульта.
Гиподинамия
• Сидячий образ жизни представляет собой главный фактор риска для ССЗ.
• Физическая активность предотвращает развитие ССЗ и предупреждает другие факторы риска ССЗ (высокое АД, липиды крови, инсулиноустойчивость и ожирение).
• Физическая активность оказывает положительный эффект при ССЗ, АГ, стабильной стенокардии, предшествующей ИМ, заболеваниях периферических сосудов, сердечной недостаточности, в период реабилитации.
Другие факторы риска
• Более значительны, чем так называемые главные факторы риска. Всего было идентифицировано более 300 факторов риска.
• Медиаторы воспаления влияют на стадии развития атеромы.
• СРБ, реагент острой фазы, отражающий степени воспаления, представляет собой независимый фактор риска развития ИБС. Уровень СРБ — это более мощный прогностический фактор для ССЗ, чем уровень ХС ЛПНП; наибольшее прогностическое значение имеют оба биомаркера. Повышение СРБ связано с инсулинорезистентностью и метаболическим синдромом.
• Диагностические критерии метаболического синдрома включают как минимум З из следующих факторов риска у одного человека:
— центральный тип ожирения (соотношение окружностей талии и бедер >0,1 для мужчин и >0,8 для женщин);
— атерогенная дислипидемия [ТГ >150 мг/дл; низкие ХС ЛПВП (<40 мг/дл у мужчин и <50 мг/дл у женщин)];
— гипертензия (≥130/85 мм рт.ст.);
— устойчивость к инсулину или непереносимость глюкозы (уровень глюкозы в крови натощак >101 мг/дл);
— протромбиновый статус (высокий уровень фибриногена или ингибитор активатора плазминогена в крови);
— провоспалительный статус (например, повышенный уровень высокочувствительного СРБ в крови).
Лечение
• Сокращение факторов риска: курения, ожирения, гиподинамии, диабета и повышенного АД. Здоровая диета и здоровый образ жизни существенно снижают смертность, связанную с СРБ.
• Оптимизация уровня ХС в крови.
• Устранение дополнительных факторов риска: антиоксидантный статус, повышенный уровень СРБ и фибриногена.
Диета. Общие рекомендации
• Сокращение потребления насыщенных жирных кислот (НЖК) и трансжирных кислот.
• Увеличение доли овощей, фруктов, пищевой клетчатки, мононасыщенных жиров (МНЖК) и ПНЖК ω-3.
• Улучшение структуры и состава клеточных мембран основными структурными компонентами — МНЖК и ПНЖК ω-3.
• Предотвращение окислительного повреждения оксидантами и свободными радикалами.
• Средиземноморская диета:
— оливковое масло: основной источник жиров;
— преобладание растительной пищи (фрукты; картофель; бобовые; другие овощи; хлебные изделия; макароны; орехи; семена);
— пища подвергается минимальной обработке, предпочтение отдается свежим сезонным фруктам и овощам, выращенным в местных условиях;
— свежие фрукты — ежедневный десерт; сладости, содержащие концентрированные сахара или мед, — несколько раз в неделю;
— употребление молочных продуктов (сыр и йогурт) ежедневно в небольших или умеренных количествах;
— регулярное употребление рыбы;
— употребление птицы и яиц в умеренных количествах (до 4 раз в неделю) или полный отказ;
— красное мясо в небольших количествах;
— вино в небольших или умеренных количествах (как правило, с мясом).
• Эффект этой диеты скорее отражает взаимодействие между многими полезными веществами, а не какой-то отдельно взятый фактор.
• Диета с низким гликемическим индексом (ГИ). Употребление продуктов с высоким ГИ повышает риск ССЗ у женщин на 68%; у женщин, входящих в квартиль с самой высокой гликемической нагрузкой, относительный риск ССЗ составляет 2,2 по сравнению с самой низкой.
Оливковое масло и полиненасыщенные жирные кислоты ω-3
• Оливковое масло состоит не только из МНЖК (олеиновой кислоты), но и из нескольких антиоксидантов.
• Оливковое масло умеренно снижает уровень ХС ЛПНП и ТГ, повышает ХС ЛПВП и помогает предотвратить окисление ХС ЛПНП.
• ЭПК и ДГК, длинноцепочечные ПНЖК ω-3, оказывают незначительный эффект на уровень ХС; однако они значительно снижают ТГ, уменьшают агрегацию тромбоцитов, улучшают функцию эндотелия и эластичность артерий; улучшают снабжение сердца кровью и кислородом; мягко снижают АД, расширяя сосуды и стимулируя экскрецию натрия.
• Уровни ЭПК и ДГК в эритроцитах являются хорошими предикторами ССЗ. Омега-З индекс — суммарный процент ЭПК и ДГК от общего количества ЖК в мембранах эритроцитов — объективный параметр, отражающий долгосрочный статус потребления ЭПК и ДГК. ω-3 индекс 8% связан с самой высокой защитой; индекс 4% — с самой низкой.
• Омега-З индекс может быть лучшим предиктором ИБС по сравнению с СРБ; ОХС, ХС ЛПНП или ХС ЛПВП и гомоцистеином.
• Прием 1000 мг ЭПА и ДГК в сутки нормализует 8% ω-3 индекс.
• Диета или БАДЫ с ПНЖК ω-3 может снизить смертность от ССЗ на 45%.
• Рекомендуемые дозы: ЭПА + ДЖ 1000 мг/сут.
• для снижения ТГ: ДГК и ЭПК 3000 мг/сут.
• Длинноцепочечные ПНЖК ω-3 эффективнее а-линоленовой кислоты, содержащейся в овощах, однако у людей с самой низкой частотой сердечных приступов отмечался относительно высокий уровень употребления а-линоленовой кислоты: японцы на острове Кохама и жители Крита. Употребление а-линоленовой кислоты рассматривается как более мощный защитный фактор, чем олеиновая кислота.
Орехи и семена
- Высокий уровень употребления орехов и семян снижает риск ССЗ.
- Замена орехами эквивалентного количества углеводов сокращает риск развития заболевания сердца на 30 %.
- Более внушительное снижение риска (на 45%) достигается, когда ореховое масло заменяет насыщенные жиры (мясо и молочные продукты).
- Орехи обладают свойством снижать ХС.
- Орехи представляют собой богатый источник L-аргинина, предшественника динитрогеноксида. Повышая уровень динитрогеноксида, аргинин может улучшать кровоток, снижать тромбообразование и вязкость крови.
- Грецкие орехи представляют собой богатый источник и антиоксидантов, и α-линоленовой кислоты. При сравнении понижающей ХС средиземноморской диеты с диетой, в которой грецкие орехи замещают 32% энергии МНЖК (оливковое масло) в течение 4 нед, диета с грецкими орехами улучшала функцию эндотелиальных клеток (повышение эндотелий-зависимой вазодилатации и снижение уровня молекул адгезии сосудистого эндотелия 1-го типа). Диета с грецкими орехами также снижала ТГ (24,4%) и ХС ЛПВП (26,4%).
Овощи, фрукты и красное вино
Основой средиземноморской диеты являются богатые флавоноидами и каротиноидами фрукты, овощи и напитки (например, красное вино). Пищевые антиоксиданты снижают риск ССЗ и инсульта. Высокие уровни антиоксидантов связаны с низкими уровнями СРБ.
Источники антиоксидантов в средиземноморской диете: помидоры и красное вино.
Помидоры содержат ликопин каротина. Ликопин проявляет ббльшую антиоксидантную активность, чем β-каротин в целом, но особенно активен в отношении окисления ХС ЛПНП.
Красное вино: с его употреблением связан «французский парадокс» сравнительно низкий уровень ССЗ и онкологических заболеваний у жителей Франции при высококалорийном рационе питания и обилии жиров. Наиболее вероятной причиной его возникновения является употребление французами красного сухого вина, в котором содержатся флавоноиды и другие полифенолы, защищающие от окислительного повреждения ХС ЛПНП и снижающие уровни медиаторов воспаления.
Умеренное потребление алкоголя само по себе обладает защитными свойствами, улучшая соотношение ХС ЛПВП/ХС ЛПНП и снижая уровень СРБ и фибриногена. Красное вино оказывает самый большой эффект. Влиянию алкоголя на риск ССЗ, заболеваемость и общую смертность противостоят привыкание и психологические эффекты. Главная польза содержащихся в красном вине полифенолов заключается в улучшении функции эндотелиальных клеток. Экстракт полифенола винограда (600 мг) вызывает расслабление сосудов, достигающее своего пика через 60 мин.
Зеленый чай снижает риск ССЗ. Механизм: улучшает функцию эндотелиальных клеток. Полифенолы зеленого чая (катехины) снижают окисление ХС ЛПНП, уровень ХС ЛПНП и улучшают соотношение ХС ЛПНП/ХС ЛПВП, некоторые биомаркеры атеросклероза и ишемии (например, ингибирование молекулы адгезии сосудистого эндотелия 1-го типа, имеющей эндотелиальное происхождение, ангиотензина П, тромбоцитарного фактора роста ВВ и индуцируемой синтазы оксида азота).
Другой механизм действия полифенолов, содержащихся в красном вине и зеленом чае: ингибирование образования новых кровеносных сосудов в месте сосудистого поражения. Ангиогенез регулируется двумя основными проангиогенными факторами: матриксной металлопротеиназой (ММП), разрушающей внеклеточный матрикс, и фактором роста сосудистого эндотелия (ФРСЭ), который стимулирует миграцию и пролиферацию эндотелиальных клеток. Полифенолы красного вина и зеленого чая ингибируют этот процесс in vitro.
Продукты и напитки, богатые антиоксидантами. Гранатовый сок (Punica granatum) исключительно богат антиоксидантами — растворимыми фенолами, танинами и антоцианинами. Компоненты гранатового сока могут замедлять развитие атеросклероза, сокращать формирование бляшек и улучшать состояние артерий. У пациентов с ССЗ и ишемией миокарда гранатовый сок (240 мл/сут в течение З мес) снижал ишемию, вызванную стрессом, без изменений медикаментозной терапии, сахара крови, гемоглобина А1с, массы тела или АД. При прогрессирующем поражении сонных артерий, повышении оксидативного стресса и АД гранатовый сок (50 мл/сут на протяжении от 1 до З лет) через год вызывал снижение толщины интима-медиального слоя сонной артерии (ТИМ) почти на 30%. Гранатовый сок повышал активность параоксоназы 1 (PON1) на 83%, снижал окисление ХС ЛПНП, уровень антител к окисленному ХС ЛПНП, повышал общий антиоксидантный статус сыворотки и понижал АД. Максимальный эффект наблюдался после употребления гранатового сока в течение года.
Алгоритм лечения — снижение холестерина
• Стандартные лекарственные препараты, которые называются статинами, снижают ОХС, ХС ЛПНП и ТГ с помощью ингибиторов 3-гидрокси-Зметилглутарил-коэнзим А-редуктазы (ГМГ-КоА-редуктазы). Статины получают из красных дрожжей (Monascus purpureus), ферментированных из риса, — традиционного китайского лекарства, использовавшегося на протяжении 2000 лет. Красные дрожжи производят вещества, которые называются монаколином (например, ловастатин, называемый также монаколином К). FDA постановило, что продукты, полученные из красных дрожжей, могут продаваться только без монаколина. Продолжаются споры о том, обеспечивают ли статины первичное предотвращение ИБС у пациентов с повышенным ХС ЛПНП, особенно по сравнению с СРБ и диетой. При внесении разнообразия в компоненты диеты, снижающие ХС, в одном и том же рационе эффективность лечения ГХС увеличивается. При этом результаты оказываются сопоставимыми с результатами использования статинов (со сходным эффектом в отношении снижения липидов, для ЛПНП-ХС и их размеров).
• Оптимальный клинический подход: включение широкого спектра компонентов диеты, положительно влияющих на липиды.
Важность растворимых пищевых волокон в снижении уровня холестерина
Растворимые ПВ присутствуют в бобовых, фруктах и овощах, снижающих уровень ХС.
Чем выше степень вязкости или гель-образующая природа, тем больше эффект снижения ХС.
Новые смеси с высокой вязкостью, содержащие растворимые волокна, демонстрируют более выраженный эффект, чем ранее использовавшиеся источники клетчатки.
Пациенты с высокими уровнями ХС демонстрируют значительное снижение при частом употреблении овсянки или овсяных отрубей.
У лиц с высоким уровнем ХС (выше 200 мг/дл) употребление З мг растворимой овсяной клетчатки снижает уровень ТГ от 8 до 23%.
ПНЖК овсянки играют такую же роль в снижении ХС, что и ее волокна. Овсяные отруби содержат больше клетчатки, однако в овсянке больше ПНЖК.
| Влияние источников клетчатки на уровень холестерина в сыворотке | ||
| Клетчатка | Доза, г | Типичное снижение общего холестерина, % |
| Овсяные отруби (сухие) | 50-100 | 20% |
| Гуаровая камедь | 9-15 | 10% |
| Пектин | 6-10 | 5 |
| Подорожник | 10-20 | от 10 до 20 |
| Растительное волокно | 27 | 10 |
• Убедите пациентов съедать 35 г клетчатки ежедневно в составе продуктов, богатых пищевыми волокнами.
• Употребление большого количества клетчатки связано также с низким уровнем медиаторов воспаления (в частности, СРБ).
Натуральные продукты для снижения уровня холестерина
Во многих случаях диетотерапия при всей своей важности неэффективна для нормализации уровня липидов.
Никотиновая кислота
• Никотиновая кислота — единственное проверенное соединение, понижающее уровень ХС, которое снижает общую смертность.
• Никотиновая кислота снижает ХС ЛПНП на 16—23% и повышает уровень ХС ЛПВП на 20—33%. Эти эффекты сопоставимы и даже превосходят эффекты стандартной терапии.
• Никотиновая кислота снижает уровень ХС ЛПНП, ТГ, СРБ и фибриногена и одновременно повышает ХС ЛПВП.
• Никотиновая кислота превосходит статины. Ловастатин снижает ХС ЛПНП, но никотиновая кислота дает лучшие общие результаты, при этом немногие пациенты в состоянии переносить полную дозу никотиновой кислоты из-за ощущения жара. Повышение ХС ЛПВП — более точный индикатор снижения риска ИБС, при применении никотиновой кислоты значительно выше (33% по сравнению с 7%). Никотиновая кислота (даже у больных диабетом) снижает Lp(a) на 35%, а ловастатин не дает никакого эффекта.
• У пациентов с нормальным уровнем ТГ, но низким ХС ЛПВП, никотиновая кислота в дозе 4,5 г/сут повышала ХС ЛПВП на 30 %.
• У пациентов с аномальными, атерогенными, мелкими плотными частицами ХС ЛПНП и низким уровнем специфической фракции ХС ЛПВП, обладающей большим защитным эффектом, никотиновая кислота в дозе 3000 мг/сут повышала размер частиц, а также уровень ХС ЛПВП и ХС ЛПНП лучше, чем статины.
• Никотиновая кислота в более высоких дозах мг в день (≥3000) может нарушать переносимость глюкозы, следует избегать ее применения у пациентов с диабетом. Новейшие исследования с немного сниженными дозами (от 1000 до 2000 мг) не показали каких-либо нежелательных эффектов в отношении регуляции сахара крови. Другие исследования демонстрировали снижение гемоглобина А1с, что указывало на улучшение контроля глюкозы.
• Наиболее частые аномалии липидов крови у пациентов с диабетом 2-го типа представляют собой повышение ТГ, снижение ХС ЛПВП и преобладание небольших плотных частиц ХС ЛПВП. Никотиновая кислота действует в отношении этих параметров лучше, чем гиполипидемические фармпрепараты.
• Никотиновая кислота оказывает благоприятное липолитическое действие у пациентов с ИБС, которое невозможно выявить при типичном анализе на липопротеиды.
• У пациентов, принимающих никотиновую кислоту, снижаются системные маркеры воспаления: уровень липопротеин-связанной фосфолипазы А2 и СРБ (на 20 и 15% соответственно).
• Добавление ниацина к уже существующим медицинским схемам для пациентов с ИБС и уже хорошо контролируемыми уровнями липидов улучшает распределение липопротеидных частиц по размерам и воспалительных маркеров путем профилактики ССЗ.
• Не похоже, чтобы ниацин усиливал положительный эффект статинов у пациентов с хорошо контролируемыми уровнями липидов. В настоящее время проводятся исследования, направленные на определение эффекта никотиновой кислоты в сочетании со статинами у пациентов с очень низкими уровнями ХС ЛПВП и (или) слабоконтролируемым уровнем ХС ЛПНП.
Побочные эффекты никотиновой кислоты
• Чувство жара, которое возникает через 20—30 мин после приема.
• Другие редкие побочные эффекты: раздражение желудка, тошнота, повреждение печени.
• Для борьбы с чувством жара выпускаются препараты пролонгированного действия с отсроченным и замедленным высвобождением ниацина. Тем не менее ранее существовавшие препараты с отсроченным действием были более токсичными для печени, чем стандартная никотиновая кислота.
• Новые препараты с отсроченным действием препараты с промежуточным высвобождением хорошо переносятся даже в сочетании со статинами.
• Проводилась оценка безопасности и переносимости препаратов никотиновой кислоты с промежуточным высвобождением. Большинство нежелательных реакций были легкой или умеренной степени тяжести. Исследователи пришли к заключению, что никотиновая кислота промежуточного высвобождения переносится хорошо.
• Инозитола гексаниацинат длительно использовался в Европе для снижения ХС и улучшения кровотока при перемежающейся хромоте. Результаты,
которые он дает, немного лучше, чем у стандартного ниацина, но он легче переносится и имеет значительно меньше побочных эффектов.
• Независимо от используемой формы, показан периодический контроль ХС (как минимум каждые З мес) и функции печени.
• Избегать применения никотиновой кислоты у пациентов с заболеванием печени или повышением уровня ферментов печени. Заменители: поликозанол, чеснок или пантетин.
• Для повышения эффективности ниацин лучше принимать на ночь, так как синтез ХС происходит в основном во время сна. При использовании чистой кристаллической никотиновой кислоты начинайте с дозы 100 мг/сут и повышайте в течение 4-6 нед до достижения полной терапевтической дозы — 1,5—3 г/сут. Препарат с замедленным высвобождением или инозитола гексаниацинат назначают по 500 мг на ночь и через 2 нед повышают дозу до 1500 мг. Если через месяц лечения доза 1500 мг/сут не снижает ХС ЛПНП, дозу повышают до 3000 мг.
Растительные стеролы и станолы
• Фитостеролы и фитостанолы имеют сходную с ХС структуру и могут снижать всасывание ХС в кишечнике, замещая его в мицеллах кишечника. Поскольку фитостеролы и фитостанолы плохо всасываются, уровень ХС крови падает из-за повышенной экскреции. Эти вещества содержатся в функциональных продуктах (например, маргарине и других спредах, апельсиновом соке) и их добавках.
• Фитостеролы и фитостанолы понижают ХС ЛПНП у некоторых людей. Ежедневное употребление 2 г станолов или стеролов снижает ХС ЛПНП на 10 %. Более высокие дозы дают небольшой дополнительный эффект. Эффект фитостеролов и фитостанолов дополняет диету и фармакотерапию; употребление в пищу продуктов с низким содержанием НЖК и ХС и высоким содержанием станолов или стеролов может снизить ХС ЛПНП на 20%; добавление стеролов или станолов к статинам более эффективно, чем удвоение их дозы. Лучший эффект будет у лиц с высокой всасываемостью ХС и его низким биосинтезом. Фитостеролы и фитостанолы обладают также противотромбоцитным и антиоксидантным действием.
• Употребление фитостеролов и фитостанолов в более высоких дозах может снизить абсорбцию каротина. Однако этот эффект можно в какой-то мере нивелировать употреблением большего количества овощей и фруктов.
Пантетин
• Пантетин представляет собой свободную форму пантетеина, активную форму витамина В5 или пантотеновой кислоты. Пантотеновая кислота — это самый важный компонент коэнзима А (КоА), являющийся ключевым при внутриклеточном транспорте жиров и для продукции энергии в митохондриях. Без КоА не может происходить обмен жиров с выделением энергии.
• Пантетин обладает гиполипидемическим действием; пантотеновая кислота вносит небольшой вклад в способность пантетина превращаться в цистеамин. Терапия пантетином (900 мг/сут) снижает ТГ сыворотки (232%), ОХС (19%) и ХС ЛПНП (221 %) и повышает ХС ЛПВП (123 %). он особенно полезен при диабете.
• Гиполипидемические эффекты пантетина более безопасны при сравнении его токсичности (вернее, полного отсутствия таковой) с лекарственными препаратами. Механизм действия: ингибирование синтеза ХС и ускорение метаболизма жиров как источника энергии.
Чеснок (Allium sativum) и лук (Allium сера)
• Чеснок нарушает процесс развития атеросклероза на многих этапах. Он снижает ХС крови даже у относительно здоровых людей. Коммерческие препараты, содержащие суточную дозу аллицина (минимум 10 мг) или общий потенциально доступный аллицин в дозе 4000 мг, могут снижать ОХС сыворотки на 10—12 %и ХС ЛПНП на 15%; ХС ЛПВП обычно повышается на 10 %, а ТГ уменьшаются на 15%. Несмотря на такие скромные результаты, сочетание снижения ХС ЛПНП и повышения ХС ЛПВП может значительно улучшить их соотношение.
• Препараты чеснока снижают повышенное АД, ингибируют агрегацию тромбоцитов, уменьшают вязкость крови, стимулируют фибринолиз, предотвращают окисление ХС ЛПНП и оказывают положительное действие на функцию эндотелия, реактивность сосудов и периферический кровоток.
Сравнение натуральных веществ, понижающих холестерин
| Сравнительный эффект влияния некоторых натуральных веществ на липиды крови | ||||
| Никотиновая кислота | Ниацин | Чеснок | Поликозанол | Пантетин |
| ОХС (% снижения) | 18 | 10 | 24 | 19 |
| ХС ЛПНП (% снижения) | 23 | 15 | 25 | 21 |
| ХС ЛПВП (% повышения) | 32 | 31 | 15 | 23 |
| ТГ (% снижения) | 26 | 13 | 5 | 32 |
Никотиновая кислота (1500—3000 мг на ночь) снижает ОХС на 50—75 мг/дл в течение первых 2 мес у пациентов с исходным уровнем ОХС, превышающим 250 мг/дл. У пациентов с ОХС выше 300 мг/дл нормализация его уровня может наступить через 4—6 мес. Как только уровень ОХС опустится ниже 200 мг/дл, следует снизить дозу на 500 мг в течение 2 мес. При увеличении ОХС выше 200 мг/дл повышают дозу никотиновой кислоты до предшествующей. Если уровень ОХС остается ниже 200 мг/дл, следует уменьшить дозу еще на 500 мг и проверить его уровень через 2 мес. Такое снижение дозы продолжают до полного прекращения приема ниацина с уровнем ОХС ниже 200 мг/дл.
• Пантетин рекомендуется принимать при гипертриглицеридемии, особенно диабетикам. Он не только снижает уровни ХС и ТГ, но и нормализует липидный состав и функцию тромбоцитов, а также вязкость крови.
• При высоком уровне Lp(a) ниацин и витамин С снижают на 235 и 227% соответственно.
• Исключение гипертиреоза у всех пациентов с повышенными липидами крови, особенно повышенным Lp(a). Пациенты с явным гипертиреозом имеют риск ИБС в связи с повышенным уровнем ХС ЛПВП.
• Субклинический гипертиреоз: у пациентов с субклиническим гипертиреозом [нормальный уровень ТЗ и индекс свободного тироксина с повышенным уровнем тиреотропного гормона (ТТП)] отмечался не только повышенныЙ уровень ХС ЛПНП, но и Lp(a). См. главу о гипотиреозе.
Алгоритм лечения — антиоксидантный статус
• Антиоксидантные вещества защищают от развития ССЗ. Жиры и ХС чувствительны к повреждающему действию свободных радикалов. Образуются пероксиды липидов и окисленный ХС, который повреждает стенки артерий и ускоряет прогрессирование атеросклероза. Антиоксиданты блокируют образование повреждающих веществ.
• Антиоксидантная система человека представляет собой сложный комплекс. Ни один из антиоксидантов не может оказывать эффект без «группы поддержи». Большинство из них нуждаются в антиоксидантах-«партнерах», позволяющих работать более эффективно [например, витамины С и Е, селен и коэнзим (Q10 (koQ10)].
• Фитохимические вещества и антиоксиданты растительного происхождения усиливают действие витаминов и микроэлементов, обладающих антиоксидантными свойствами. Фитохимические вещества [например, каротины (ликопин и лютеин) и флавоноиды] предотвращают повреждение свободными радикалами.
• β-Каротин менее важнен для защиты от окисления ХС ЛПНП (в отличие от ликопина и лютеина, β -каротин не встраивается в ХС ЛПНП, хотя может способствовать защите эндотелия).
• Лютеин — главный каротиноид с антиатерогенным действием. Ликопин, β -каротин и криптоксантин, как правило, находятся в крупных, менее плотных частицах ХС ЛПНП; лютеин и зеаксантин — в легкоокисляемых, небольших и более плотных частицах ХС ЛПНП.
• Определенное значение может иметь поддержка витаминов-неоксидантов и микроэлементов. Целесообразны витаминно-минеральные комплексы. Уровни витамина В6 и С в сыворотке обратно пропорциональны уровню СРБ.
Витамин Е, коэнзим Q10 и селен
• Витамин Е защищает от окисления ХС ЛПНП, так так легко встраивается в его молекулу.
| Влияние повышения доз витамина Е на параметры окисления | ||
| Доза, мг/сут | Временной промежуток* | Скорость окисления† |
| 0 | 94 | 7,8 |
| 25 | 99 | 8 |
| 50 | 100 | 7,9 |
| 100 | 106 | 7,7 |
| 200 | 111 | 7,5 |
| 400 | 116 | 6,8 |
| 800 | 120 | 6,5 |
Примечания
* Время до окисления отмечают после добавления окислителя. Чем выше число, тем выше благоприятный эффект.
†Скорость, с которой происходит перекисное окисление липидов. Чем ниже число, тем выше благоприятный эффект.
• Чем выше доза витамина Е, тем выше степень защиты от окислительного повреждения ХС ЛПНП. Дозы выше 400 МЕ дают клинически значимые эффекты.
• Витамин Е повышает чувствительность к инсулину и снижает уровень липидов плазмы у пациентов с инсулинонезависимым диабетом.
• Уровни витамина Е могут быть более прогностическими для начальной стадии инфаркта миокарда или инсульта, чем уровень ОХС.
• «Французский парадокс» может возникнуть в результате воздействия высоких доз витамина Е, а также красного вина.
• Витамин Е защищает от ССЗ и инсультов благодаря своим функциям:
— снижает перекисное окисление ХС ЛПНП и повышает расщепление ХС ЛПНП в плазме;
— ингибирует чрезмерную агрегацию тромбоцитов;
— повышает уровень ХС ЛПВП;
— повышает фибринолитическую активность;
— снижает уровень СРБ;
Витамин С
• Витамин С является антиоксидантом в водной вне- и внутриклеточной среде. Это первая линия антиоксидантной защиты в организме. Его основным антиоксидантным партнером является жирорастворимый витамин Е.
• Наряду с CoQ10 витамин С восстанавливает окисленную форму витамина Е.
• Витамин С работает с антиоксидантными ферментами (например, глутамонпероксидазой, каталазой и супероксиддисмутазой).
• Витамин С помогает предотвратить окисление ХС ЛПНП даже у курильщиков.
• Диета с высоким содержанием витамина С снижает риск смерти от ИМ и инсульта, а также других причин, включая рак, что увеличивает продолжительность жизни от 5 до 7 лет для мужчин и от 1 до З лет для женщин.
• Чем выше содержание витамина С в крови, тем ниже уровень ОХС и ТГ и выше уровень ХС ЛПВП.
Таким образом, витамин С снижает риск развития ССЗ за счет следующих эффектов:
• действует как антиоксидант;
• укрепляет коллагеновые структуры артерий;
• снижает уровень ОХС, ЛП(а) и АД;
• повышает уровень ХС ЛПВП;
• ингибирует агрегацию тромбоцитов;
• способствует фибринолизу;
• снижает уровень маркеров воспаления.
Экстракты виноградных косточек и сосновой коры
• Растительные флавоноиды и проантоцианидины [процианиды или олигомерные проантоцианидины (ОПЦ)].
• ОПЦ содержатся во многих растениях и в красном вине.
• Коммерческие источники ОПЦ включают экстракты из виноградных косточек и коры приморской сосны.
• Механизмы защиты: антиоксидантная активность, воздействие на эндотелиальные клетки.
Агрегация тромбоцитов
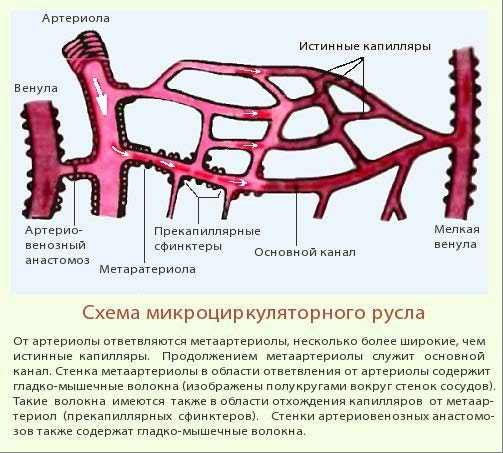
• При агрегации тромбоцитов высвобождаются соединения, которые способствуют образованию атеросклеротических бляшек или могут участвовать в формировании тромба.
• Адгезия тромбоцитов во многом определяется видами пищевых жиров и уровнем антиоксидантов.
• Хотя НЖК и ХС увеличивают агрегацию тромбоцитов, ПНЖК ω-3 (коротко и длинноцепочечные) и МНЖК имеют противоположный эффект.
• Добавление МНЖК и ПНЖК 0-3, витамина В6, антиоксидантов и флавоноидов также ингибирует агрегацию тромбоцитов, снижает АД и уровень гомоцистеина.
• Существует значительная обратная зависимость между сывороточным Р-5-Р, СРБ и фибриногеном. Риск ИБС от низкого Р-5-Р является суммарным в сочетании с повышенными концентрациями СРБ или с повышенным отношением ХС ЛПНП/ХС ЛПВП.
• Добавление витамина В6 может помочь снизить риск смертности от ССЗ.
• Лекарственные средства на основе чеснока, стандартизированные по содержанию аллиина и чесночного масла, ингибируют агрегацию тромбоцитов.
Фибриноген
• Повышенный уровень фибриногена является еще одним фактором риска развития ССЗ. Связь между смертностью от ССЗ и уровнем фибриногена более сильная, чем с уровнем ХС.
• Немедикаментозное воздействие на фибринолиз: физическая нагрузка, 0-3, никотиновая кислота, чеснок и наттокиназа.
• Средиземноморская диета сама по себе снижает уровень фибриногена и других маркеров воспаления: на 20 % — СРБ, на 17% — IL-6, на 15% — гомоцистеина и на 6% — фибриногена.
• Напо — традиционная японская еда, приготовленная из сброженных соевых бобов Bacillus subtilis.
• Наттокиназа — сериновая протеиназа, выделенная из натто, с мощной фибринолитической и тромболитической активностью.
• У пациентов с факторами риска ССЗ и пациентов, находящихся на диализе, 2 капсулы с наттокиназой (2000 единиц в капсуле) ежедневно перорально в течение 2 мес снижали фибриноген, фактор VII и фактор VIII на 7, 13 и 19% соответственно для группы ССЗ; и 10, 7 и 19% соответственно для диализной группы.
Гомоцистеин
• Гомоцистеин является промежуточным звеном в превращении аминокислоты метионина в цистеин.
• Функциональный дефицит фолиевой кислоты, витамина В6 или витамина Ви вызывает повышение уровня гомоцистеина.
• Повышенный уровень гомоцистеина является независимым фактором риска развития ИМ, инсульта или заболевания периферических сосудов.
Повышение уровня гомоцистеина встречается у 20—40% пациентов с ССЗ и связано с ИБС.
• При каждом повышении уровня гомоцистеина на 5 ммоль/л риск развития ИБС увеличивается на 20% независимо от традиционных факторов риска ИБС.
• Атерогенные механизмы при гипергомоцистеинемии: прогрессирующее утолщение и пролиферация гладкомышечных клеток и эндотелиальных клеток стенки интимы сосуда, усиленное отложение в ней липидов, форсированная отслойка эндотелиальных клеток, активация лейкоцитов и тромбоцитов, увеличение окисления ХС ЛПНП, инициация синтеза тромбоксана тромбоцитами, увеличение окислительного стресса из-за образования перекиси при окислении гомоцистеина, прокоагулянтные и протромботические нарушения.
• Гомоцистеин способствует развитию атеросклероза, повреждая артерии, уменьшая целостность стенок сосудов и препятствуя образованию коллагена.
• Фолиевая кислота (400 мкг ежедневно) может иногда уменьшать уровень гомоцистеина; должна применяться в комбинации с витаминами В12 и В6
Личность «Тип А»
Поведение типа А: чрезвычайное чувство тревожности, соперничества, раздражительности и агрессивности.
Двукратное увеличение риска ИБС.
ССЗ является следствием регулярного выражения гнева.
Существует положительная корреляция между уровнем ХС в сыворотке крови и агрессивностью. Чем выше степень агрессии, тем выше уровень ХС.
Существует отрицательная корреляция между отношением ХС ЛПНП/ ХС ЛПВП и самоконтролем во время возникновения состояния аффекта — чем выше способность контролировать гнев, тем ниже это отношение. Те, кто учится контролировать гнев, имеют низкий риск ССЗ, а неблагоприятный профиль липопротеинов связан с агрессивным проявлением гнева.
Сильный гнев и тяжелая депрессия, отдельно и в сочетании с враждебностыю, связаны с повышением уровня СРБ.
Другие механизмы, связывающие эмоции, особенности личности и ССЗ: повышенная секреция кортизола, эндотелиальная дисфункция, АГ, повышенная агрегация тромбоцитов и фибриногена.
10 советов, которые помогут улучшить стратегии преодоления
1. Не истощайте свою эмоциональную жизнь. Развивайте полноценные отношения. Найдите достаточно времени в вашей жизни, чтобы давать и получать любовь.
2. Учитесь быть хорошим слушателем. Позвольте окружающим постоянно и искренне делиться своими чувствами и мыслями. Сопереживайте им, ставьте себя на их место.
З. Не пытайтесь обсуждать кого-то. Если вас перебили в разговоре, не принимайте это близко к сердцу; не пытайтесь переубедить другого человека. Если вы вежливы и дадите кому-нибудь возможность высказаться, в конце концов (только если он или она не дурно воспитаны) он или она ответит вам тем же. Если нет, объясните, что они мешают нормальному процессу общения. Вы можете сделать это только в случае, если были хорошим слушателем.
4. Избегайте агрессивного или пассивного поведения. Будьте настойчивы, но выражайте свои мысли и чувства таким образом, чтобы способствовать улучшению отношений на работе и дома.
5. Избегайте чрезмерного стресса в своей жизни, насколько это возможно, сверхурочной работы, плохого питания и недостатка отдыха. Спите столько, сколько вам необходимо.
6. Избегайте стимуляторов, таких как кофеин и никотин. Стимуляторы способствуют реакции борьбы или бегства и, как правило, делают людей более раздражительными.
7. Уделите время плану реализации здорового образа жизни и успеха, выполняя технику борьбы со стрессом и упражнения на глубокое дыхание.
8. Принимайте с достоинством то, на что не можете повлиять, и берегите энергию на то, что можете сделать.
9. Примиритесь с собой. Помните, что вы человек и будете делать ошибки, на которых вы можете учиться.
10. Будьте более терпеливы и терпимы к другим людям.
Другие диетические факторы
Магний и калий
• Абсолютно необходимы для правильного функционирования всей ССС.
• Введение добавок магния и (или) калия эффективно лечит широкий спектр ССЗ — стенокардию, аритмии, застойную сердечную недостаточность и высокое АД. Многие из них применяются уже более 50 лет.
• Лучшие диетические источники магния: тофу, бобовые, семена, орехи, цельные злаки и зеленые листовые овощи.
• Низкий уровень магния способствует развитию атеросклероза и ССЗ из-за стимуляции эндотелиальной дисфункции путем запуска провоспалительных, протромботических, проатерогенных процессов.
• Внутривенная терапия магнием является ценной методикой лечения при остром ИМ. Внутривенное введение магния в течение первого часа поступлении в стационар при остром ИМ оказывает благоприятный эффект в снижении ближайших и отдаленных осложнений, а также смертности, что связано со следующими эффектами: — улучшает энергообразование в сердце;
— расширяет коронарные артерии, что приводит к улучшению доставки кислорода к сердцу;
— уменьшает общее периферическое сопротивление сосудов, что приводит к уменьшению нагрузки на сердце;
— ингибирует агрегацию тромбоцитов и образование тромбов; — уменьшает размер инфаркта (блокады);
— улучшает частоту сердечных сокращений и симптомы аритмии.
Дефицит витамина D
Лица с уровнем витамина D (25-OH-D) ниже 30 нг/мл с большой вероятностыо будут подвержены высокому риску развития ССЗ, ИБС, а также одновременно ИБС и сердечной недостаточности.
Алгоритм профилактики повторного инфаркта миокарда
• Люди, перенесшие ИМ или инсульт и пережившие его, с большой вероятностью испытают еще один.
• Первичная профилактика последующих сердечно-сосудистых осложнений: контроль основных факторов риска.
• Самая популярная стандартная «вторичная» рекомендация: низкая доза ацетилсалициловой кислоты (Аспирина•) (325 мг/сут или через день); но возможны эффективные альтернативы, особенно для тех, кто не переносит Аспирин•.
• Более низкие дозы ацетилсалициловой кислоты (например, 50—150 мг/сут или через день) не доказали своей эффективности в снижении смертности от ССЗ.
• Ацетилсалициловая кислота (Аспирин*) снижает риск случаев ССЗ как в первичных, так и в повторных исследованиях.
• Ацетилсалициловая кислота (Аспирин*) и другие НПВП связаны со значительным риском развития язвенной болезни. Существует повышенный риск желудочно-кишечного кровотечения из-за язвенной болезни при любой дозировке.
• Однако доза 75 мг/сут сопровождалась меньшим риском на 40% по сравнению с 300 мг/сут и на 30 % — по сравнению с 150 мг/сут.
• Поскольку неизвестно, является ли доза 75 мг/сут ацетилсалициловой кислоты (Аспирина») полезной для профилактики повторного ИМ, большинство врачей рекомендуют не менее 300 мг. Для профилактики инсульта доза составляет 900 мг.
• Эти рекомендации по дозировке сопряжены со значительным риском развития язвенной болезни, но могут подходить для пациентов из группы высокого риска, не желающих применять немедикаментозную терапию.
Диетические альтернативы ацетилсалициловой кислоте
• Диетические варианты не только более эффективны для профилактики повторного ИМ, чем ацетилсалициловая кислота (Аспирин), но и могут устранить блокаду закупоренных артерий.
• Средиземноморская диета.
• Исследование влияния образа жизни на сердце, проведенное Дином Орнишем: вегетарианская диета с низким содержанием жиров в течение не менее 1 года, включая фрукты, овощи, зерновые бобовые культуры и соевые продукты. Не было указано предельного содержания калорий. Животные продукты не разрешались, за исключением яичных белков и 1 стакана обезжиренного молока или йогурта ежедневно. Диета содержала 10 % жиров; от 15 до 20 % белка; от 70 до 75 % преимущественно сложных углеводов из цельнозерновых продуктов, бобовых культур и овощей. Техники снижения стресса — дыхательные упражнения, растяжка, медитация, визуализация и другие техники релаксации — практиковались в течение часа каждый день. Рекомендовались физические упражнения не менее З ч/нед. В конце года в экспериментальной группе наблюдался значительный общий регресс атеросклероза коронарных сосудов.
• ПНЖК ω -3, полученные из рыбы или растительных источников, снижают риск болезней сердца.
• Исследование связи диеты у лиц с повторными ИМ (DART): только когда потребление ω-3 (из рыбы) было увеличено, количество ИМ снизилось.
• Лионское исследование диеты для сердца: увеличение потребления 0-3 из растительных источников обеспечивает такую же степень защиты, как и увеличение потребления рыбы.
Профилактика инсульта
Для профилактики последующего инсульта и восстановления после инсульта: гинкго двулопастного листьев экстракт (Гинкго билоба).
Экстракт листьев гинкго билоба со стандартным содержанием 24% флавонгликозидов гинкго и 696 терпеноидов изучали для применения при снижении кровоснабжения головного мозга (цереброваскулярная недостаточность).
Гинкго билоба улучшает восстановление после инсульта.
Другие рекомендации
Ангиография, аортокоронарное шунтирование или ангиопластика
Ангиография, аортокоронарное шунтирование и ангиопластика используются гораздо чаще, чем это обосновано объективной оценкой их целесообразности и эффективности. См. главу о стенокардии для получения рекомендаций по уходу за пациентом, когда эти процедуры неизбежны.
Внутривенная хелатная терапия
Гораздо менее инвазивным является внутривенное введение (ЭДТА). Эта полезная, но спорная процедура также обсуждается в главе о стенокардии.
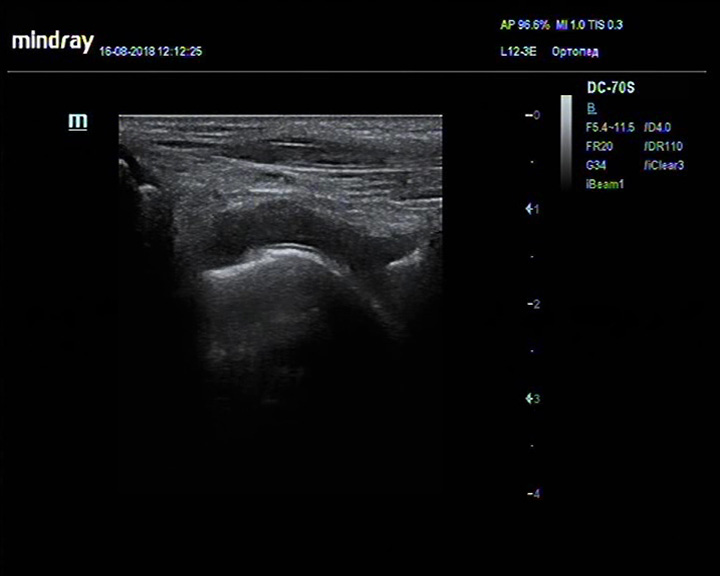
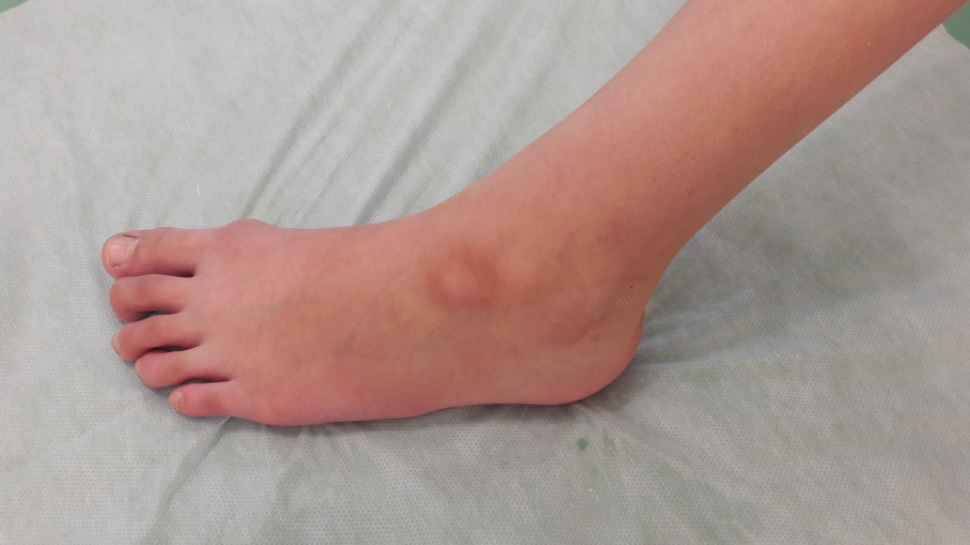
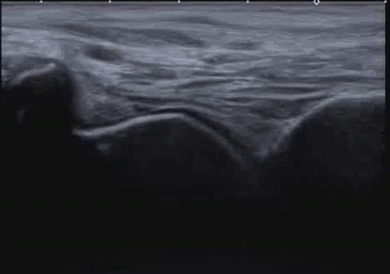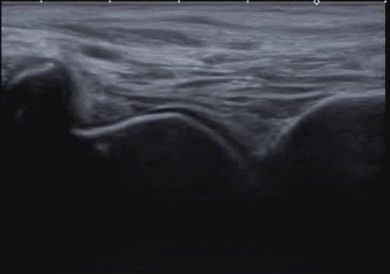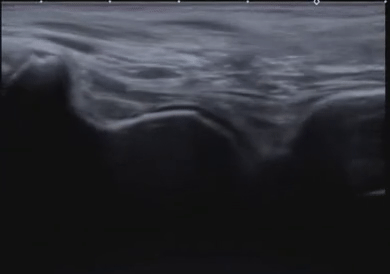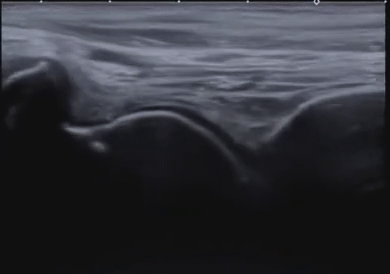
Диагональная складка на мочке уха
• Наличие диагональной складки на мочке уха было признано симптомом ССЗ с 1973 г.
• Мочка уха обильно васкуляризирована; снижение кровотока в течение длительного периода времени вызывает спадение сосудистого русла, что приводит к диагональной складке.
• Складка наблюдается чаще в зрелом возрасте, до 80 лет, когда заболеваемость резко снижается. Связь с ССЗ не зависит от возраста.
• Хотя наличие диагональной складки на мочке уха не доказывает наличие ССЗ, это дает основание предполагать их. Обследование мочки уха — простая процедура скрининга.
• Корреляция не прослеживается у азиатов, индейцев или детей с синдромом Беквита-Видемана.
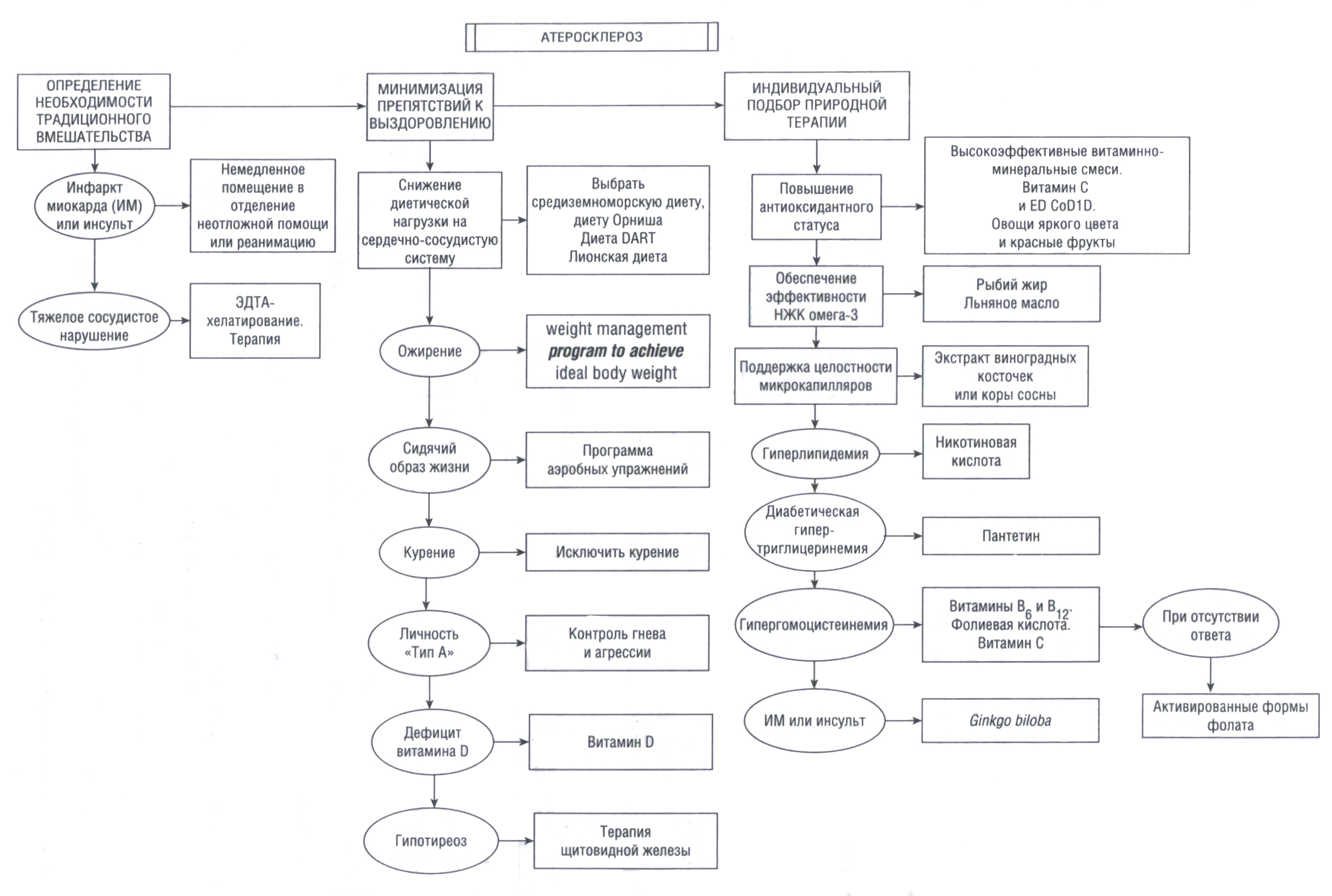
Терапевтические методы
• Атеросклероз часто и напрямую патогенетически связан с питанием и образом жизни.
• Лечение и профилактика: уменьшить все известные факторы риска.
• Любой план лечения должен устанавливаться индивидуально для обеспечения оптимальных результатов.
Диетические рекомендации
Средиземноморская диета; таблица «Выбор продуктов для снижения уровня холестерина» содержит дополнительные рекомендации; блок «Продукты, обычно содержащие частично или полностью гидрогенизированные растительные масла и трансизомеры» перечисляет продукты, которых следует избегать из-за содержания в них трансжирных кислот.
• Ешьте меньше насыщенных жиров и ХС, уменьшая или исключая продукты животного происхождения.
• Увеличьте количество богатой клетчаткой растительной пищи (фрукты, овощи, зерновые, бобовые, сырые орехи и семена).
• Увеличьте МНЖК и ПНЖК 0-3.
• Соблюдайте диету с низким ГИ.
Пищевые продукты, обычно содержащие частично или полностью гидрогенизированные растительные масла и трансжиры
• Почти все рафинированные продукты и пищевые продукты, подвергшиеся технологической обработке.
• Маргарин.
• Торты.
Атеросклероз
• Печенье.
• Конфеты.
• Пончики.
• Хлеб.
• Суповые консервы.
• Сухарики.
• Плавленый сыр.
• Консервированные продукты.
• Злаки.
• Снэки.
• Масло для салата (кроме оливкового масла, которое рекомендуется).
Выбор пищевых продуктов для снижения уровня холестерина
| Выбор пищевых продуктов для снижения уровня холестерина | |
| Уменьшить потребление | Замена |
| Красное мясо | Рыба и белое мясо птицы |
| Гамбургеры и хот-доги | Альтернативные продукты на основе сои |
| Яйца | Взбитые яйца и аналогичные продукты, тофу |
| Молочные продукты повышенной жирности | Нежирные или обезжиренные молочные продукты |
| Сливочное масло, сало и другие насыщенные жиры | Растительное масло |
| Мороженое, пироги, торты, печенье и т.д. | Фрукты |
| Жареные продукты, закуски с большим количеством жира | Овощи, свежие салаты |
| Соль и соленые продукты | Малосолевые продукты, слабосоленые |
| Кофе и тонизирующие напитки | Травяные чаи, свежие фрукты и овощные соки |
Рекомендации по образу жизни
• Необходимо добиться идеальной массы тела.
• Регулярно выполнять аэробные упражнения.
• Не курить.
Биологически активные добавки
- Высокоактивные поливитамины и минералы.
- Витамин С: 250—500 мг З раза в день.
- Витамин Е (смесь токоферолов): 100-400 МЕ в день.
- Экстракт виноградных косточек или сосновой коры: 100 мг в день.
- Рыбий жир: минимум 1000 мг ЭПК и ДЖ в день. Витамин 1): 1000—4000 МЕ в день.