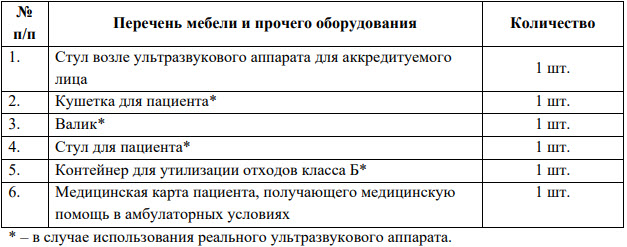
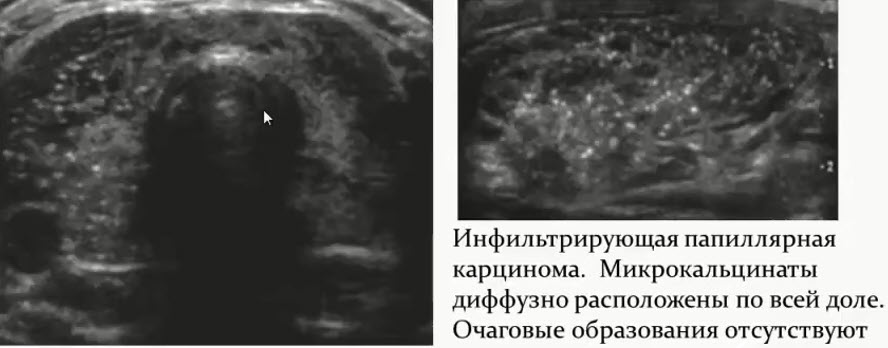
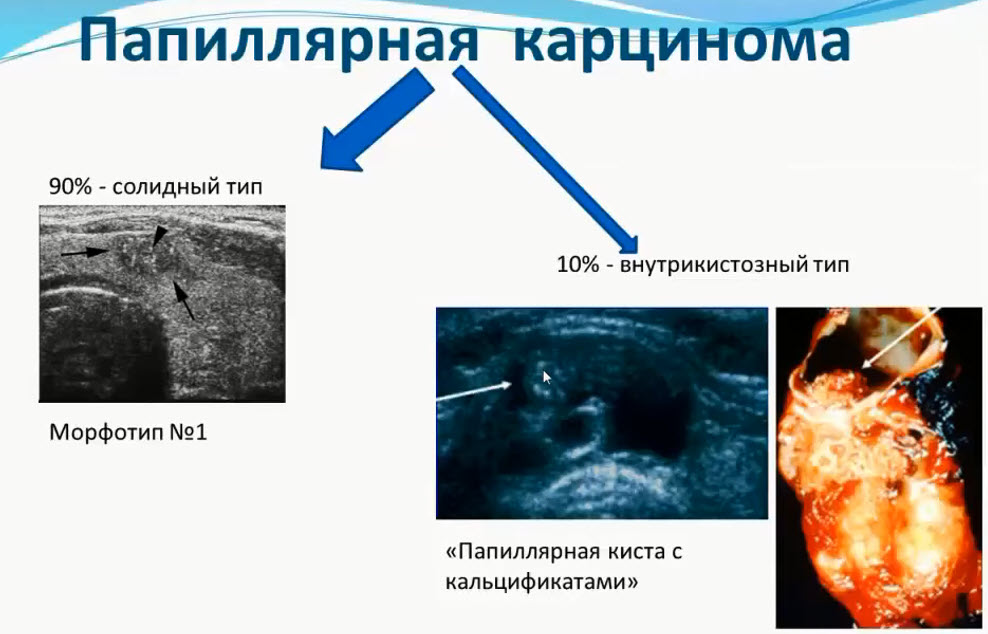
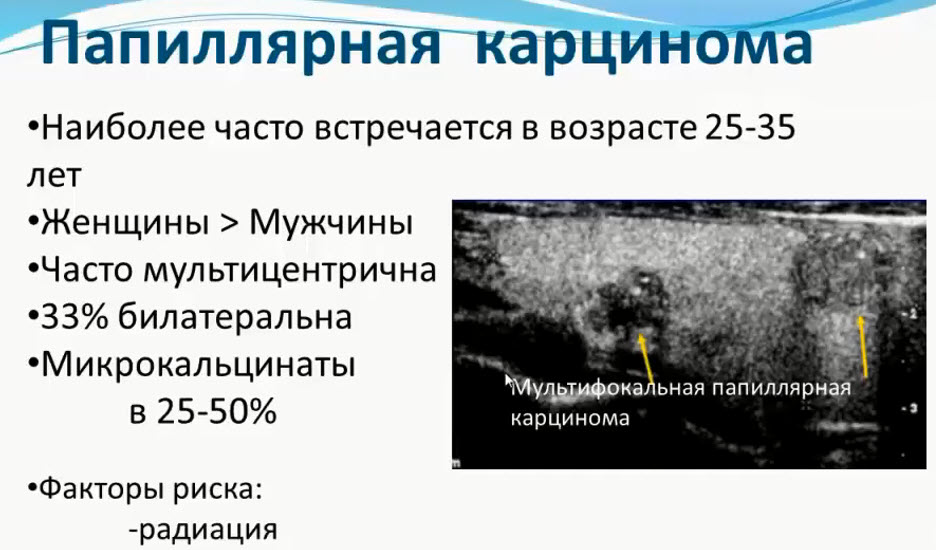
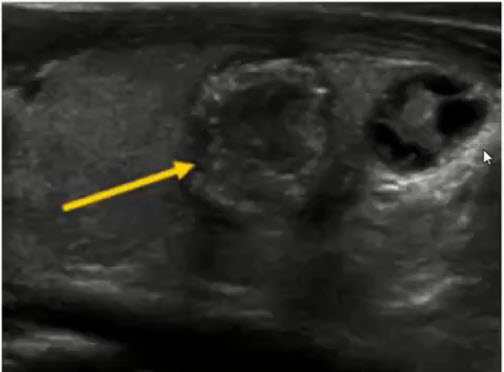
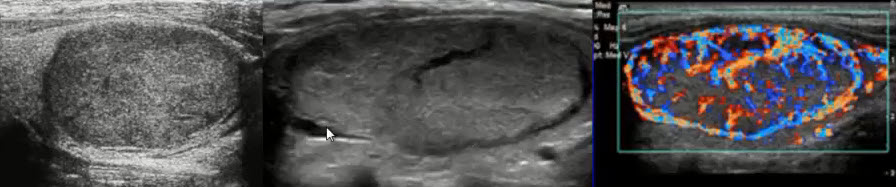
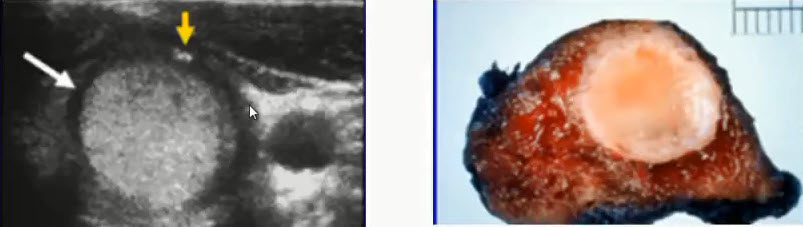
Диагностика заболеваний молочных желез
Список сокращений
КУУЗИ — ультразвуковое исследование с введением контрастных препаратов
КЭГ — компрессионная эластография
ЛУ — лимфатический узел
МЖ — молочная железа
ММГ — рентгеновская маммография
ПК — профессиональные компетенции
ПФК — перипротезная фиброзная капсула
РМЖ — рак молочной железы
СЭ — силиконовый эндопротез
ТАПБ — тонкоигольная аспирационная пункционная биопсия
УЗ — ультразвуковой
УЗИ — ультразвуковое исследование
ЦДК — цветовое допплеровское картирование
ЭДК — энергетическое допплеровское картирование
ЭСВ — эластография сдвиговой волны
BI-RADS — Breast Imaging Reporting and Data System
EFSUMB — Европейская федерация ультразвука в медицине и биологии
кПа/кРа — килопаскали
pSWE — точечная эластография сдвиговой волны (point SWE)
SE — Strain Elastography (эластография стрейна)
SR — коэффициент деформации (Strain Ratio)
SWE — Shear Wave Elastography
Q-box — контрольный объем
WFUMB — Всемирная федерация ультразвука в медицине и биологии
В общей структуре онкологических заболеваний рак молочной железы (РМЖ) сохраняет лидирующую позицию. Распространенность этого грозного заболевания в России за последние 10 лет выросла с 366,8 до 509,2 человека на 100 тыс. населения. Из-за несвоевременного обращения пациенток к врачам и бессимптомного течения заболевания РМЖ еще нередко выявляют на поздних стадиях. Положительным можно считать тот факт, что удельный вес злокачественных новообразований молочной железы (МЖ), выявленных на I-II стадии, вырос за последние 10 лет с 65 до 72,5%, в чем несомненна заслуга и диагностических методов. При этом внедрение современных протоколов лечения позволило снизить смертность от РМЖ с 8,7 до 4,8%.
Диагностика состояния МЖ начинается с визуального и мануального осмотра (пальпация) желез и регионарных лимфоузлов.
Следующим этапом необходимо провести сбор анамнеза:
— регулярность менструального цикла;
— количество родов;
— кормление грудью;
— травмы или воспаления МЖ;
— наличие рака МЖ у ближайших родственников (по женской или мужской линии);
— наличие гинекологических заболеваний;
— наличие заболеваний щитовидной железы, др.
При необходимости клиницист направляет пациента для последующей оценки МЖ на визуализирующие методы исследования, основными из которых являются ММГ и УЗИ. Дополнительно можно применять МРТ, КТ, радионуклидные методы, др. При выявлении очаговой патологии МЖ, требующей выполнения морфологического исследования, выполняют различные виды биопсии (см. раздел «Мини-инвазивные вмешательства под ультразвуковым контролем»).
ММГ является в настоящее время основным методом лучевого исследования молочных желез. К преимуществам ММГ относят ее высокую информативность в выявлении РМЖ, особенно малых размеров, в т. ч. на фоне инволютивных изменений, дифференциальную диагностику кальцинатов, в т. ч. и микрокальцинатов МЖ, возможность оценки протоков МЖ с помощью введения контрастного вещества (дуктография). С помощью ММГ проводят массовые скрининговые обследования женщин в возрасте после 40 лет.
К недостаткам ММГ следует в первую очередь отнести лучевую нагрузку, что ограничивает применение метода у детей, подростков, беременных и женщин детородного возраста. На фоне плотной паренхимы МЖ возможности ММГ в диагностике образований МЖ значительно снижаются.
Преимуществом УЗИ является хорошая визуализация железистой ткани и ее изменений. Отсутствие лучевого воздействия позволяет проводить исследование у детей, подростков, беременных и женщин детородного возраста.
Важно! Результаты УЗИ зависят от класса используемой диагностической аппаратуры, от возраста и гормонального статуса пациентки, объема МЖ и квалификации врача, проводящего исследование. В период инволюции информативность УЗИ снижается почти на 40-50%.
Алгоритм инструментального исследования молочных желез
У женщин старших возрастных групп (старше 40 лет), особенно в климактерическом периоде, исследование МЖ следует начинать с ММГ. При высокой плотности МЖ дополнительно назначается УЗИ. Сочетание рентгеновской и ультразвуковой маммографии позволяет компенсировать недостатки одного метода преимуществами другого и повысить качество диагностического процесса. Во всех сомнительных случаях проводится трепан-биопсия (Core-биопсия) МЖ с последующей морфологической оценкой материала.
Для изучения состояния МЖ женщин в возрасте до 40 лет целесообразно первоначально направлять их на УЗИ. Однако в случае неясных и сомнительных результатов, при подозрении на опухоль следует дополнительно проводить ММГ и трепан-биопсию под контролем ультразвука.
Показания к проведению УЗИ молочных желез у женщин:
— до 40 лет:
• выявление пальпируемого образования/уплотнения в МЖ;
• воспалительный процесс в МЖ;
• травма МЖ;
• болевой синдром в МЖ;
• увеличение подмышечных ЛУ;
• выделения из сосков, недавняя инверсия соска;
• необходимость выполнения пункционной биопсии;
• наличие эндопротеза в МЖ / состояние после пластических операций;
• наличие рака у ближайших родственников по женской (или мужской) линии;
• канцерофобия;
• сомнительные или неясные результаты ММГ;
• выполнение биопсии под контролем ультразвука;
• динамическое наблюдение в процессе лечебных мероприятий;
— старше 40 лет:
• сомнительные или неясные результаты ММГ (досмотр, уточнение);
• наличие эндопротеза в МЖ;
• травма МЖ (с последующим контролем ММГ);
• воспалительный процесс в МЖ (с последующим контролем ММГ);
• выполнение биопсии под контролем ультразвука;
• динамическое наблюдение в процессе лечебных мероприятий.
Задачи УЗИ молочной железы:
• уточнение характера пальпируемых или непальпируемых изменений МЖ;
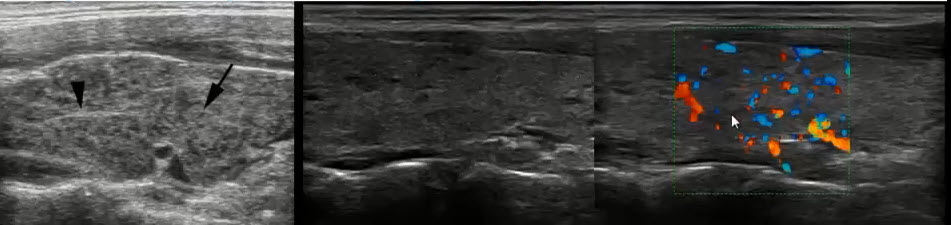
• оценка состояния сосудистого рисунка ткани молочной железы и выявленных очаговых изменений;
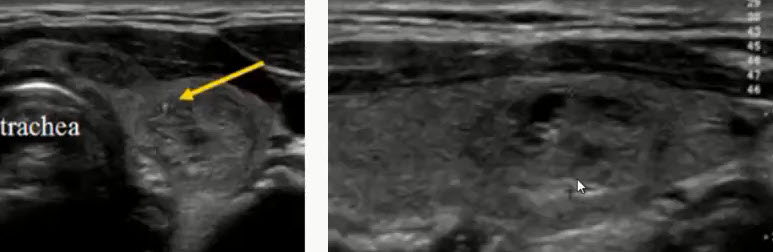
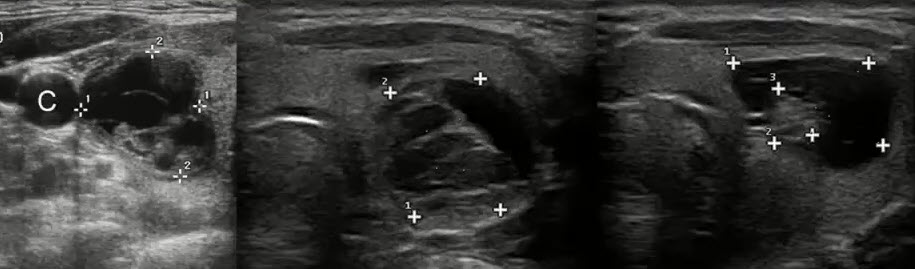
• оценка состояния регионарных лимфатических узлов;
• наведение при выполнении биопсии: осуществление выбора места пункции и визуальный контроль за расположением иглы;
• проведение интраоперационного УЗИ;
• динамическое наблюдение.
Подготовка к УЗИ молочных желез
Ультразвуковое исследование молочных желез выполняется без какой-либо предварительной подготовки в 1-й фазе менструального цикла.
Важно! При выявлении пальпируемого образования УЗИ молочных желез можно выполнить в любую фазу менструального цикла.
Положение пациента
Стандартное положение пациента при осмотре молочных желез — лежа на спине с заведенными за голову руками. Возможны досмотры в положении пациента на боку с дополнительным досмотром контрлатеральных наружных и внутренних квадрантов. Также при небольших объемах МЖ физиологическим является осмотр в положении пациентки сидя с заведенными за голову руками.
Ультразвуковая аппаратура, выбор датчиков и режимов сканирования
Ультразвуковое исследование молочных желез можно выполнить на УЗ-сканерах любого класса, но предпочтительны приборы экспертного класса, позволяющие получить высококачественное изображение ткани железы.
Стандартное ультразвуковое исследование молочных желез включает в себя традиционное сканирование в В-режиме (режим в оттенках «серой шкалы») с обязательным подключением цветокодированных методик: режим цветового картирования (ЦДК) или энергетического картирования (ЭДК). В понятие «мультипараметрическое УЗИ» входит УЗИ с применением не менее трех методик, включая стандартное исследование.
Все другие режимы УЗИ, существующие в конкретном УЗ-приборе, являются дополнительными (импульсно-волновая допплерография, 3D, эластография, КУУЗИ и др.) и не входят в стандартное УЗИ, выполняются по показаниям или в научных целях.
Выбираем программу исследования: Breast или Small Part. Для оценки структуры ткани МЖ необходимо использовать высокочастотные линейные датчики, со средней частотой не ниже 10,0 МГц. Для определения размеров крупных образований и глубины их залегания в МЖ целесообразно перейти на осмотр конвексным датчиком частотой 3,0-3,5 МГц с последующим детальным изучением линейным высокочастотным датчиком для оценки структур ткани МЖ. Для оценки поверхностно расположенных образований можно использовать датчики 15,0-18,0 МГц.

Книга "Применение классификации BI-RADS при ультразвуковой мультипараметрической оценке образований молочной железы"
Авторы: Е. П. Фисенко, Н. А. Постнова. Н. Н. Ветшева. Е. В. Батухтина
ISBN 978-5-900094-70-0
В учебно-методическом пособии представлены современные взгляды на мультипараметрическую оценку и стратификацию выявленных при ультразвуковом исследовании признаков образований молочных желез в соответствии с классификацией BI-RADS, позволяющей упорядочить логистику отбора образований для выполнения биопсии. Данное учебно-методическое пособие является расширенным и дополненным изданием выпущенного в 2018 г. методического пособия «Классификация BI-RADS в ультразвуковой диагностике новообразований молочной железы».
В учебно-методическом пособии представлены базовые анатомо-физиологические аспекты молочных желез в соответствии с гендерными, возрастными и цикличными изменениями у женщин: разбираются вопросы ультразвуковой терминологии, используемой при описании образований молочных желез в В-режиме. с применением цветокодированных методик и эластографии; проводится подробный разбор различных вариантов эластографии. применяемых для оценки жесткости выявленных узловых образований: представлены варианты изменений молочных желез после пластических операций в соответствии со шкалой US BI-RADS, а также раздел по выполнению различных видов биопсии выявленных образований молочных желез. Для оценки усвоения материала учебно-методическое пособие содержит контрольные вопросы, тестовые задания и ситуационные задачи.
Учебно-методическое пособие составлено согласно профессиональным стандартам для врачей ультразвуковой диагностики (Приказ Министерства труда и социальной защиты РФ от 19.03.2019 № 161н «Об утверждении
профессионального стандарта "Врач ультразвуковой диагностики"») и хирургов (Приказ Минтруда России от 26.11.2018 № 743н (ред. от 26.12.2018) «Об утверждении профессионального стандарта "Врач-хирург"») в соответствии с ФГОС ВО по специальности «ультразвуковая диагностика», «хирургия» для клинических ординаторов и может быть использовано также студентами старших курсов лечебного, педиатрического, медико-профилактического факультетов высших медицинских учебных заведений.
Содержание книги "Применение классификации BI-RADS при ультразвуковой мультипараметрической оценке образований молочной железы" - Е. П. Фисенко, Н. А. Постнова. Н. Н. Ветшева. Е. В. Батухтина
Раздел 1
Анатомия молочных желез: физиологические, возрастные и гендерные изменения
Раздел 2
Диагностика заболеваний молочных желез
2.1. Алгоритм инструментального исследования молочных желез
2.2. Ультразвуковая аппаратура, выбор датчиков и режимов сканирования
Раздел 3
Методика ультразвукового исследования молочных желез
3.1. Ультразвуковое изображение неизмененной молочной железы
3.2. Ультразвуковое исследование зон регионарного лимфооттока молочной железы.
3.3. Протокол ультразвукового исследования молочных желез
Раздел 4
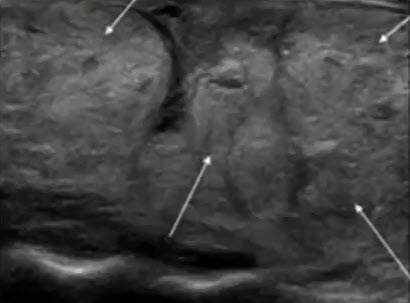
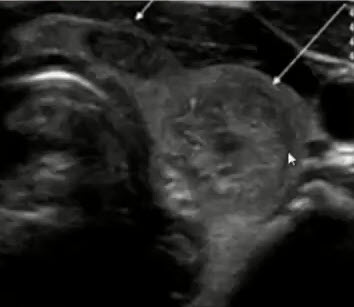
Основные ультразвуковые характеристики образований молочных желез
4.1. Основные характеристики образований молочных желез в В-режиме
4.2. Основные характеристики образований молочных желез по данным ультразвуковой допплерографии
4.3. Основные характеристики образований молочных желез в режиме эластографии
Раздел 5
Типичные ультразвуковые признаки доброкачественных новообразований молочных желез
Раздел 6
Типичные ультразвуковые признаки злокачественных новообразований молочных желез
Раздел 7
Ультразвуковая характеристика молочных желез после увеличивающей маммопластики
Применение классификации BI-RADS при ультразвуковой мультипараметрической оценке образований молочной железы
Раздел 8
Мини-инвазивные вмешательства под ультразвуковым контролем
Раздел 9
Классификация US BI-RADS
Раздел 10
Примеры формирования заключения с использованием шкалы US BI-RADS
Заключение
Контрольные вопросы
Тестовые задания
Ситуационные задачи
Список рекомендованной литературы
Приложение 1
Ультразвуковая терминология, применяемая при описании образований молочной железы
Приложение 2
Как избежать ошибок при проведении эластографии/эластометрии молочной железы (рекомендации WFUMB)
Приложение 3
Классификация изменений аксиллярных лимфатических узлов
Приложение 4
Классификация рака молочной железы по степени дифференцировки ткани опухоли