Эхокардиография и лечение диафрагмальных грыж у детей. Лекция для врачей
Лекция для врачей "Возможности эхокардиографии у новорожденных с врожденной диафрагмальной грыжей"
Лекцию для врачей проводит врач ультразвуковой диагностики научно-консультативного педиатрического отделения ФГБУ «Научный центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Минздрава России, к.м.н. Барышникова Ирина Юрьевна
На лекции для врачей рассмотрены следующие вопросы:
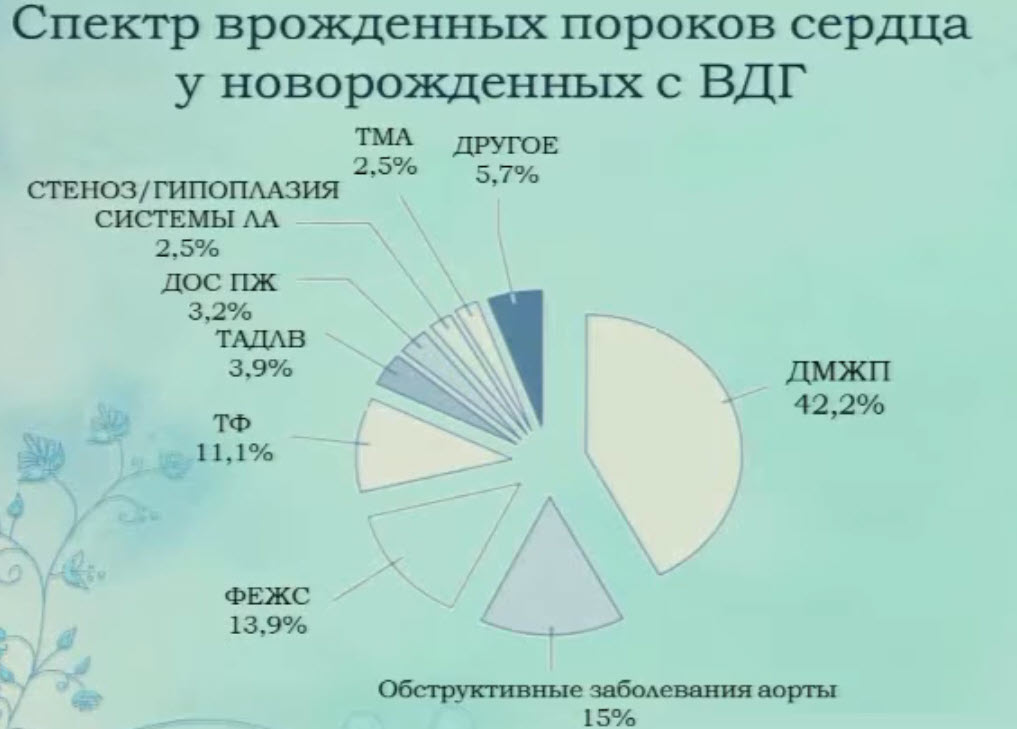
- Спектр врожденных пороков сердца у новорожденных с врожденной диафрагмальной грыжей (ВДГ)
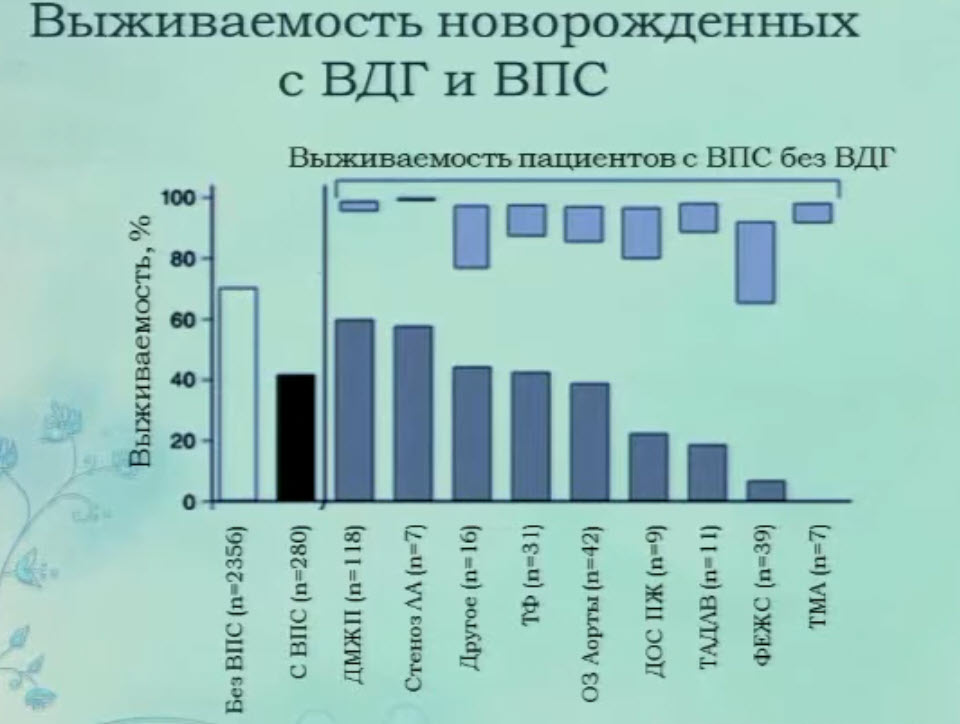
- Выживаемость новорожденных с ВДГ и ВПС
- Новорожденные с ВДГ
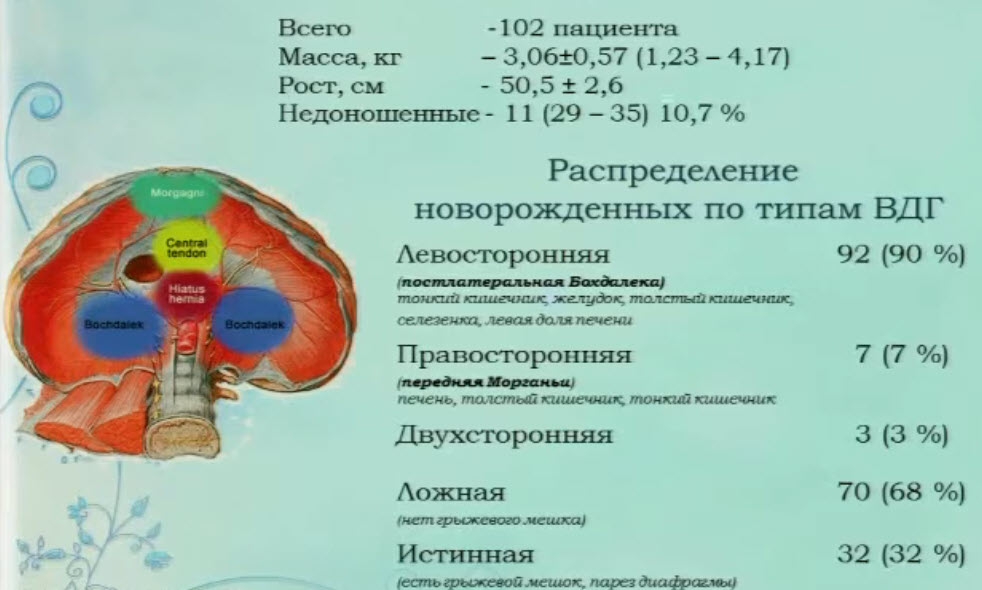
- Новорожденные с ВДГ с сочетанными пороками развития

- Спектр врожденных пороков сердца у новорожденных с ВДГ. Аномалия положения сердца
- Спектр врожденных пороков сердца у новорожденных с ВДГ. Дефект межжелудочковой перегородки
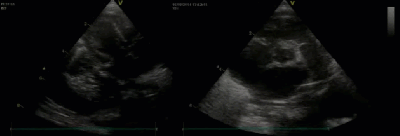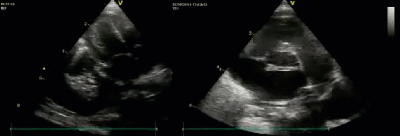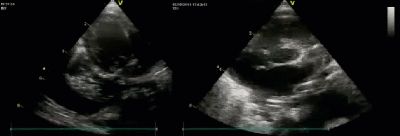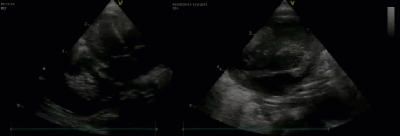
- Спектр врожденных пороков сердца у новорожденных с ВДГ. Стеноз/гипоплазия системы легочной артерии
- Гипоплазия ветви легочной артерии к компрометированному легкому встречалась в 31,3% случаев
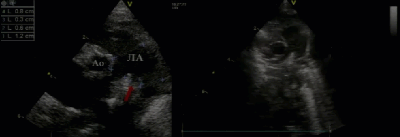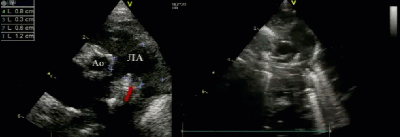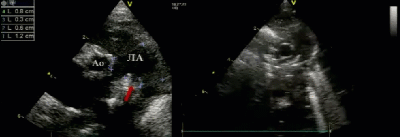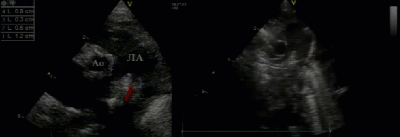
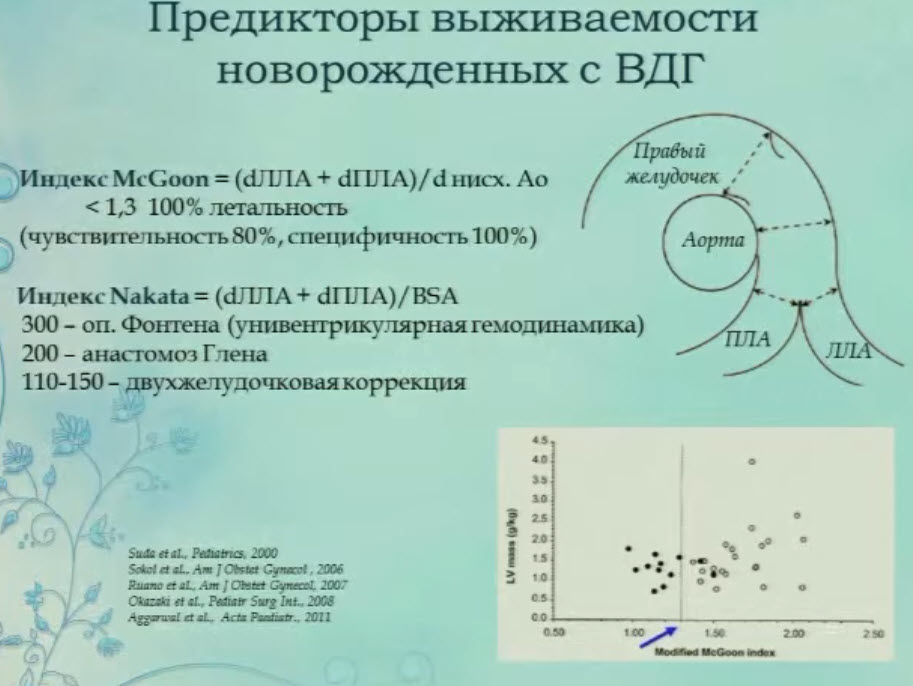
- Предикторы выживаемости новорожденных с ВДГ
- Спектр врожденных пороков сердца у новорожденных с ВДГ
- Гипоплазия (функциональная) легочных вен от компроментированного легкого
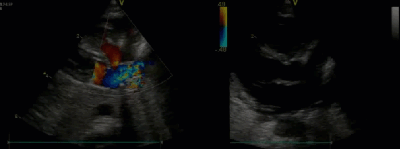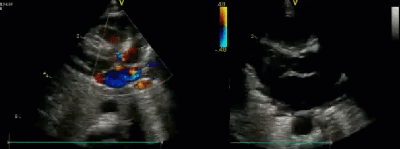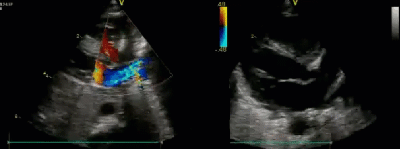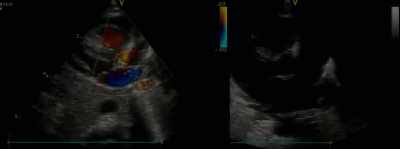
- Спектр врожденных пороков сердца у новорожденных с ВДГ
- Синдром гипоплазии левого сердца/объемная гипоплазия левого желудочка
- Объемная гипоплазия левого желудочка встречалась в 43% случаев
- Определение «гемодинамической значимости» (КДР/иКДО, иММ, ИФ, Qp/Qs)
- Спектр врожденных пороков сердца у новорожденных с ВДГ
- Синдром гипоплазии левого сердца/объемная гипоплазия левого желудочка
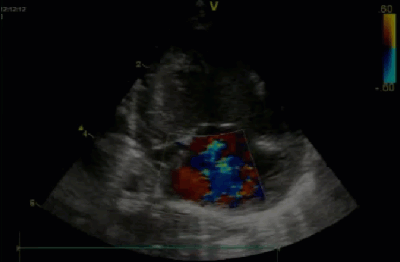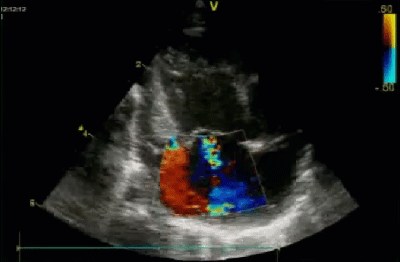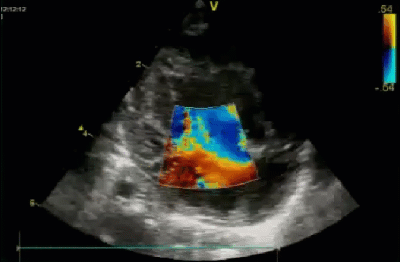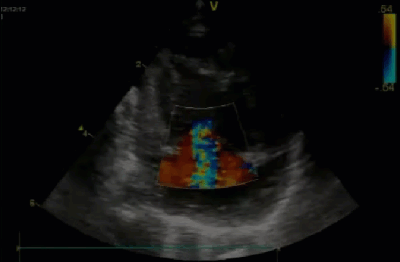
- Спектр врожденных пороков сердца у новорожденных с ВДГ. Обструктивные заболевания аорты
- Спектр врожденных пороков сердца у новорожденных с ВДГ. Обструктивные заболевания аорты
- Спектр врожденных пороков сердца у новорожденных с ВДГ. Обструктивные заболевания порты
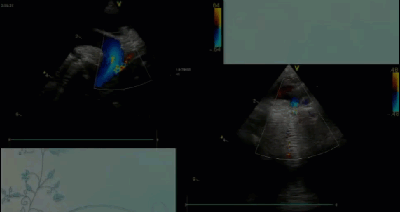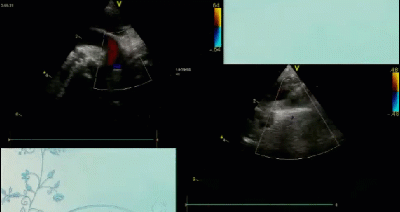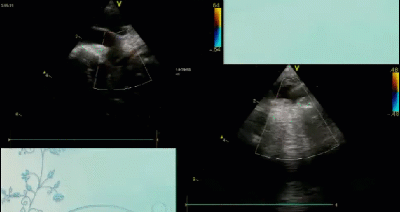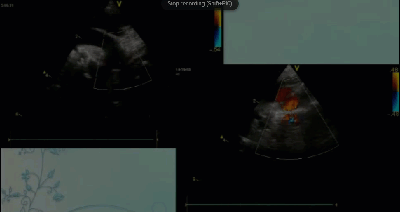
- Спектр врожденных пороков сердца у новорожденных с ВДГ. Обструктивные заболевания аорты
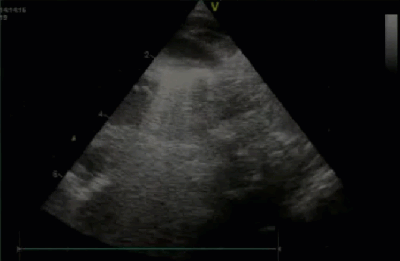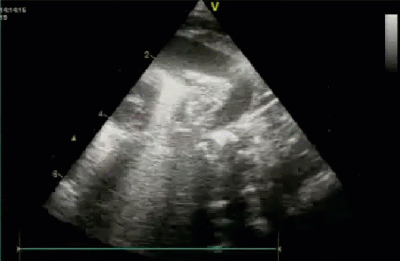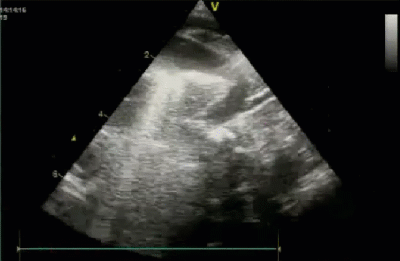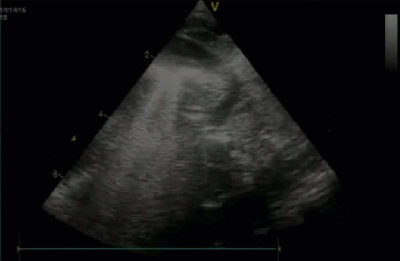
- Спектр врожденных пороков сердца у новорожденных с ВДГ. Обструктивные заболевания аорты. Перерыв дуги аорты тип В

- Легочная артериальная гипертензия
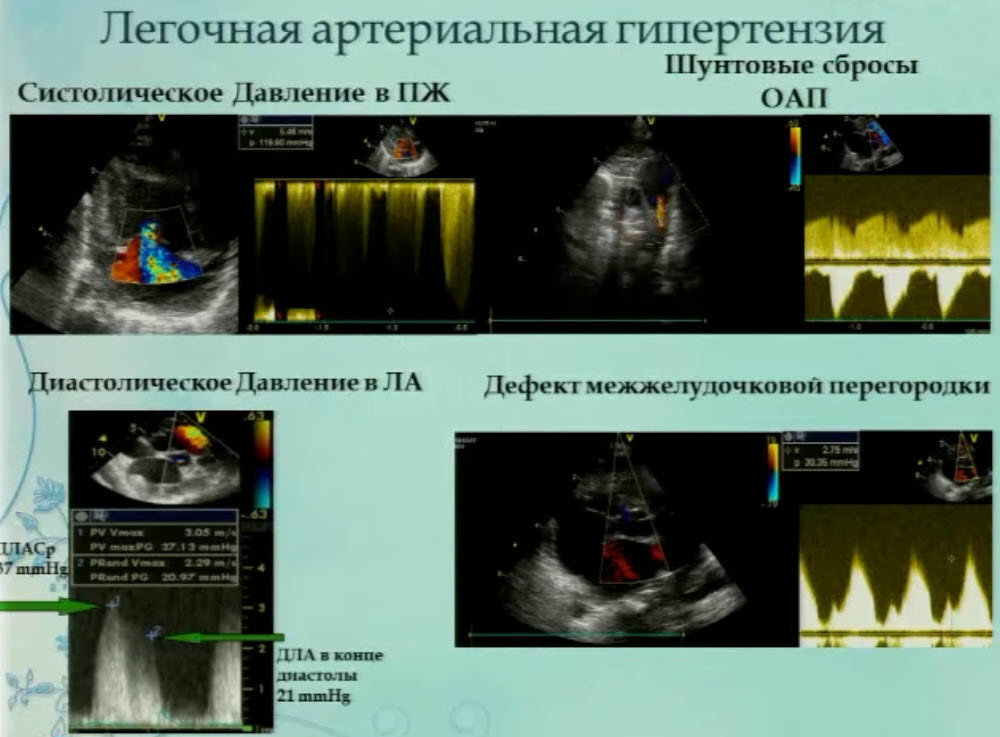
- Легочная артериальная гипертензия
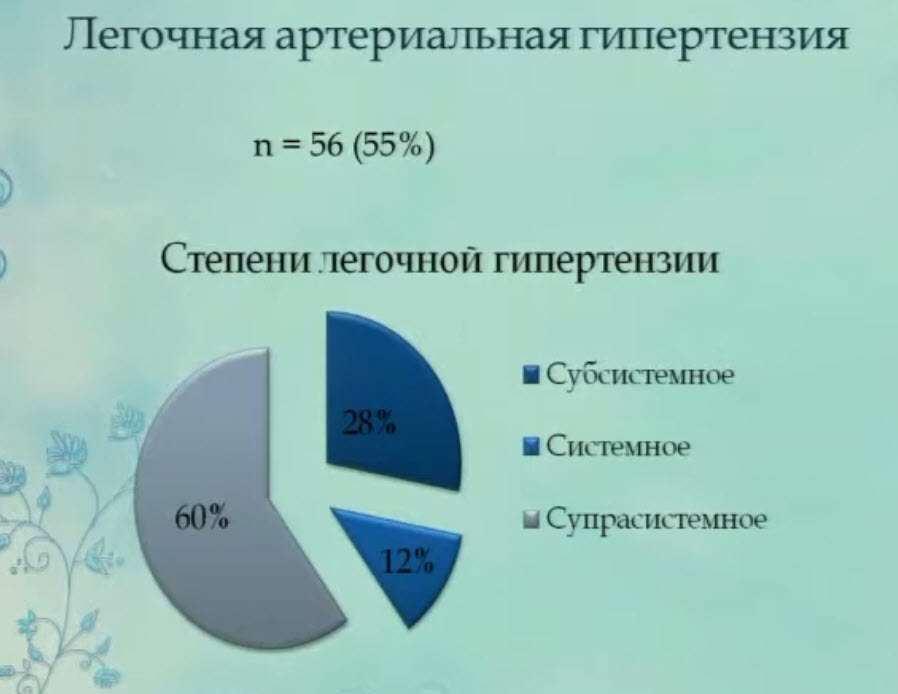
- Предикторы выживаемости новорожденных с ВДГ. Легочная артериальная гипертензия
- Наличие системного или супрасистемного систолического давления ПЖ в течение первых 3-х недель снижает выживаемость
- Пооперационное отношение давления ЛА/сАД > 0,9 предиктор смертности (чувствительность 100%, специфичность 84%)
- Предикторы выживаемости новорожденных с ВДГ. Отношение времени систолы/диастолы ПЖ >1,3 предиктор смертности (чувствительность 99%, специфичность 62%)
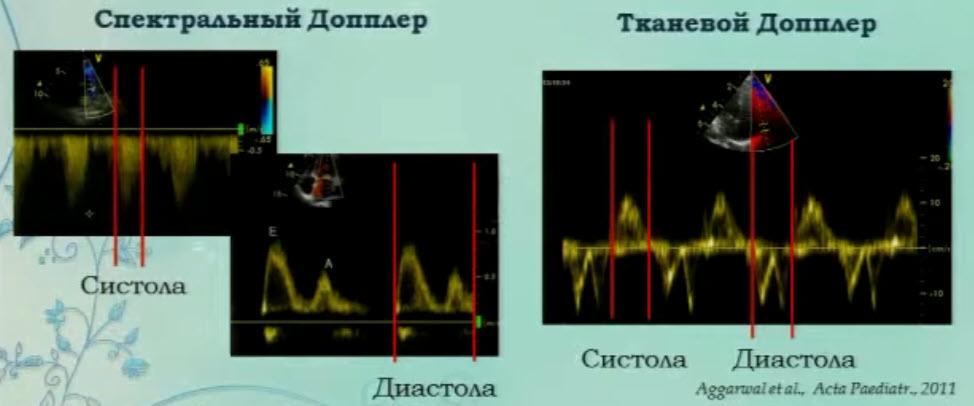
- Предикторы выживаемости новорожденных с ВДГ. Независимые предикторы смертности
- Значительное снижение глобальной функции миокарда АЖ и сердечного выброса
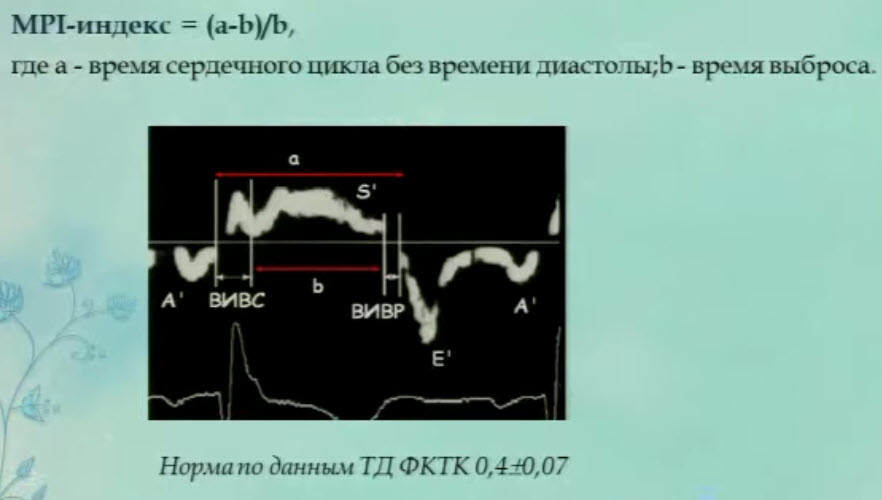
- Предикторы выживаемости новорожденных с ВДГ. Маркер глобальной сократимости (МРI)
- Структура выживаемости

- Эхокардиографический протокол дооперационной оценки выживаемости новорожденных с ВДГ

- Заключение
- Сочетание ВДГ и ВПС встречается в 16,6%
- Эхокардиография является информативным методом диагностики внутрисердечных аномалий у пациентов с ВДГ. Тем не менее, имеет место ограничение визуализации экстракардиальных структур
- Для снижения диагностических ошибок следует руководствоваться сегментарным анализом сердца
- Во избежание гипердиагностики синдрома гипоплазии левых отделов сердца (СГЛС) у пациентов с ВДГ следует ориентироваться на размеры и анатомию митрального и аортального клапанов, восходящей аорты
- Несмотря на прогресс в области ультразвуковых технологий и возможностей эхокардиографии, метод продолжает оставаться субъективным, так как в значительной степени зависит от опыта и квалификации исследователя.
Дополнительный материал к лекции
Диагностика и лечение диафрагмальных грыж у детей
Авторы: Э. М. Колесников, А. А. Свирский, В. И. Аверин, Ю. М. Гриневич, В. М. Черевко, А. М. Махлин
Диафрагмальной грыжей называется перемещение органов брюшной области в грудную клетку через естественные или патологические отверстия в грудобрюшной перегородке (диафрагме). В отличие от грыж других локализаций, диафрагмальные грыжи не всегда имеют грыжевые ворота.
По данным различных авторов мировых неонатологических центров, частота данной патологии у новорожденных составляет от 1 : 2500 до 1 : 5000 (R. I. Fitzegerald, P. Puri et al., 1994). Однако, если в статистику включить мертворожденных, то истинная частота заболевания может составить около 1 : 2000 рождений (M. R. Harrison et al., 1989). У новорожденных почти в 90 % случаев наблюдается перемещение органов из брюшной полости в грудную клетку через задний щелевидный дефект, который, как правило, расположен слева. Двухсторонние ложные грыжи наблюдаются в 3–3,5 % случаев (A. J. Bennet et al., 2005) и, обычно, несовместимы с жизнью. Другие виды диафрагмальных грыж у новорожденных обнаруживается редко, всего в 2–5 % наблюдений.
Лечение диафрагмальных грыж у детей чаще всего оперативное. У новорожденных с ложными задними диафрагмальными грыжами операция выполняется по экстренным показаниям. При грыжах пищеводного отверстия диафрагмы возможно наблюдение и консервативное лечение. Результаты хирургического лечения неоднозначны. Наибольшая летальность, несмотря на все достижения медицины, сохраняется у новорожденных, оперированных по поводу ложных диафрагмальных грыж.
Краткий исторический обзор
В 1579 г. французский хирург Амбруаз Паре сообщил о двух случаях травматической диафрагмальной грыжи. Первое наблюдение врожденной диафрагмальной грыжи принадлежит Лазаре Ривьере (1650), который обнаружил дефект диафрагмы у 24-летнего мужчины при посмертном исследовании. В 1769 г. Джовани Морганьи суммировал сообщения о различных видах диафрагмальных грыж и описал первый случай ретростернальной диафрагмальной грыжи.
В 1836 г. R. Bright впервые подробно описал обнаруженную им на секции грыжу пищеводного отверстия диафрагмы у ребенка, хотя сообщения об этой патологии имелись и раньше (R. Billard).
В 1848 г. V. A. Bochdalek (1801–1883) — профессор анатомии Пражского университета, сообщил о двух случаях врожденной диафрагмальной грыжи, которая, как он считал, была вызвана разрывом мембраны в люмбокостальном треугольнике. С тех пор врожденные грыжи заднего отдела диафрагмы часто называют грыжами Богдалека.
В 1902 г. I. Broman впервые опубликовал данные детального исследования эмбриогенеза диафрагмы. Он установил, что грыжи заднего отдела диафрагмы возникают вследствие недостаточного слияния поперечной перегородки и плевроперитонеальных складок, а не слабости мембраны в люмбокостальном треугольнике, как считал Богдалек.
В 1888 г. M. Naumann из Швеции впервые сообщил об оперативном лечении врожденной диафрагмальной грыжи у взрослого человека, однако больной умер.
Первое успешное вмешательство было осуществлено О. Aue в 1901 г. у 9-летнего мальчика. Сначала ребенку была произведена резекция ребра и дренирование левой плевральной полости по поводу, как считалось, эмпиемы плевры. На повторной операции, через 4 месяца, было обнаружено выпадение в грудную клетку желудка, толстой кишки и части селезенки через 2,5-сантиметровый дефект в диафрагме. Дефект был закрыт дубликатурой из диафрагмы. Пациент пережил операцию и Первую мировую войну, в которой принимал участие. Этот случай был подробно описан в 1920 г. как первый пример длительного наблюдения за больным после коррекции диафрагмальной грыжи (M. I. Rowe et al., 1995).
В 1928 г. K. Betman и G. Hess оперировали 3,5-месячного ребенка, который выжил, а в 1940 г. W. E. Ladd и R. E. Gross из детского госпиталя г. Бостона (США) с успехом восстановили диафрагму у ребенка через 40 часов после рождения. В 1953 г. они сообщают уже о 63 оперированных грудных младенцах, шесть из которых были младше 24 ч. Летальность в этой группе составила 12 %.
В 1960 г. была опубликована на русском языке монография С. Я. Долецкого «Диафрагмальные грыжи у детей», где приводятся результаты собственных наблюдений за 100 детьми с различными видами грыж диафрагмы, из которых 60 были оперированы.
Последнее десятилетие характеризуется бурным развитием медицинских технологий и выраженным прогрессом в области детской хирургии, анестезиологии и интенсивной терапии. Были усовершенствованы старые и разработаны новые способы диагностики и лечения диафрагмальных грыж. Появились такие методы диагностики, как ФГДС, пищеводная манометрия, сцинтиграфия, ультрасонография, эндоскопическая ультрасонография, компьютерная томография и некоторые другие. Была усовершенствована дыхательная, инфузионная аппаратура для лечения новорожденных, разработана методика экстракорпоральной мембранной оксигенации (ЭКМО). Появились новые синтетические материалы для пластики диафрагмы. Улучшились условия транспортировки новорожденных в центры детской хирургии. Начали внедряться лапароскопические и торакоскопические методы операций. Это позволило значительно улучшить результаты диагностики и лечения врожденных грыж диафрагмы у детей. Появилась возможность внутриутробной, еще до рождения ребенка, диагностики порока.
Анатомия и эмбриогенез диафрагмы
Анатомия диафрагмы. Диафрагма представляет собой куполообразную фиброзно-мышечную перегородку, которая разделяет грудную и брюшную полости и играет очень важную, принципиальную роль в акте дыхания (рис. 1).
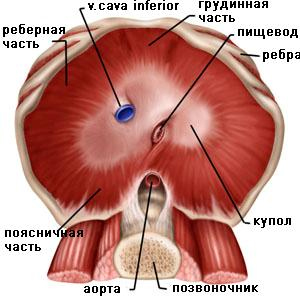
Рис. 1. Анатомическая схема купола диафрагмы
Фиброзная часть диафрагмы (сухожильный центр) расположена больше кпереди, чем центрально, и занимает примерно 35 % всей ее поверхности. Мышечный отдел диафрагмы состоит: 1) из коротких мышечных волокон, начинающихся от мечевидного отростка; 2) мышц, идущих от шести нижних ребер; 3) мышц, отходящих от медиальной и латеральной дугообразных связок, покрывающих m. psoas и m. quadratus lumborum; 4) позвоночной части — ножек мышц, идущих от первых трех поясничных позвонков.
У 80 % людей существует диастаз между мышцами, идущими от латеральной дугообразной связки, теми, что начинаются от реберной дуги. Эта щель, покрытая фиброзной мембраной, носит название люмбокостального треугольника. V. A. Bochdalek считал, что слабость этого отдела является причиной возникновения врожденных заднелатеральных диафрагмальных грыж. Другими участками, где могут образоваться диафрагмальные грыжи, являются купола, сухожильный центр, ретростернальное ^пространство и пищеводное отверстие диафрагмы.
В норме в диафрагме имеется три наиболее важных отверстия:
1) полая вена проходит через сухожильный центр справа от средней линии;
2) пищеводное отверстие расположено слева от средней линии и слегка кзади от полой вены;
3) аорта лежит на телах позвонков, ограниченная правой и левой ножками диафрагмы, которые пересекаются спереди от нее.
Эмбриогенез диафрагмы. Диафрагма образуется из четырех закладок: 1) поперечная перегородка; 2) парные плевроперитониальные мембраны на каждой стороне грудной стенки средостения; 3) мезенхима, примыкающая к пищеводу; 4) мышцы, врастающие в диафрагму из стенки туловища.
Полное отделение плевральной и перитониальной полостей происходит в начале 8-й недели гестации (эмбрион 19-20 мм). Поперечная перегородка, медиастинальная мезенхима и плевроперитониальные мембраны соединяются вместе. В последнюю очередь они сливаются в том участке, который носит название плевроперитониального канала.
Мышцы диафрагмы развиваются из трех источников. Прежде всего, это миобласты, образующие стенку туловища. Миобласты отделяются от внутреннего абдоминального слоя мышц и мигрируют, образуя диафрагму. Данным процессом можно объяснить, почему в грудной клетке существует только два межреберных мышечных слоя, в то время как в брюшной стенке имеется три мышечных слоя.
Некоторые эмбриологи считают, что миобласты развиваются in situ внутри эмбриональных диафрагмальных мембран. Высказывается также предположение о том, что миобласты диафрагмы происходят из шейной мезодермы, сопровождая диафрагмальный нерв в процессе его опускания. Этим можно объяснить, почему диафрагма иннервируется именно п. рйгеnicus, исходящим из III-V шейных сегментов спинного мозга.
Эмбриогенез диафрагмальных грыж
Врожденные диафрагмальные грыжи очень широко варьируют по локализации и размерам. Это лишний раз подтверждает мнение, что причиной возникновения данного порока могут быть самые разнообразные нарушения эмбриогенеза. Причинами аномалий диафрагмы могут быть: 1) нарушения при соединении ее зачатков между собой; 2) нарушения в процессе формирования диафрагмальных мышц. В первом случае формируется ложные грыжи, во втором — истинные.
Согласно современным представлениям, задние ложные диафрагмальные грыжи образуются следующим образом. В норме плевроперитониальное отверстие должно закрыться на 8-й неделе гестации. Кишечник начинает быстро удлиняться на 5-й неделе. В связи с небольшим объемом брюшной полости он выпячивается в пупочный канатик (эмбриональная грыжа). В это время первичная кишечная петля быстро удлиняется, разделяется на тонкую и толстую кишку и поворачивается из сагиттальной во фронтальную проекцию. К 10-й неделе гестации, через 2 недели после закрытия плевроперитониального канала, брюшная полость увеличивается настолько, что удлиненные кишечные петли имеют возможность возвратиться в живот и продолжить там ротацию вокруг корня брыжейки против часовой стрелки. Если дефект в диафрагме к этому времени по каким-то причинам сохраняется, кишечник может сместиться в грудную клетку. Если диафрагмальная грыжа возникает рано, в эмбриональном периоде, то у ребенка неизбежно имеет место мальротация, или несостоявшийся поворот, кишечника, для которой характерно отсутствие фиксаций брыжейки средней кишки. При развитии выпячивания в поздние сроки гестации или даже после рождения ребенка обычно отмечается нормальная фиксация брыжейки к задней брюшной стенке. Естественно, что при завершенном процессе ротации кишечника и фиксации брыжейки в грудной клетке будет расположено меньшее количество кишечных петель.
Причиной образования врожденных грыж переднего отдела диафрагмы являются нарушения эмбриогенеза поперечной перегородки диафрагмы. При этом ложные френоперикардиальные грыжи локализуются в месте слияния поперечной перегородки и плевроперитониальных мембран.
Истинные диафрагмальные грыжи, как считается, образуются при нарушении формирования мышц диафрагмы. Мышечный дефект может быть небольшим, но при диффузном поражении мышц купола диафрагмы развивается полная его релаксация. Примером грыж, возникающих вследствие мышечных дефектов, являются также задние диафрагмальные грыжи с грыжевым мешком и ретростернальные грыжи Морганьи (М. I. Rowe et al., 1995). В редких случаях может полностью отсутствовать купол диафрагмы, в том числе ее ножки. Это означает, что у больного имеет место полная агенезия всех четырех компонентов, из которых формируется грудобрюшная перегородка. Такие дети, как правило, не жизнеспособны.
Эмбриогенез легочной гипоплазии
Ключевым фактором, определяющим выживаемость пациентов при ложных диафрагмальных грыжах, является степень развития легкого при рождении ребенка. Развитие легкого начинается на 26-33-й день гестации (эмбрион 4-4,5 мм), когда из переднего отдела первичной кишки образуется дивертикул трахеи, который затем расщепляется на легочные зачатки. Последующее развитие дыхательных путей происходит через несколько фаз: железистую, каникулярную и альвеолярную.
В железистой фазе (от 50-го дня до 16-й недели гестации) в результате дихотомического деления концевых зачатков формируются бронхолегочные сегменты. Они выстланы кубическим эпителием, благодаря чему гистологически напоминают железу.
Каникулярная фаза (17-26-я недели гестации) характеризуется продолжающимся почкованием периферических воздушных пространств, в результате чего формируются бронхи и альвеолы. В то же время происходит интенсивное врастание капилляров внутрь воздушных пространств.
Альвеолярная фаза, или терминальный мешотчатый период, продолжается с 26-й недели гестации до конца внутриутробного развития и даже после рождения. На этой стадии происходит быстрое удлинение и увеличение количества тонкостенных воздушных пространств, респираторных бронхиол и альвеолярных мешочков. Жизнеспособность плода во многом будет зависеть от величины поверхности альвеолярных мешочков (конечных альвеол).
При рождении у ребенка имеется около 24 млн мешочков, из которых формируются отдельные альвеолы. В это время происходит быстрое увеличение количества альвеол, но не их размеров. Между 3-м и 8-м годами жизни альвеолы начинают увеличиваться не только в количестве, но и в размерах. К 7-8 годам и позже насчитывается уже 200-600 млн альвеол. При этом они продолжают увеличиваться в размерах по мере расширения объема грудной клетки, однако новые альвеолы в этом возрасте уже не образуются.
Артерии легких у плода имеют более толстую по отношению к диаметру сосуда мышечную стенку, чем у старших детей и взрослых. В норме к 3-му дню после рождения некоторые из артерий, в результате мышечной атрофии и расширения сосудов, становятся по толщине такими же, как у взрослых людей. Легочная гипоплазия возникает в том случае, когда развивающееся легкое плода сдавливается каким-либо образованием, занимающим предназначенное для него пространство, например кишечником, смещенным в грудную клетку. Это подтверждают экспериментальные исследования на плодах овец (М. R. Harrison, 1990), у которых модель гипоплазии легкого создавали путем раздувания силиконового баллона в левой плевральной полости в последнем триместре беременности.
Для легочной гипоплазии, сочетающейся с врожденной диафрагмальной грыжей, характерно уменьшение количества бронхиальных ветвей и альвеол. Поражается также и сосудистая сеть легких.
Поскольку число ветвей легочной артерии соответствует количеству бронхиол, то и этот показатель при легочной гипоплазии снижается. Кроме того, в данной ситуации артерии сохраняют более толстую мышечную стенку и имеют меньший диаметр. Мышечный слой распространяется даже в небольшие артерии, расположенные дистальнее терминальных бронхиол, подобно тому, как это бывает у детей с мекониальной аспирацией, первичной легочной гипертензией или синдромом гипоплазии левых отделов сердца.
Патогенез легочных и сердечно-сосудистых нарушений при диафрагмальных грыжах
Экспериментальные модели диафрагмальной грыжи показывают, что внутриутробная компрессия легких задерживает их развитие. При этом важную роль играет механическое сдавление легкого и нарушение дыхательных движений плода. Уменьшение дыхательной поверхности легких связано, прежде всего, с уменьшением общей альвеолярной массы вследствие редукции конечных респираторных путей. Подобные гипопластические изменения обычно более выражены на стороне поражения в левом легком и меньше — в правом, которое в определенной степени способно вентилироваться и осуществлять газообмен.
В сосудистом русле гипоплазированных легких отмечается уменьшение диаметра всех легочных сосудов и значительное сужение их просвета за счет резкого утолщения мышечной стенки. Гладкая мускулатура может быть выявлена даже в артериолах, на уровне альвеолярных ходов. Изменения в сосудах, как правило, соответствуют степени гипоплазии легкого. Нарушения вентиляции легких лежат в основе развития гемодинамических сдвигов, которые в большинстве случаев определяют клиническую картину у детей с врожденной диафрагмальной грыжей.
В результате гипоплазии легких часто возникает легочная гипертензия, причинами которой являются уменьшение количества легочных сосудов и объема капиллярного русла, повышение сопротивления к кровотоку аномально толстой мышечной артериальной стенки и патологически обостренная реакция артериальной мускулатуры на гипоксию, ацидоз и некоторые медиаторы сосудистого тонуса. Легочная гипертензия и сопротивление кровотоку в легких приводят к венозно-артериальному шунтированию крови. У больных остаются незакрытыми артериальный проток и овальное окно в межпредсердной перегородке, через которые происходит массивный сброс крови из правых отделов сердца в левые. Это еще больше снижает перфузию легких. Легочная ангиография и радиоизотопное сканирование легких, проводимые в клинических условиях, иногда показывают практически полное прекращение перфузии легких у этих детей.
Шунтирование больших объемов крови усугубляет и так уже достаточно выраженные гипоксию и ацидоз. В свою очередь, снижение насыщения крови кислородом до 50 мм рт. ст. и рН до 7,13 еще больше увеличивает сопротивление легочных сосудов, что значительно затрудняет легочный кровоток. Еще одной причиной гемодинамических нарушений может быть смещение органов средостения, прежде всего сердца, в здоровую сторону. Смещение приводит к нарушению притока крови к сердцу и венозному застою в системе полых вен. Клинические наблюдения показывают быстрое улучшение состояния после снятия внутриплеврального напряжения и устранения смещения средостения, даже при нерасправленном пораженном легком. В общем, картину патологических сдвигов у детей с врожденной диафрагмальной грыжей можно представить следующим образом: нарушение вентиляции гипоплазированных легких и легочная вазоконстрикция приводят к повышению сосудистого сопротивления и легочной гипертензии, вследствие перегрузки малого круга кровообращения происходит право-левый сброс крови через продолжающие функционировать фетальные коммуникации — открытый артериальный проток и овальное окно. Шунтирование крови в определенной степени играет роль компенсаторного механизма и способствует разгрузке правых отделов сердца, но, вместе с тем, усиливает гипоксию и ацидоз, а также еще больше нарушает легочный кровоток. Таким образом, замыкается постоянно действующий «порочный круг»: снижение перфузии и газообмена в легких ведет к повышению давления в системе легочной артерии и увеличению сброса крови из правых отделов в левые отделы сердца. Это усиливает гипоксию и ацидоз и еще больше нарушает функцию легких. Усугубляют патологический процесс смещения средостения, нарушения венозного притока к сердцу и застойные явления в системе полых вен.
Сопутствующие заболевания
Анализ большого количества случаев врожденной диафрагмальной грыжи (P. Puri, F. J. Bennet et al., 2005) показывает, что у 50 % пациентов обнаруживаются сочетанные пороки развития:
1. Поражения центральной нервной системы (гидроцефалия, менингомиелоцеле, энцефалоцеле и др.) наблюдаются в 25-30 % случаев.
2. Пороки развития желудочно-кишечного тракта (незавершенный поворот кишечника, атрезии различных отделов пищеварительного тракта, грыжи пупочного канатика) у 20 % больных.
3. Пороки сердечно-сосудистой системы (дефекты межпредсердной и межжелудочковой перегородки, тетрада Фалло, коарктация аорты, дефекты перикарда, эктопия сердца) имеют 25 % новорожденных.
4. Пороки развития мочеполовой системы встречаются у 15 % пациентов.
Нередко имеет место трисомия по 13-й и 18-й парам хромосом. Более половины детей рождается недоношенными. Особенно часто сопутствующие пороки и недоношенность отмечаются у мертворожденных или погибших вскоре после рождения детей с диафрагмальными грыжами.
Анатомическая классификация врожденных диафрагмальных грыж у детей
В зависимости от локализации выделяют следующие группы диафрагмальных грыж:
1. Грыжи заднего отдела диафрагмы (ложные, переходные).
2. Грыжи купола диафрагмы (истинные, реже ложные).
3. Грыжи пищеводного отверстия диафрагмы (истинные):
а) эзофагеальные;
б) параэзофагеальные.
4. Грыжи переднего отдела диафрагмы:
а) ретростернальные (истинные);
б) френоперикардиальные (ложные).
Варианты формирования диафрагмальных грыж представлены на рис. 2.
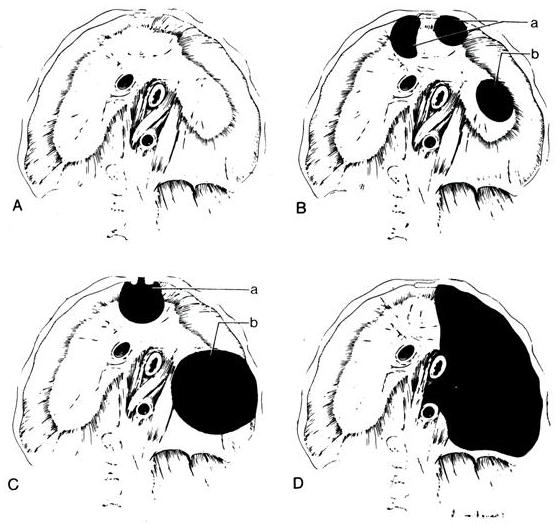
Рис. 2. Варианты диафрагмальных грыж: а — нормальная диафрагма; б, в — грыжи переднего отдела диафрагмы: 1 — отверстие Морганьи, диастаз между мышцами, идущими от грудины и ребер, 2 — заднелатеральный дефект (Богдалека), нарушение слияния поперечной перегородки и плевроперитонеальных складок; г — агенезия левого купола диафрагмы с отсутствием аортальных и эзофагеальных ножек
Грыжи заднего отдела диафрагмы
Грыжи заднего отдела диафрагмы могут быть ложными и, значительно реже, переходными. Входными воротами грыжи является щелевидный пристеночный дефект диафрагмы в пояснично-реберном отделе (щель Богдалека). В 80-90 % случаев он встречается слева. Дефект может иметь различные размеры, и чем он меньше, тем лучше бывает выражен мышечный валик из остатков диафрагмы по реберному краю. Обычно валик хорошо выражен у заднего края реберной дуги и исчезает в боковой ее части. Грыжевой мешок чаще всего отсутствует, и органы брюшной полости непосредственно соприкасаются с гипоплазированным легким. В редких случаях (15-20 %) они могут быть отделены от легкого остатками париетальной плевры или брюшины (переходная форма грыжи). В таких ситуациях, после низведения органов в брюшную полость, мешок должен быть иссечен. В противном случае может сформироваться резидуальная киста, сдавливающая легкое. Чаще всего в плевральную полость смещается селезенка, большой сальник, тонкая и толстая кишка, левая почка, реже, обычно при больших дефектах, — желудок и часть левой доли печени. Выявление в грыжевом содержимом желудка или печени считается неблагоприятным признаком. Практически у всех этих больных имеются нарушения поворота кишечника, что также требует коррекции во время операции. Содержимым левосторонних задних грыж обычно является левая доля печени и кишечник (рис. 3).
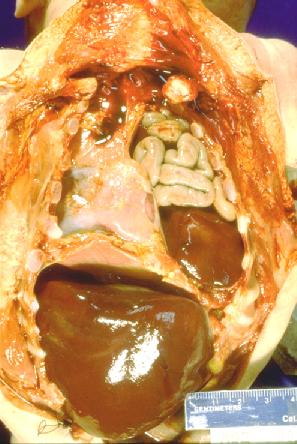
Рис. 3. Левосторонняя диафрагмальная грыжа (патологоанатомический препарат)
Клиническая картина. Тяжесть сердечно-легочных нарушений при ложных диафрагмальных грыжах зависит не только от степени компрессии и смещения органов средостения, но и от глубины морфофункциональных изменений в легких и сердечно-сосудистой системе, которые произошли в неонатальном периоде в результате сдавления легкого. Примерно 30 % таких детей рождаются мертвыми и около 35 % умирают вскоре после рождения, еще до поступления в отделение хирургии новорожденных (P. Puri, 1999).
Вместе с тем около 5-15 % больных с грыжей Богдалека могут прожить годы без выраженных проявлений заболевания (I. Berman et al., 1998; P. Puri, 1999; H. Yamamoto et al., 2005). Симптоматика ложных диафрагмальных грыж в основном обусловлена степенью сдавления органов грудной полости. Эти грыжи чаще, чем истинные, приводят к компрессионному синдрому.
У большинства детей с ложными диафрагмальными грыжами дыхательные и сердечно-сосудистые расстройства возникают сразу или в первые часы после рождения и носят выраженный характер.
Наиболее часто имеют место цианоз и одышка, которые проявляются в виде приступов. Это состояние называют «асфиксическим ущемлением», так как на первый план выступают симптомы острой дыхательной и сердечно-сосудистой недостаточности. Симптомы непроходимости кишечника не успевают развиться, поскольку ребенок подвергается операции или погибает раньше от легочно-сердечной недостаточности.
При осмотре, помимо цианоза, может обращать на себя внимание асимметрия грудной клетки с выбуханием на стороне поражения. Дыхательная экскурсия этой половины груди резко уменьшена. Дыхание частое, поверхностное. Живот за счет переместившихся в грудную клетку органов обычно запавший, ладьевидный (рис. 4). Перкуторно над соответствующей половиной груди определяется тимпанит, при аускультации — резкое ослабление дыхания.
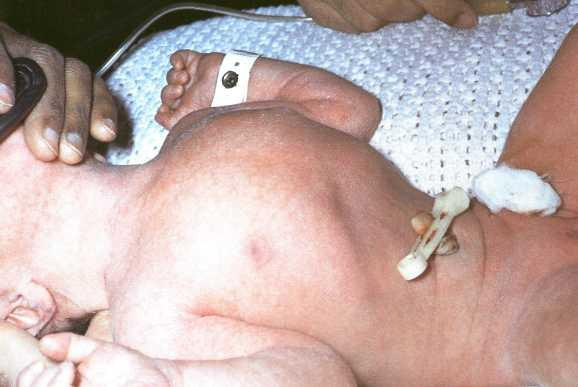
Рис. 4. Внешний вид новорожденного с диафрагмальной грыжей
Сердечные тоны при левосторонней грыже определяются справа, что указывает на смещение сердца в здоровую сторону (декстрапозиция). Это может привести к ошибочному диагнозу истиной декстракардии. В грудной клетке иногда удается выслушать шум плеска или перистальтические шумы. Приступы цианоза усиливаются при крике, беспокойстве, кормлении или изменении положения ребенка. Даже перекладывание ребенка с левого бока на правый может привести к усилению смещения средостения и легких и к ухудшению состояния. Ухудшение состояния ребенка при кормлении происходит вследствие переполнения желудка, нарастающего метеоризма, явлений частичной или полной непроходимости желудочно-кишечного тракта.
Нередко сразу после рождения у ребенка отмечается выраженный цианоз, кожные покровы и слизистые темно-синего или чугунного цвета, дыхание частое поверхностное или редкое, крик слабый. Острая дыхательная недостаточность прогрессирует очень быстро. Этих детей обычно доставляют в хирургическую клинику из родильного дома в крайней степени асфиксии или даже в агональном состоянии. При несвоевременном оказании помощи и без проведения искусственной вентиляции легких они быстро погибают от гипоксии. Летальность в этой группе больных может достигать 70 %.
Шансы на выживание ребенка значительно возрастают и могут достигнуть 100 %, если признаки дыхательной недостаточности проявляются не ранее 24 ч после рождения. У таких детей симптомы нарушения дыхания, одышка появляются и нарастают при плаче, крике, изменении положения. Иногда отмечается упорный кашель, периодически, особенно после кормления, возникает рвота. Однако в ряде случаев и у этих больных дыхательная недостаточность может протекать тяжело, в виде респираторного дистресс-синдрома.
Дети старше 3 лет обычно предъявляют жалобы на одышку, утомление при физической нагрузке, слабость, плохой аппетит, головокружение. В физическом развитии они значительно отстают от своих сверстников. Перкуторные и аускультативные изменения обычно те же, что описаны выше, но лучше удается прослушать шум перистальтических волн смещенных в грудную клетку петель кишечника.
У небольшого числа больных брюшные органы не всегда находятся в плевральной полости, а смещаются туда периодически. При этом возникает приступ болей на соответствующей стороне, иногда развивается одышка, явления частичной кишечной непроходимости.
Диагностика. В настоящее время диагноз диафрагмальной грыжи может быть установлен пренатально при ультразвуковом обследовании беременных женщин. Признаками патологии являются многоводие, расположение у плода желудка или кишечных петель в плевральной полости (рис. 5).
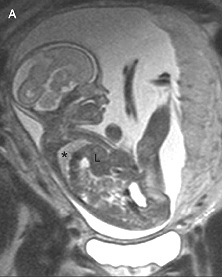
Рис. 5. Пренатальная диагностика диафрагмальной грыжи
Причиной многоводия являются перегибы в области желудочно-пищеводного перехода и/или пилоруса при смещении желудка. Многоводие и смещение желудка в плевральную полость являются плохими прогностическими признаками, которые говорят о большом дефекте диафрагмы. Летальность в этой группе детей может составить 70-90 % (D. K. Nakayama et al., 1995). При обнаружении диафрагмальной грыжи плод должен быть тщательно обследован сонографически на наличие пороков позвоночника, головного мозга, сердца и почек. Для выявления хромосомных и обменных аномалий выполняют амниоцентез или хорионбиопсию. Если диафрагмальная грыжа является единственным пороком, может быть рассмотрен вопрос о внутриутробной ее коррекции.
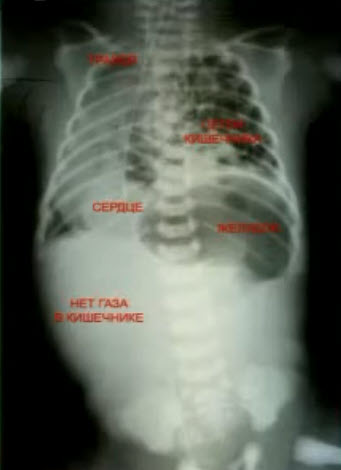
После рождения ребенка главным методом диагностики является рентгенологическое исследование: обзорная рентгенография грудной клетки и, по показаниям, рентгенконтрастные методы исследования, характер которых зависит от вида предполагаемой патологии. На обзорной рентгенографии для ложных диафрагмально-плевральных грыж характерно наличие кольцевидных или ячеистых просветлений по всей пораженной половине грудной клетки. Кольцевидные тени часто имеют пятнистый рисунок без четкого контурирования каждой полости. Характерна изменчивость положения и форм участков просветления и затемнения вследствие перистальтики кишечника. Этот признак удается установить путем сравнения двух рентгенограмм, сделанных через некоторый промежуток времени. Тень смещенных в грудную клетку брюшных органов определяется не только в проекции плевральной полости, но и в области средостения. При ложных грыжах часто нельзя проследить контур купола диафрагмы на стороне поражения, а тень кишечных петель из грудной клетки плавно переходит на проекцию брюшной полости. Одновременно отмечается снижение пневматизации кишечника в проекции брюшной полости за счет смещения кверху (рис. 6).
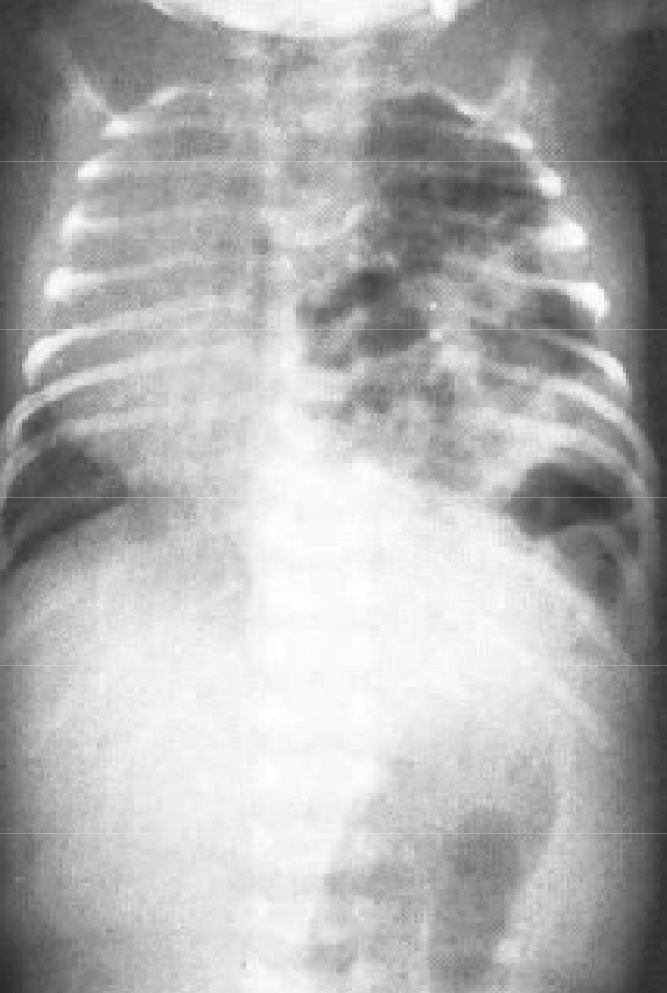
Рис. 6. Рентгенограмма новорожденного с диафрагмальной грыжей
Смещение органов средостения и сердца зависит от объема пролабировавших в грудную полость органов. У новорожденных и детей первых месяцев жизни смещение бывает столь значительным, что нередко создается впечатление врожденной декстракардии. Рисунок здорового легкого усилен, иногда напоминает частичный ателектаз. Нередко можно видеть медиастинальную грыжу.
В затруднительных случаях необходимо введение зонда в желудок, что позволяет подтвердить расположение последнего в грудной клетке. Для окончательного заключения, чаще у старших детей, приходится прибегать к контрастному исследованию желудочно-кишечного тракта. Для этой цели используют контрастирование желудка, пассаж контраста по желудочно-кишечному тракту и ирригографию.
Лечение. Все новорожденные с ложными диафрагмальными грыжами нуждаются в оперативном лечении. При этом важным фактором успеха являются сроки проведения операции, которая позволяет освободить плевральную полость и дает возможность для расправления легкого на стороне поражения. Однако в последнее время стало понятно, что немедленная коррекция порока не всегда оказывает благотворное влияние на функцию легких. Результаты операции во многом зависят от степени гипоплазии легких и выраженности легочной гипертензии у больного. Поэтому важным фактором выживаемости больных является правильная интенсивная предоперационная подготовка.
Главная цель предоперационной подготовки — стабилизация состояния ребенка, позволяющая провести радикальную операцию.
Больным обязательно:
1) ставится желудочный зонд для декомпрессии;
2) проводится коррекция нарушений кислотно-основного и газового состава крови;
3) осуществляется мониторинг газов крови, позволяющий контролировать степень шунтирования кровотока.
При выраженной гипоксии ребенка следует перевести на искусственную вентиляцию легких (ИВЛ) с использованием миорелаксантов. ИВЛ следует проводить под давлением не более 20-40 мм рт. ст. В противном случае может возникнуть баротравма с последующим развитием пневмоторакса. К дыхательной смеси добавляется закись азота, которая способствует вазодилатации и уменьшению легочной вазоконстрикции. Используются препараты допамин и добутамин, которые повышают системное артериальное давление и этим способствуют снижению сброса крови из правых отделов сердца в левые.
Нельзя проводить вентиляцию через маску, поскольку это ведет к газовому растяжению кишечника, что усиливает сдавление легких и усугубляет легочную недостаточность.
ИВЛ позволяет снизить гипоксию и ацидоз, а респираторный алкалоз способствует снижению вазоконстрикции ветвей легочной артерии. Миорелаксанты облегчают проведение искусственной вентиляции легких и, как считают, напрямую снимают давление в легочной артерии.
При проведении ИВЛ важно следить за состоянием легкого не только на больной, но и на здоровой стороне, где при повышении вентиляционного давления может произойти пневмоторакс. Если стандартная ИВЛ и другие мероприятия неэффективны, следует применять высокочастотную ИВЛ, которая позволяет довольно успешно снизить гипоксемию и уменьшить вероятность баротравмы легкого. Частота дыхания должна составлять более 40/мин при низком вентиляционном давлении.
В последние годы появился еще один резервный способ выведения новорожденных с диафрагмальными грыжами из тяжелого состояния. Это методика экстракорпоральной мембранной оскигенации (ЭКМО). Показанием к использованию ЭКМО является тяжелый респираторный дистресс-синдром, который не удается ликвидировать другими методами. Ее назначают в тех случаях, когда после массивной терапии, включая высокочастотную вентиляцию, на фоне фракционного вдыхания кислорода в концентрации (FiO2) 100 % у больного сохраняется РО2 менее 50 мм рт. ст. и РСО2 более 50 мм рт. ст.
В последнее время данную методику стали применять как на дооперационном этапе, так и во время операции и в послеоперационном периоде. При проведении ЭКМО у больного выполняют забор крови, пропускают ее через мембранный оксигенатор, где происходит газообмен, и возвращают больному. Кровь может быть взята из правого предсердия и возвращена больному в бедренную вену (вено-венозное шунтирование) или артериальную систему (венозно-артериальное шунтирование). Наиболее часто используется венозно-артериальное шунтирование. Для этого ребенку канюлируют правое предсердие через яремную вену и дугу аорты через сонную артерию. Венозную кровь пропускают через резервуар с силиконовой мембраной, проницаемой для кислорода и углекислоты, где происходит обогащение кислородом, и возвращают в дугу аорты. При проведении операции с ЭКМО на фоне гепаринизации организма имеется большая опасность массивных внутрибрюшных и внтуриплевральных кровотечений. В целом, ЭКМО позволяет увеличить выживаемость у детей с самыми тяжелыми формами врожденных диафрагмальных грыж, по одним данным, примерно на 15 %, по другим — на 30-40 % (J. B. Atkinson, H. Kutagawa, 1993).
Хирургическое лечение ложных диафрагмальных грыж у новорожденных следует проводить после стабилизации состояния.
Доступ может быть торакальным или абдоминальным. Торакальный доступ позволяет осмотреть гипоплазированное легкое и с меньшими техническими трудностями ушить диафрагму или выполнить ее пластику. Его недостатком является невозможность выполнения симультанных операций по устранению несостоявшегося поворота кишечника или формирования, в случае необходимости, вентральной грыжи. При абдоминальном доступе легче низвести внедрившиеся органы, правильно расположить их в брюшной полости, устранить незавершенный поворот кишечника. Гипоплазированное легкое можно осмотреть через дефект в диафрагме. Возможно также использование торакоскопической и лапараскопической техники.
В последние годы многие эндоскопические хирурги (F. Becmeur et al., 2001; K. Schaarschmidt et al., 2005) подчеркивают преимущество именно торакоскопической техники при лечении диафрагмальных грыж у новорожденных (рис. 7). Троакары в грудную клетку вводят открыто, в плевральной полости создается давление около 2 мм рт. ст. (10-15 % от вентиляционного давления). Операцию проводят на операционном столе с приподнятым головным концом. Это позволяет грыжевому содержимому самопроизвольно вправиться в брюшную полость и создает отличные условия для пластики диафрагмы.
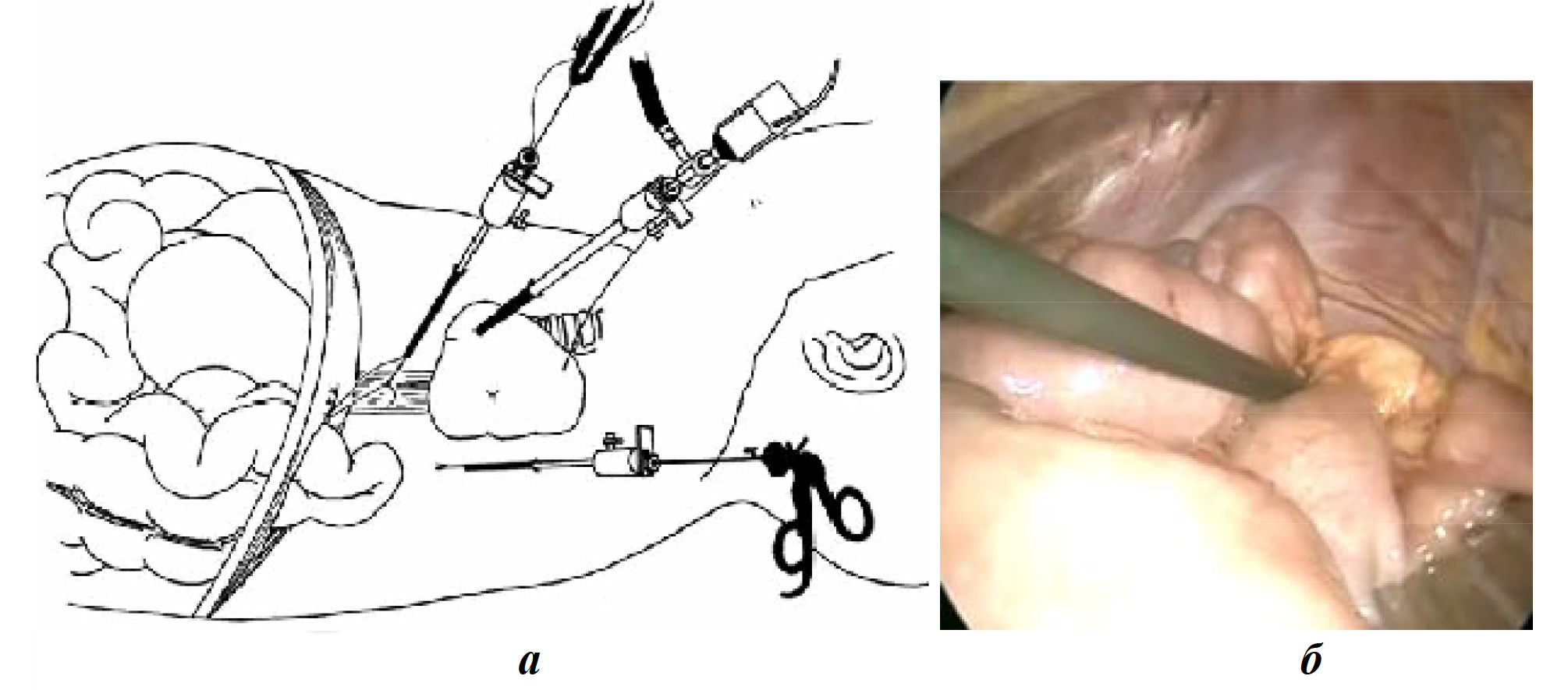
Рис. 7. Торакоскопическая техника при лечении диафрагмальных грыж: а — схематическое изображение торакоскопии; б — торакоскопическая картина диафрагмальной грыжи
При лапароскопическом доступе органы брюшной полости низводят в брюшную полость, что по мере ее заполнения затрудняет обзор и ушивание дефекта в диафрагме (рис. 8).
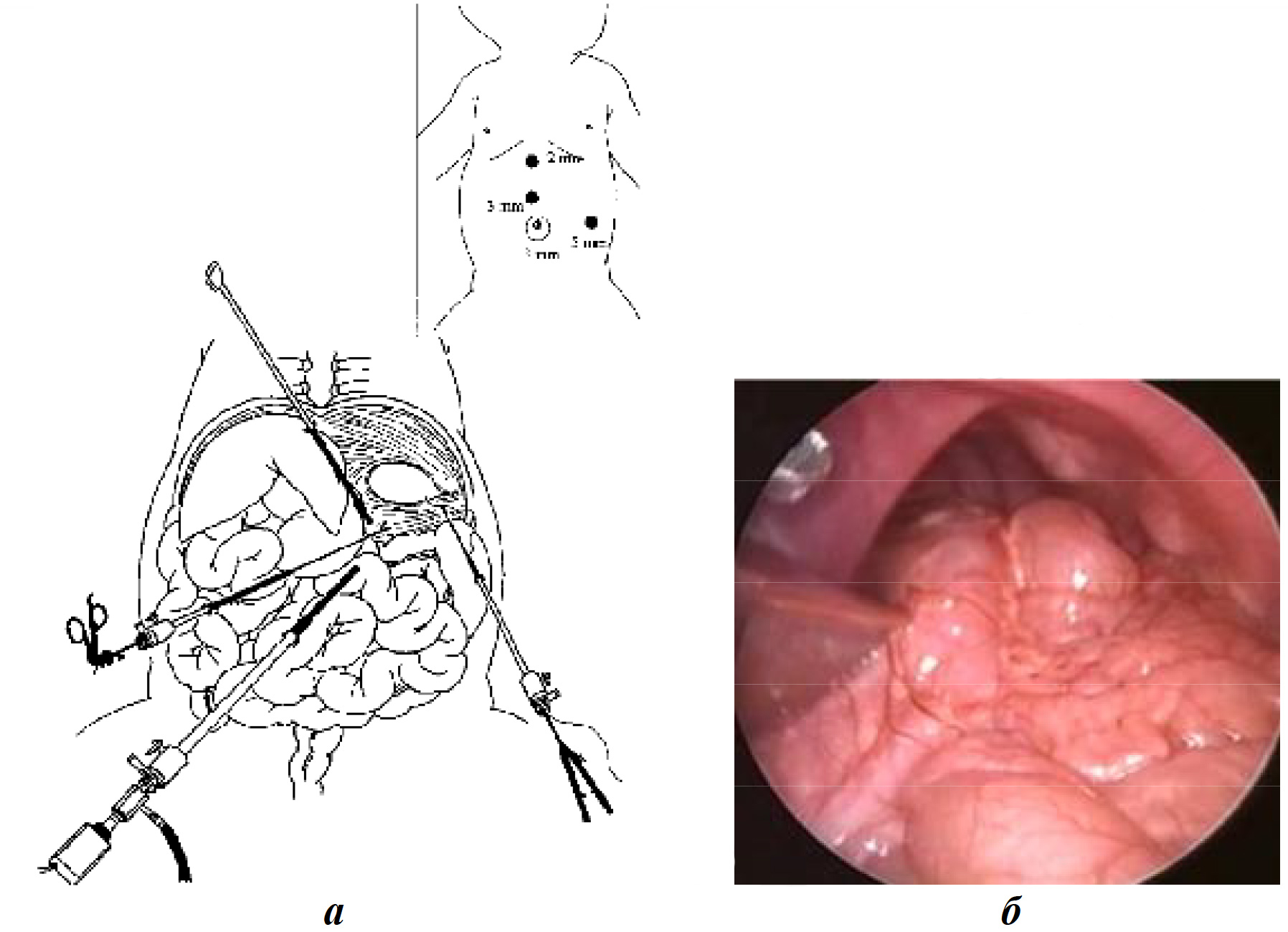
Рис. 8. Лапароскопическая техника в лечении левосторонней диафрагмальной грыжи: а — схематическое изображение лапароскопии; б — лапароскопическая картина диафрагмальной грыжи
При открытой операции подавляющее большинство хирургов предпочитает использовать абдоминальный доступ. У старших детей операцию осуществляют через срединную лапаротомию. В грудном возрасте предпочтительней поперечный разрез с пересечением прямых мышц живота. На первом этапе операции кишечник и другие органы низводят в брюшную область. Важно убедиться, что в брюшную полость низведена селезенка, которая обычно последней «покидает» грудную клетку. После извлечения органов из грудной полости ее следует осмотреть на наличие грыжевого мешка, который присутствует примерно у 20 % больных. Мешок должен быть иссечен, поскольку он мешает расправлению легкого и способствует образованию резидуальной кисты, сдавливающей легкое.
Отверстие в диафрагме ушивают прочными не рассасывающимися матрасными швами. При отсутствии мышечного валика диафрагму подшивают к ребру. При большом дефекте отверстие следует закрыть лоскутом из синтетической ткани, лучше всего тефлоновой сеткой или заплатой из гортекса. При необходимости устраняют незавершенный поворот кишечника. Рану брюшной полости послойно зашивают наглухо. Грудную полость дренируют тонкой силиконовой трубкой.
Нередко после низведения кишечника под диафрагму обнаруживается несоответствие между вместимостью брюшной полости и объемом кишечника. В этих случаях целесообразно растянуть брюшную стенку пальцами, чтобы уместить кишечник в брюшную полость. При необходимости можно не ушивать апоневроз, а выполнить пластику с выкраиванием лоскута из обеих половин апоневроза или сшить только кожу. В редких случаях может потребоваться вшивание в лапаратомную рану временной заплаты из силастика, как это делают при омфалоцеле или гастрошизисе. Обязательно оставляют зонд в желудке для декомпрессии.
В послеоперационном периоде следует продолжить ИВЛ. При этом концентрация РО2 в артериальной крови должна составлять 80-100 мм рт. ст. Снижать концентрацию кислорода и частоту дыхания следует медленно, поскольку небольшое падение FiO2 может привести к выраженному спазму легочных сосудов, восстановлению упорного фетального кровообращения и легочной гипертензии. Если у больного дренаж установлен в плевральной полости только с больной стороны, активную аспирацию применять не следует, чтобы не вызывать смещение средостения. При двухстороннем дренировании достаточно создать разряжение 5-7 см вод. ст. на больной стороне и 8-10 см вод. ст. — на здоровой. Обычно этого хватает, чтобы удержать средостение на месте.
Современные подходы к лечению диафрагмальных грыж
Основной причиной летальности при врожденных ложных диафрагмальных грыжах является гипоплазия легкого, развившаяся внутриутробно вследствие его сдавления грыжевым содержимым. Поэтому в последние годы стали предпринимать попытки внутриутробной коррекции порока, что позволяло легкому в дальнейшем развиваться нормально. Первоначально данная операция была отработана на плодах овец.
Операцию следует выполнять между 20-й и 30-й неделями гестации. В более поздние сроки возрастает риск преждевременных родов, а легкие имеют меньше времени для нормального развития. Операция заключается в извлечении через разрез в матке левой ручки плода, выполнении торакотомии через небольшой разрез по средней подмышечной линии и ушивании дефекта в диафрагме (M. R. Harrison et al., 1993; J. A. O Neill et al., 2004).
В последнее время появилось описание еще одной методики внутриутробной профилактики гипоплазии легких при диафрагмальной грыже. Это внутриутробная окклюзия трахеи. Авторы считают, что подобная процедура позволяет легким лучше развиться, однако метод был пока еще использован только в эксперименте (M. N. Hedrick et al., 1994; J. A. O Neill et al., 2004).
Окклюзия трахеи плода позволяет добиться постепенного мягкого растяжения легких плода продуцируемой жидкостью за счет стимуляции локальных факторов роста легкого (рис. 9).
Трансплантация легкого. В настоящее время в литературе появились сообщения о возможности выполнения трансплантации легкого у новорожденных при ложных диафрагмальных грыжах и тяжелой гипоплазии обоих легких. Показанием для трансплантации является невозможность прекращения ЭКМО после пластики диафрагмы. Из литературы известно о двух случаях с одним благоприятным исходом, когда новорожденным вместо пораженного легкого была пересажена нижняя доля легкого от взрослого реципиента. В послеоперационном периоде этому ребенку продолжали проводить ЭКМО до тех пор, пока пересаженное легкое не начало функционировать. Предполагается, что трансплантат можно использовать временно, пока не созреет легкое на здоровой стороне или не сможет функционировать постоянно. Считается, что при плохой функции гипоплазированного легкого некоторым больным трансплантация может потребоваться в будущем (M. I. Rowe et al., J. A. O Neill et al., 2008).
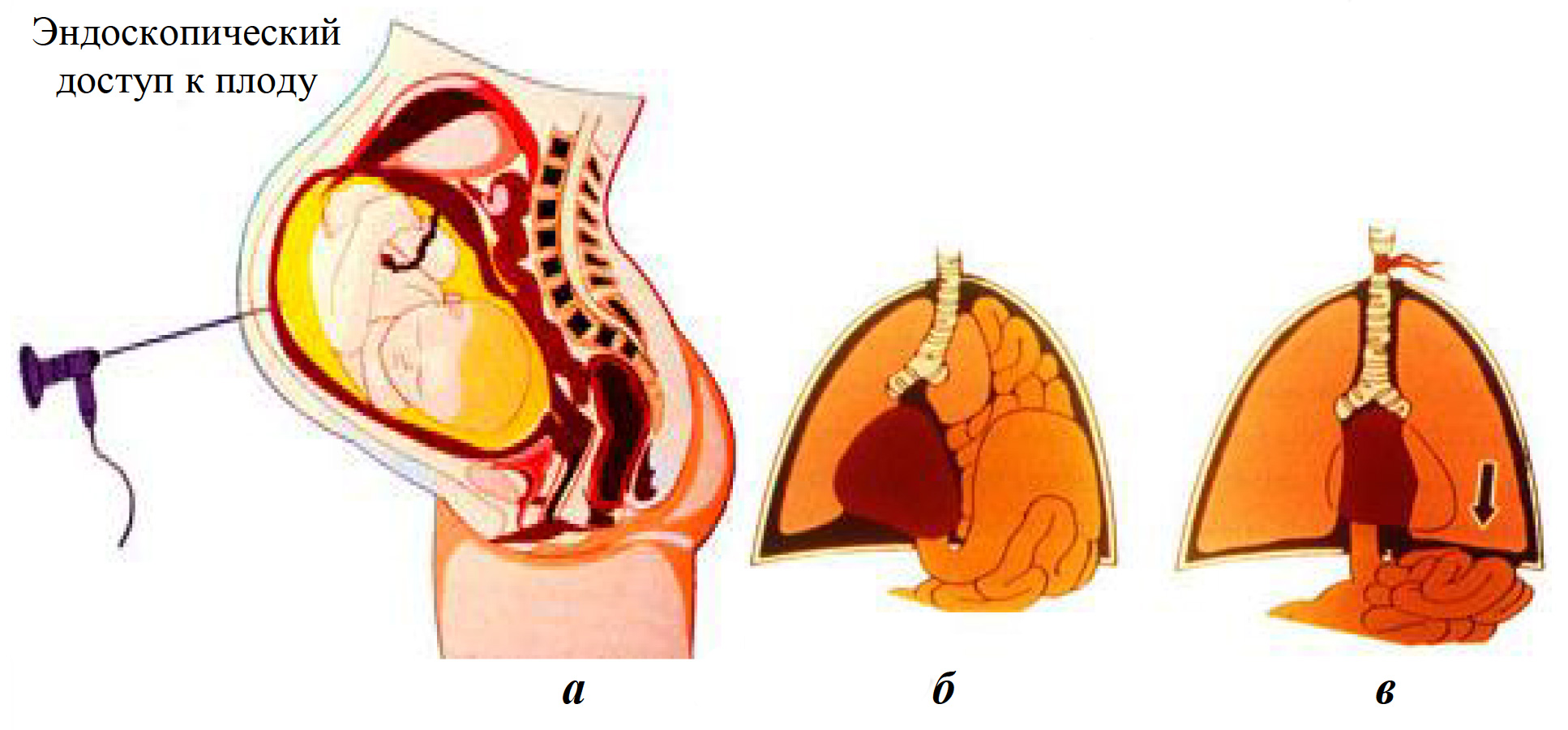
Рис. 9. Окклюзия трахеи плода: а — введение лапароскопа в полость матки; б — интубация трахеи; в — окклюзия трахеи
Грыжи купола диафрагмы
Грыжи купола диафрагмы в подавляющем большинстве случаев являются истинными. Грыжевой мешок в данном случае образует участок истонченного купола диафрагмы, который в различной степени выпячивается в плевральную полость. Эти грыжи чаще встречаются справа. Размеры их могут варьировать от небольшого выпячивания диафрагмы до полной ее релаксации, когда наблюдается истончение и высокое стояние всего купола диафрагмы. Полная релаксация чаще всего встречается слева. Релаксация может быть врожденной, когда имеется дефект образования мышц купола диафрагмы, а грудобрюшная перегородка состоит из двух серозных листков. Вторичная релаксация чаще возникает вследствие родового повреждения диафрагмального нерва. Обычно в этих случаях имеет место и сочетанный паралич плечевого сплетения Дюшена-Эрба. Повреждение диафрагмального нерва может произойти у ребенка во время операции на шее и средостении или в результате воспалительных процессов и опухолей этой области.
Реже встречаются полные дефекты в куполе диафрагмы с образованием ложных грыж. В этих случаях клиническая картина, течение заболевания и лечебная тактика мало отличаются от таковых при задних грыжах диафрагмы. Диафрагмальные грыжи с полным отсутствием диафрагмы встречаются крайне редко и составляют примерно 1/7 часть от всех ложных грыж. Хирургу редко приходится встречаться с данным видом порока, так как такие дети обычно умирают в родильном отделении сразу после рождения. Отсутствие обоих куполов диафрагмы еще более редкий порок развития, который обычно описывается как казуистика.
Клиническая картина. Выраженность симптомов истинных диафрагмальных грыж зависит от величины грыжевого выпячивания и степени компрессии органов грудной полости. У детей с грыжами купола диафрагмы значительно реже, чем при ложных грыжах, отмечается синдром острой дыхательной и сердечно-сосудистой недостаточности, а также признаки непроходимости или ущемления петель кишечника.
При больших истинных грыжах, то есть значительном выпячивании диафрагмы, более чем в половине случаев симптомы начинают проявляться у детей в возрасте до 3 лет, а иногда, в 10 % случаев, даже в период новорожденности. Клинически чаще всего определяется цианоз и одышка. У детей раннего возраста проявления заболевания более выражены. Дети старшего возраста чаще отмечают боли и неприятные ощущения в области грудной клетки и живота, особенно после еды или физической нагрузки. У них нередко возникает рвота, как правило, после приема пищи. С возрастом имеется тенденция к уменьшению выраженности таких респираторных нарушений, как одышка и цианоз, однако отставание в физическом развитии продолжает нарастать, появляется деформация грудной клетки, часто отмечаются повторные пневмонии.
При аускультации и перкуссии выявляются некоторое ослабление дыхания и тимпанит на стороне поражения. В ряде случаев при заполнении кишечных петель жидким содержимым перкуторный звук будет меняться. При левосторонних грыжах перкуторно и пальпаторно не удается определить селезенку. Иногда можно отметить асимметрию живота.
Более чем в 50 % наблюдений при истинных диафрагмально-плевральных грыжах, особенно при выпячивании ограниченной части купола диафрагмы, симптомы заболевания полностью отсутствуют. Это связано со стабильным положением органов, внедрившихся в грыжевой мешок, и отсутствием большого давления на грудные органы. Физикальные и аускультативные данные при небольших истинных грыжах не позволяют выявить каких-либо нарушений. Дети внешне могут не отличаться и не отставать в развитии от своих здоровых сверстников.
Диагностика. Рентгенологическая картина истинных диафрагмальных грыж характеризуется наличием округлой или овальной тени грыжевого мешка с ровным контуром, ограничивающим пролабированные органы брюшной полости. Этот контур, образованный грыжевым мешком, известен как пограничная линия.
Небольшие истинные грыжи почти в два раза чаще встречаются справа, чем слева. Они характеризуются выпячиванием ограниченного участка диафрагмы. Подвижность последней мало изменена или несколько ограничена. Смещение органов средостения и сердца отсутствует или выражено умеренно. Большие грыжи почти всегда наблюдаются слева. Истинные грыжи значительных размеров могут захватывать от 30 до 80 % площади диафрагмы. Они могут располагаться в центральном переднем и заднем отделах диафрагмы. При этих грыжах коллапс легкого и смещение сердца на рентгенограммах всегда выражены. Угол между нормальным отделом диафрагмы и мешком в области грыжевых ворот прослеживается плохо, особенно на прямых рентгенограммах, в боковой проекции он виден лучше. Обычно угол грыжевых ворот при больших грыжах тупой, но в отличие от релаксации диафрагмы он всегда выражен, и может быть определен при исследовании желудочно-кишечного тракта с бариевой взвесью.
При правостороннем расположении грыжи содержимым грыжевого мешка чаще всего бывает печень. Когда часть печени входит в грыжевой мешок, он принимает полусферическую форму, его тень становится плотной и интенсивной и сливается в нижних отделах с основной тенью печени. Реже между диафрагмой и печенью пролабирует толстая кишка. В этом случае тень печени будет отодвинута книзу.
Слева содержимым грыжевого мешка чаще всего оказывается дно желудка и/или тонкая и толстая кишка вместе с селезенкой. В этих случаях на фоне легочного поля ниже пограничной линии определяются крупно- и мелкопятнистые полости. Иногда желудок почти полностью заполняет грыжевое выпячивание и выглядит как большая одиночная полость с уровнем жидкости. Движения грыжевого мешка при дыхании резко ограничены, а иногда носят парадоксальный характер. В ряде случаев помощь в диагностике может оказать ультразвуковое исследование. Оно очень полезно при проведении дифференциальной диагностики истинных и ложных грыж диафрагмы (М. I. Rowe et al., 1995). Для дифференциальной диагностики диафрагмальной грыжи с опухолями, секвестрацией, врожденными кистами легкого или воспалительными процессами рекомендуют применять компьютерную томографию, изотопное сканирование печени, ангиопульмонографию.
Релаксация диафрагмы характеризуется высоким стоянием диафрагмы на всем протяжении. Она может быть врожденной или приобретенной вследствие повреждения диафрагмального нерва. У многих детей с врожденной релаксацией заболевание может протекать бессимптомно, в то время как при вторичном поражении симптомы дыхательной недостаточности часто бывают выраженными (М. I. Rowe et al., 1995; J. A. O Neill et al., 2004). На рентгенологических снимках у этих детей грудобрюшная преграда выявляется в виде тонкой тени правильной дугообразной или полусферической формы (рис. 10).
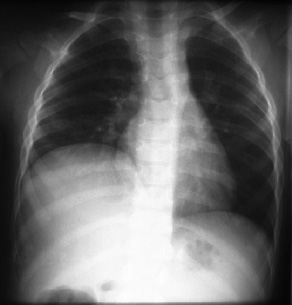
Рис. 10. Релаксация правого купола диафрагмы
В прямой проекции эта линия распространяется от грудной стенки до средостения, в боковой — от передней до задней грудной стенки. Углов или искривлений этой линии отметить не удается. Уровень стояния диафрагмы различен, но наиболее часто она поднимается до II—III ребра. Характер движений релаксированной диафрагмы также самый разнообразный. Обычно дыхательные экскурсии резко ограничены, но возможны парадоксальные движения, когда пораженная часть диафрагмы опускается при выдохе и поднимается во время вдоха, в то время как здоровая половина проделывает обратные движения — симптом коромысла. Под истонченной диафрагмой обычно располагается печень, газовый пузырь желудка, петли толстой кишки и селезенка, реже петли тонкой кишки. Для того чтобы с большей определенностью судить о взаимоотношении органов, пролабированных в грудную полость, можно провести исследование желудочно-кишечного тракта с бариевой взвесью.
Лечение истинных диафрагмальных грыж зависит от выраженности симптомов заболевания. При отсутствии симптоматики ребенку показано наблюдение. При наличии жалоб и признаков дыхательной недостаточности ставятся показания к операции.
При истинных грыжах купола диафрагмы большинство хирургов предпочитает использовать боковую торакотомию в VI межреберье. Перемещенные органы оттесняют в брюшную полость. Для пластики диафрагмы используют местные ткани. Даже при значительной аплазии диафрагмы у новорожденных возможно простое ушивание истонченной зоны и пликирование диафрагмы без рассечения грыжевого мешка. Швы накладывают на края рассеченного грыжевого мешка и мышечного дефекта противоположной стороны. Если наружный мышечный валик не выражен, сформированную диафрагму можно подшить к ребру. При очень больших грыжевых воротах прибегают к аллопластике. Дефект можно закрыть заплатой из синтетического материала (лавсан, гортекс) или консервированной твердой мозговой оболочкой, которые подшивают к его краям. Не следует во всех случаях стремиться к полному устранению грыжевого выпячивания, особенно при больших грыжах. Это может привести, особенно у новорожденных, к несоответствию объема недоразвитого легкого и плевральной полости, разрыву легкого с образованием пневмоторакса. Кроме того, создается угроза повышения внутрибрюшного давления. Операцию заканчивают дренированием грудной полости.
Грыжи переднего отдела диафрагмы
Грыжи переднего отдела диафрагмы бывают ретростернальными и френоперикардиальными.
Ретростернальные грыжи (истинные) разделяют на загрудинные и загрудинно-реберные. Грыжевое выпячивание из брюшной полости в переднее средостение происходит через дефект диафрагмы позади грудины (щель Ларрея) с образованием грыжи Морганьи (С. Я. Долецкий, 1976).
Грыжевой мешок образует париетальная брюшина. Некоторые авторы левостороннюю грыжу называет грыжей Лоррея, правостороннюю — грыжей Морганьи. Их содержимым обычно является часть печени, тонкая и толстая кишка, реже селезенка (рис. 11, 12).
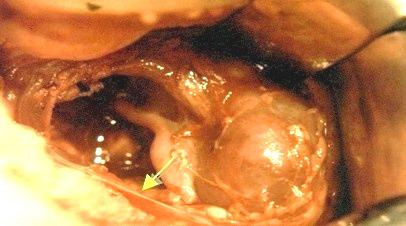
Рис. 11. Парастернальный дефект
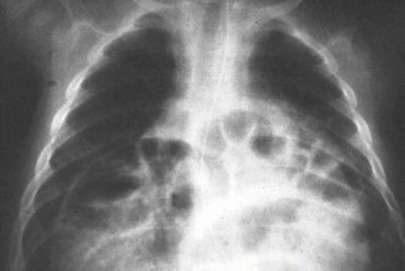
Рис. 12. Петли кишки в ретростернальном пространстве
Френоперикардиальные грыжи являются ложными, дефект располагается в сухожильной части диафрагмы и прилегающем к нему отделе перикарда. Через этот дефект брюшные органы могут непосредственно смещаться в полость перикарда, и, наоборот, сердце частично вывихивается через дефект в диафрагме в брюшную полость (ретроградная грыжа). Ретростернальный дефект в перикарде и диафрагме может сочетаться с эпигастральном диастазом или эпигастральной грыжей пупочного канатика (пентада Кантрелла).
Ретростернальные грыжи
Клиническая картина. Для ретростернальных (парастернальных) грыж более характерны симптомы расстройства функции желудочно-кишечного тракта. Сдавливание легкого или сердца при этой патологии обычно бывает небольшим. У ребенка периодически возникают боли и неприятные ощущения в эпигастральной области, иногда рвота. Одышка, кашель, цианоз встречаются редко. Почти в 50 % случаев данный порок клинически может не проявляться. При осмотре отмечается выбухание передненижнего отдела грудины. Методом перкуссии и аускультации можно определить тимпанит, ослабление сердечных тонов, отсутствие абсолютной сердечной тупости. Если грыжевой мешок заполнен сальником или частично отшнуровавшейся печенью, то, наряду с ослаблением сердечных тонов, будет отмечаться укорочение перкуторного звука. При ретростернальных грыжах нередко встречаются сочетанные аномалии, особенно пороки сердца и трисомия 21.
Диагностика. При ретростернальных грыжах на обзорной рентгенограмме определяется тень полуовальной или чаще грушевидной формы в области загрудинно-реберного пространства. В прямой проекции она проецируется на тень сердца или располагается парамедиастинально. В боковой проекции тень грыжи накладывается на переднее средостение и сливается с тенью сердца. При парастернальном расположении иногда удается проследить пограничную линию (мешок) в виде полуокружности в кардиодиафрагмальном углу. Если в грыжевом мешке находятся полые органы, в пределах пограничного мешка на фоне легкого или сердца можно выявить крупноячеистые тени. В отдельных случаях можно видеть и типичную гаустрацию толстой кишки. Иногда пролабирует только сальник. Тень при этом может быть плотной, без ячеистых просветлений. Как и при других видах диафрагмальных грыж, отмечается изменчивость рентгенологической картины. Диагноз окончательно подтверждается при контрастном исследовании желудочно-кишечного тракта с бариевой взвесью.
Лечение. Оперативное лечение при ретростернальных грыжах осуществляют путем верхней срединной лапаротомии. После лапаротомии осматривают передние отделы диафрагмы. В грыжевой мешок, расположенный в переднем отделе средостения, обычно входит петля поперченной ободочной кишки, которую низводят в брюшную полость. Грыжевой мешок можно не иссекать. Диафрагму в области пристеночного дефекта подшивают отдельными швами к мягким тканям передней грудной стенки. Не следует подшивать задний край грыжевых ворот к апоневрозу передней брюшной стенки. В последние годы проводятся операции по поводу ретростернальных грыж с использованием лапароскопической техники. Операция малотравматична, а проведение ее значительно облегчается тем, что содержимое грыжевого мешка самопроизвольно вправляется в брюшную полость во время заполнения ее газом. Дефект в диафрагме ушивают отдельными швами, которые после проведения через переднюю брюшную стенку завязывали подкожно.
Френоперикардиальные грыжи
Клиническая картина. Ведущими симптомами являются цианоз, одышка, беспокойство, реже рвота, возникающие в результате смещения в полость перикарда петель кишечника. Симптомы заболевания часто появляются еще в первые недели и месяцы жизни. Возможно ущемление выпавших в полость перикарда петель кишечника. При осмотре выявляется выпячивание грудной клетки. Возможна асимметрия живота с втяжением в области левого подреберья. При перкуссии определяется исчезновение абсолютной сердечной тупости. Сердечные тоны приглушены. При ретроградных френоперикардиальных грыжах, когда наблюдается пролабирование сердца через дефект, на первый план выступают сердечно-сосудистые расстройства. Этот вид диафрагмальной грыжи наиболее часто сопровождается множественными пороками развития (пороки сердца, траспозиция магистральных сосудов сердца, поликистоз почек).
Диагностика. При рентгенологическом обследовании у больного с френоперикардиальной грыжей определяются ячеистые просветления, поэтому диагностика может быть чрезвычайна трудна. Помощь оказывает контрастное исследование желудочно-кишечного тракта. Состояние ребенка не всегда позволяет провести дополнительное обследование.
Лечение только хирургическое, путем верхнесрединной или поперечной лапаротомии. При френоперикардиальных грыжах грыжевой мешок полностью отсутствует, органы брюшной полости перемещены в полость перикарда через дефект в переднем отделе сухожильного центра диафрагмы. После низведения грыжевого содержимого в брюшную полость дефект в диафрагме можно ушить отдельными швами. Однако большинство хирургов предпочитает выполнить пластику дефекта заплатой из инородного материала (гортекс или консервированная твердая мозговая оболочка). Если дефект большой, простое его ушивание может привести к сдавлению сердца перикардом, постоянные биения сердца в области швов часто приводят к их несостоятельности и рецидиву грыжи.
Грыжи пищеводного отверстия диафрагмы
Грыжи пищеводного отверстия диафрагмы относятся к истинным грыжам и делятся на две большие группы — эзофагеальные и параэзофагеальные. Наиболее часто, примерно в 80-90 % случаев, встречаются эзофагеальные грыжи, при которых пищеводно-желудочный переход вместе с желудком смещается через пищеводное отверстие выше уровня диафрагмы. Пищевод обычно имеет нормальную длину, но из-за смещения кверху он может быть деформирован и изогнут. Для параэзофагеальных грыж характерно смещение части желудка и/или других брюшных органов (сальник и кишечник) вверх рядом с пищеводом. Пищеводно-желудочный переход в этом случае располагается на обычном месте. Грыжи пищеводного отверстия не всегда являются фиксированными. Перемещение желудка при грыжах пищеводного отверстия может быть частичным или полным (рис. 13).
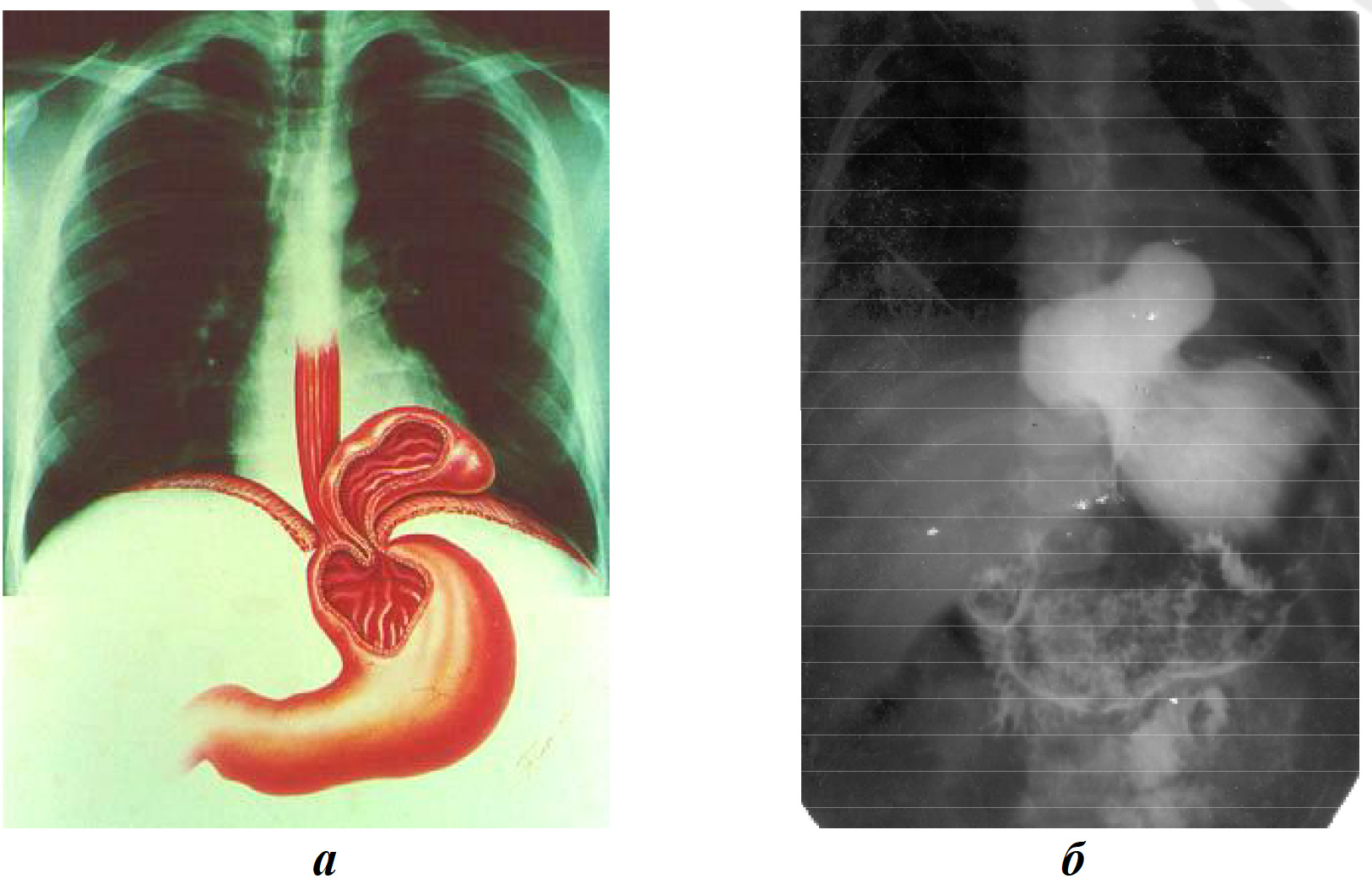
Рис. 13. Грыжа пищеводного отверстия диафрагмы: а — анатомическая картина; б — рентгенограмма
Эзофагеальные грыжи
Клиническая картина эзофагеальной грыжи в основном обусловлена гастроэзофагеальным рефлюксом (ГЭР), возникающим в результате нарушения функции кардиального отдела пищевода. В тех случаях, когда у ребенка сохранена нормальная функция нижнего пищеводного сфинктера, заболевание может протекать бессимптомно.
Симптомы заболевания в большинстве случаев появляются рано, почти в половине случаев в грудном возрасте. Как и при гастроэзофагеальной рефлюксной болезни (ГЭРБ) без эзофагеальной грыжи, у детей можно выделить три основных клинических синдрома: рвоту, эзофагит и респираторные осложнения, которые нередко встречаются у одного и того же больного (В. В. Троян, 2003). Следует отметить, что при эзофагеальных грыжах клинические признаки заболевания более выражены и хуже поддаются консервативному и медикаментозному лечению. Поэтому наличие симптомов ГЭР у детей с эзофагеальными грыжами обычно является показанием к корригирующим и антирефлюксным операциям.
Беспокойство и рвота являются ведущими симптомами заболевания у детей младшего возраста. Рвота чаще связана с приемом пищи, носит самый разнообразный характер, может быть обильной или в виде срыгиваний. В рвотных массах чаще находят желудочное содержимое, иногда с примесью желчи. Вследствие постоянной и упорной рвоты дети плохо прибавляют массу тела. В некоторые периоды, особенно в первые месяцы жизни, даже теряют вес и истощаются. Дети старшего возраста нередко хуже развиты физически. На признаки эзофагита, боли в животе и изжогу жалуются в основном дети старшего возраста. Боли, как правило, возникают после еды, в положении лежа или при наклоне туловища, что связано с затеканием желудочного содержимого в пищевод и агрессивным воздействием на его слизистую оболочку. Эрозивный и язвенный эзофагит могут вызвать скрытые или «оккультные» кровотечения в просвет желудочно-кишечного тракта примерно у 50 % детей. В результате возникает хроническая железодефицитная анемия, причины которой иногда трудно установить. Массивные пищеводные кровотечения в виде кровавой рвоты или мелены для эзофагеальных грыж не характерны. Тяжелым осложнением эзофагита являются пептические стриктуры пищевода, обычно вследствие рубцевания язв. Эти стриктуры чаще всего короткие и располагаются в нижнем отделе пищевода. Нередко, примерно в 30-40 % случаев, особенно у детей раннего возраста, имеют место рецидивирующие аспирационные пневмонии. Часто встречается и другая респираторная патология: трахеобронхиты, ночной кашель, бронхиальная астма. Примерно у 15 % больных формируется отоларингологическая патология: ларингиты, фарингиты, отиты, синуситы и т. д.
Диагностика. В настоящее время для диагностики эзофагеальных грыж используют:
1) рентгенографию;
2) ФГДС;
3) 24-часовую пищеводную рН-метрию;
4) манометрию и сцинтиграфию пищевода.
Рентгенконтрастное исследование пищевода и желудка проводится по специально разработанной программе с использованием функциональных проб — провокационной, нагрузочной и водно-сифонной (В. В. Троян, 2003).
Главным рентгенологическим признаком эзофагеальной грыжи является смещение желудка вместе с кардиальным его отделом выше диафрагмы (рис. 14).
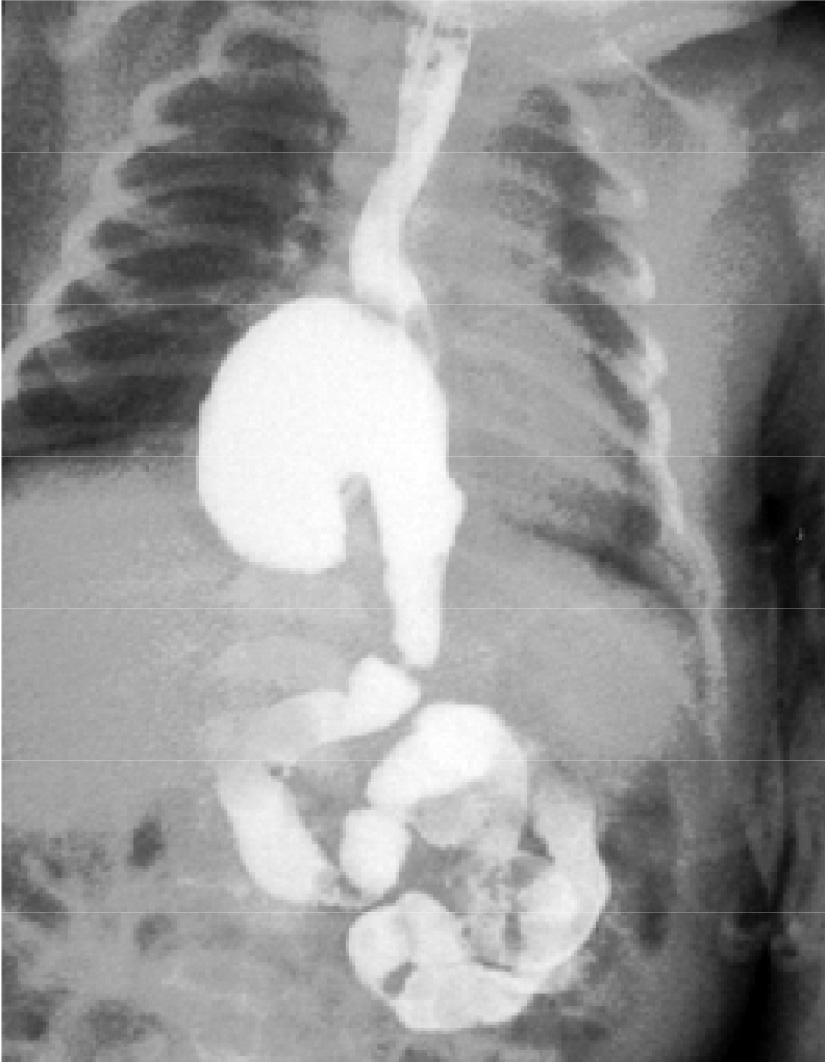
Рис. 14. Рентгенограмма больного с эзофагеальной грыжей
В отличие от ампулы пищевода, которая имеет форму «цистоида» с гладкими контурами, для эзофагеальной грыжи характерна неровность контуров и больший поперечный размер. Кроме того, эзофагеальная грыжа выявляется при любом положении тела, в то время как ампула пищевода видна только в горизонтальном положении больного.
Другими рентгенологическими признаками эзофагеальной грыжи являются извитой ход пищевода вследствие его смещения вверх, тупой угол впадения пищевода в желудок, высокое впадение пищевода в желудок, грубые продольные складки слизистой оболочки в наддиафрагмальной части, являющиеся как бы продолжением складок желудка.
На несостоятельность кардии при эзофагельной грыже указывают рентгенологически выявляемый желудочно-пищеводный спонтанный рефлюкс, а также положительные провокационная, нагрузочная или водно-сифонная пробы.
ФГДС. Для эзофагеальных грыж характерно смещение зубчатой линии перехода пищеводного эпителия в желудочный выше диафрагмы с пролабированием складок желудка в пищевод. В дистальном отделе пищевода отмечаются два сужения, соответствующие кардии желудка и уровню диафрагмы. Пролабирование складок особенно хорошо выявляется при выведении фиброскопа из желудка в пищевод и инсуффляции воздуха. Следует также обращать внимание на признаки недостаточности кардии: зияние розетки, расширение просвета пищевода и затекание в него содержимого желудка.
ФГДС играет важную роль в диагностике осложнений ГЭР: эзофагита, пептических стриктур пищевода и пищевода Баррета. У большинства больных с грыжей пищеводного отверстия и ГЭР пептический эзофагит разной степени выраженности поражает нижнюю треть пищевода на протяжении нескольких сантиметров или ограничивается кардиальной зоной. Слизистая оболочка в этой области может быть ярко гиперемирована или слегка кровоточить. В тяжелых случаях можно видеть эрозивную поверхность, в отдельных местах покрытую фибринозными пленками. Однако значительно чаще изменения слизистой вследствие ГЭР небольшие или отсутствуют. В этих случаях подтвердить диагноз можно при гистологическом исследовании. Биопсия слизистой также показана при подозрении на такое тяжелое осложнение эзофагита, как пищевод Баррета.
Подтвердить наличие ГЭР у больных с грыжами пищеводного отверстия диафрагмы можно при помощи 24-часовой рН-метрии, манометрии и сцинтиграфии пищевода (К. У. Ашкрафт, Т. М. Холдре, 1996; В. В. Троян, 2003).
Лечение эзофагеальных грыж может быть консервативным и оперативным.
Консервативное и медикаментозное лечение показано при небольших неосложненных грыжах. Эти методы направлены на профилактику и лечение ГЭР (В. В. Троян, 2003), но не устраняют саму грыжу. Они включают в себя возвышенное положение ребенка сразу после кормления и во время сна, диету и дробное кормление, назначение препаратов, повышающих тонус нижнего сфинктера пищевода (прокинетики) и препаратов, снижающих агрессивность желудочного содержимого (антациды, Н2-блокаторы гистамина, ингибиторы протонового насоса).
Оперативному лечению подлежат все эзофагеальные грыжи, не поддающиеся консервативному лечению, протекающие с выраженной клинической картиной ГЭР, пептическими и/или респираторными осложнениями.
Хирургическое вмешательство осуществляют путем открытой лапаротомии или лапароскопии. Торакотомный доступ используют редко, обычно при рецидивирующих грыжах, когда имеется обширный спаечный процесс в брюшной полости.
После верхнесрединной лапаратомии левую долю печени мобилизуют и отводят вправо. Желудок оттягивают за большую кривизну книзу, при этом открывается доступ к пищеводному отверстию диафрагмы. Кардиальный отдел желудка низводят в брюшную полость. Грыжевой мешок полностью или частично иссекают. Обычно достаточно произвести циркулярное частичное иссечение мешка в области кардии и пищеводного отверстия диафрагмы. Полное удаление грыжевого мешка в области кардии и пищеводного отверстия диафрагмы не обязательно. Пищевод перемещают в переднебоковой отдел расширенного отверстия диафрагмы. Затем, в зависимости от возраста ребенка, проводят в желудок зонд № 18-36F. Под контролем зрения и пальца на края пищеводного отверстия диафрагмы позади пищевода накладывают узловые нерассасывающиеся швы, сближая ножки диафрагмы. Шов не следует завязывать туго, чтобы между его краем и пищеводом проходил кончик пальца.
Оперативное вмешательство следует сочетать с антирефлюксной операцией. Если даже рефлюкса не было до операции, очень велика вероятность его возникновения после манипуляций на пищеводно-желудочном переходе. Наилучшим методом является фундопликация по Ниссену с наложением короткой и широкой манжетки (рис. 15). Для этого проводят широкую мобилизацию желудка по большой кривизне, примерно до уровня ворот селезенки. У детей старшего возраста и взрослых можно применить вариант Розетти, без широкой перевязки коротких сосудов, так как желудок у них достаточно большой, чтобы использовать для фундопликации только его дно. На зонде № 18-36F накладывают максимально возможно свободную фундопликационную манжетку 2-4 швами, длиной 2-4 см в зависимости от возраста ребенка. Манжетку фиксируют к пищеводу и диафрагме во избежание ее соскальзывания. Показанием к пилоромиотомии является нарушение эвакуации из желудка, выявляемое до операции.
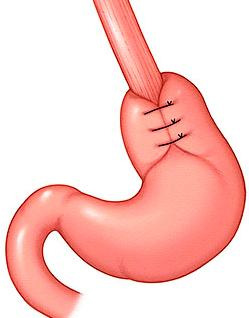
Рис. 15. Фундопликация по Ниссену
При рубцовом сужении пищевода, вызванного ГЭР, необходимости в его резекции обычно нет. Как показывает опыт, устранение рефлюкса приводит к купированию стеноза и улучшению проходимости пищевода.
В последние годы описанная выше операция осуществляется методом лапароскопии. Основанием для этого являются общие преимущества лапароскопической операции: отсутствие болевого синдрома, возможность рано начать кормление ребенка, сокращение сроков пребывания в стационаре, хороший косметический эффект, снижение образования спаек в брюшной полости. Во время лапароскопической фундопликации отпадала необходимость в мобилизации левой доли печени. Хорошая визуализация вследствие увеличения позволяла проводить вмешательство более анатомично. Следует отметить, что чем младше ребенок, тем обычно меньше времени требуется на лапароскопическую фундопликацию по Ниссену.
Параэзофагеальные грыжи
Клиническая картина. Параэзофагеальные грыжи редко встречаются у детей. При этой форме возможно ущемление грыжевого содержимого — желудка и кишечных петель. Однако чаще наблюдается неполный рецидивирующий заворот мезентерико-кавального типа, когда желудок складывается по оси, проведенной поперечно от центра малой кривизны к большой. При этом пилорический отдел желудка смещается вверх и находится вблизи кардии. Ведущими симптомами при завороте желудка являются боль, вздутие в эпигастрии, тошнота и рвота.
При параэзофагеальных грыжах создаются условия не только для заворота, но и для перегиба желудка, что может привести к нарушению пассажа, застойным явлениям и рвоте. Общие симптомы в этом случае сводятся к отставанию ребенка в физическом развитии, истощению, анемии, повышенной утомляемости, снижению аппетита.
Диагностика. Рентгенологическая картина параэзофагеальной грыжи имеет особенности уже при обзорном исследовании. При смещении в заднее средостение дна желудка на обзорной рентгенограмме определяется кистозное образование, часто с уровнем жидкости. Желудок может располагаться справа или слева от тени средостения. Газовый пузырь желудка, находящийся в брюшной полости, уменьшен или отсутствует. Подвижность обоих куполов диафрагмы не нарушена. Тень грыжевого мешка обычно совпадает с тенью пролабированного желудка и повторяет его контуры. Уточнить диагноз позволяет рентгенконтрастное исследование желудочно-кишечного тракта, в том числе с использованием ирригоскопии.
ФГДС. При параэзофагеальных грыжах, во время осмотра дна желудка «на реверсе», рядом с входом в пищевод, обычно выявляется щель, через которую часть желудка «уходит» в заднее средостение. Это является убедительным доказательством наличия грыжи со смещением дна желудка.
Полноценное обследование обязательно должно включать в себя исследования на ГЭР, эзофагит и сопутствующую патологию желудка и двенадцатиперстной кишки.
Лечение. Наличие параэзофагеальной грыжи является показанием к операции. Вмешательство проводят через абдоминальный доступ. Содержимое грыжевого мешка низводят в брюшную полость. Ушивание расширенного пищеводного отверстия можно выполнить по Харрингтону, спереди и слева от пищевода или, лучше, по Аллисону — позади пищевода, который смещают кпереди и влево. Хирургическое вмешательство обязательно следует сочетать с антирефлюксной операцией (фундопликация по Ниссену), как это описано выше. В последние годы данная операция выполняется лапароскопически.
Приобретенные грыжи диафрагмы
Приобретенные диафрагмальные грыжи у детей встречаются редко и составляют около 9 % от всех видов диафрагмальных грыж. Эта группа включает грыжи, связанные с травмой как самой диафрагмы, так и диафрагмального нерва.
При разрыве диафрагмы образуются ложные грыжи различного размера. Они могут проявлять себя сразу после травмы, спустя некоторое время, а иногда и через более длительный срок, в зависимости от размера дефекта, объема и вида выпавших органов. Заболевание чаще встречается у детей старшего возраста и по своему течению не отличается от такового у взрослых.
Повреждения диафрагмального нерва могут иметь место в родах, во время операций на шее и средостении. Возникающий при этом паралич диафрагмы в последующем может закончиться восстановлением ее функции или развитием релаксации с атрофией мышечного слоя диафрагмы.
Клиническая картина травматических грыж может проявляться или сразу после травмы, или через более длительный промежуток времени. Наиболее часто эта патология встречается у детей 3-7 лет.
В течении травматической диафрагмальной грыжи различают два периода: острый и хронический. В остром периоде симптомы повреждения диафрагмы могут быть замаскированы и отодвинуты на второй план, что усложняет диагностику.
Для повреждения диафрагмы и одновременного пролабирования в грудную полость брюшных органов характерно затрудненное, кряхтящее дыхание, одышка, выраженный цианоз и рвота. Оттенок перкуторного звука зависит от того, какие органы сместились в грудную полость. При пролабировании полых органов возникает тимпанит или коробочный звук, при перемещении печени и селезенки отмечается укорочение звука. Необходимо помнить, что разрыв диафрагмы часто сопровождается довольно интенсивным гематороксом, в результате чего перкуторный звук над соответствующей половиной грудной клетки укорачивается. Как правило, выявляется смещение органов средостения и сердца в здоровую сторону, определяется ослабление дыхания на стороне поражения. Болезненность и степень напряжения мышц брюшной стенки зависят от сочетанного повреждения органов грудной и брюшной полости.
Иногда симптомы разрыва диафрагмы даже в остром периоде могут быть скудными, особенно когда значительного пролабирования брюшных органов в грудную полость не наблюдается и нет сочетанных повреждений. В этих случаях дети после травмы предъявляют лишь небольшие жалобы на болезненность и затрудненное дыхание. В последующем у ребенка может наступить улучшение самочувствия, но спустя недели или месяцы появляются жалобы, характерные для хронической диафрагмальной грыжи.
Хронический период посттравматической диафрагмальной грыжи сопровождается жалобами на периодические боли и неприятные ощущения в животе, боку или груди, возникающие при беге, быстрой ходьбе или после еды. Часто отмечается одышка при физической нагрузке. Нередко, особенно у детей старшего возраста, ведущим симптомом является чувство тяжести в подложечной области, возникающее после приема пищи, в связи с чем они могут ограничивать себя в еде. Рвота при этом обычно приносит облегчение.
Целенаправленный опрос детей или их родителей позволяет установить причинную связь между травмой и клиническими симптомами. Дети с травматическим разрывом диафрагмы нередко отстают в физическом развитии. Иногда можно видеть асимметрию грудной клетки, отставание ее при дыхании. Перкуторные и аускультативные данные изменчивы и зависят от перемены положения больного, степени наполнения кишечника и желудка.
Нередко прослушивается шум плеска и перистальтические шумы в грудной полости. Сердечные тоны приглушены и лучше выслушиваются на здоровой стороне. В то же время примерно у 15 % детей может иметь место бессимптомное течение заболевания.
Диагностика травматических диафрагмальных грыж в остром периоде часто затруднена, поскольку их симптомы маскируются признаками повреждения других органов: гемоторакс, пневмоторакс, гемопневмоторакс, ателектаз или коллапс легкого. Только после ликвидации указанных осложнений появляются характерные для диафрагмальной грыжи признаки.
При обзорной рентгенографии грудной клетки у больных обычно выявляются характерные признаки ложной диафрагмальной грыжи. В сомнительных случаях целесообразно провести рентгенологическое исследование с контрастированием желудочно-кишечного тракта.
Диагностика поврежденной диафрагмы облегчается в случаях, требующих экстренной лапаротомии в связи с травмой внутренних органов. При этом следует помнить, что во время операции по поводу травмы живота или грудной клетки одновременно должна быть проведена ревизия диафрагмы.
Лечение. Оперативное вмешательство, выполняемое при травматической диафрагмальной грыже в остром периоде, зависит от характера травмы. Доступ — торакотомия или лапаротомия — в первую очередь определяется возможным сочетанным повреждением органов брюшной или грудной полости и должен быть достаточно широким и свободным. Ушивание поврежденной диафрагмы следует сочетать с тщательной ревизией других органов брюшной и грудной полости. При выполнении операции по поводу травматической диафрагмальной грыжи в хроническом периоде нужно учитывать большую вероятность спаечного процесса в брюшной или грудной полости.
Заключение
Таким образом, многочисленные исследования показывают, что диафрагмальные грыжи часто встречаются у детей, имеют различные клинические проявления, могут быть истинными и ложными, врожденными и приобретенными.
Наибольшие проблемы возникают при лечении врожденных ложных диафрагмальных грыж у новорожденных. Основной причиной высокой летальности в этой группе больных являются тяжелая сердечно-сосудистая и дыхательная недостаточность вследствие гипоплазии легких и легочной гипертензии. Успех в лечении этих детей может быть достигнут при применении прогрессивных методов интенсивной терапии новорожденных. Для этого требуется современная дыхательная и анестезиологическая аппаратура, использование высокочастотной ИВЛ и методики ЭКМО. Весьма перспективным методом является внутриутробная, еще до рождения ребенка, коррекция порока. Разработаны новые синтетические материалы для пластики диафрагмы. Активно внедряются лапароскопические методы операций. Перспективно использование для лечения некоторых видов грыж торакоскопии. Все это позволяет значительно улучшить результаты диагностики и лечения врожденных и приобретенных грыж диафрагмы у детей. Однако многие вопросы этой проблемы остаются открытыми. Об этом свидетельствуют все еще высокие показатели летальности при лечении отдельных видов диафрагмальных грыж у детей.





























































































0 комментариев