Табак — самый главный глобальный убийца. Табакокурение вредное воздействие и методы лечения. Лекция для врачей
Эпидемиологическими исследованиями доказано, что курение табака относится к независимым факторам риска заболеваемости и преждевременной смертности населения от неинфекционных заболеваний. Ситуация с распространением курения табака во всех странах приняла характер глобальной эпидемии — в настоящее время во всем мире курят около 1,26 млрд людей. На фоне эпидемии табакокурения наблюдается катастрофический рост заболеваний, связанных с курением табака: большой группы сердечно-сосудистых заболеваний, болезней органов дыхания, нарушений психоэмоциональной сферы, сексуальных расстройств, онкологических заболеваний. В 1990-е гг. 2,6% всех причин, вызывающих нетрудоспособность взрослого населения, приходилось на табак. Ожидается, что к 2021 г. этот показатель составит 9%. Для сравнения: доля ишемической болезни сердца (ИБС) среди причин нетрудоспособности составит 6%.
Несмотря на то что о вреде курения человечество знает не одно столетие, а последние несколько десятилетий идет активная борьба с этой привычкой, число курящих людей во всем мире неуклонно растет. Ежегодно от причин, связанных с курением, умирают 4 млн человек, среди детей и подростков курят 700 млн. Если ситуация не будет меняться, то к 2030 г. общее число курящих людей составит 1,6 млрд человек, а количество смертей достигнет 10 млн в год.
В докладе Всемирной организации здравоохранения (ВОЗ, 2002) показано, что курение занимает 3-е место (17%) в структуре ведущих факторов риска, влияющих на показатели преждевременной смертности населения РФ после артериальной гипертензии (35,5%) и гиперхолестеринемии (23%; рис. 2-3, 2-4).
Вклад семи ведущих факторов риска в преждевременную смертность населения России
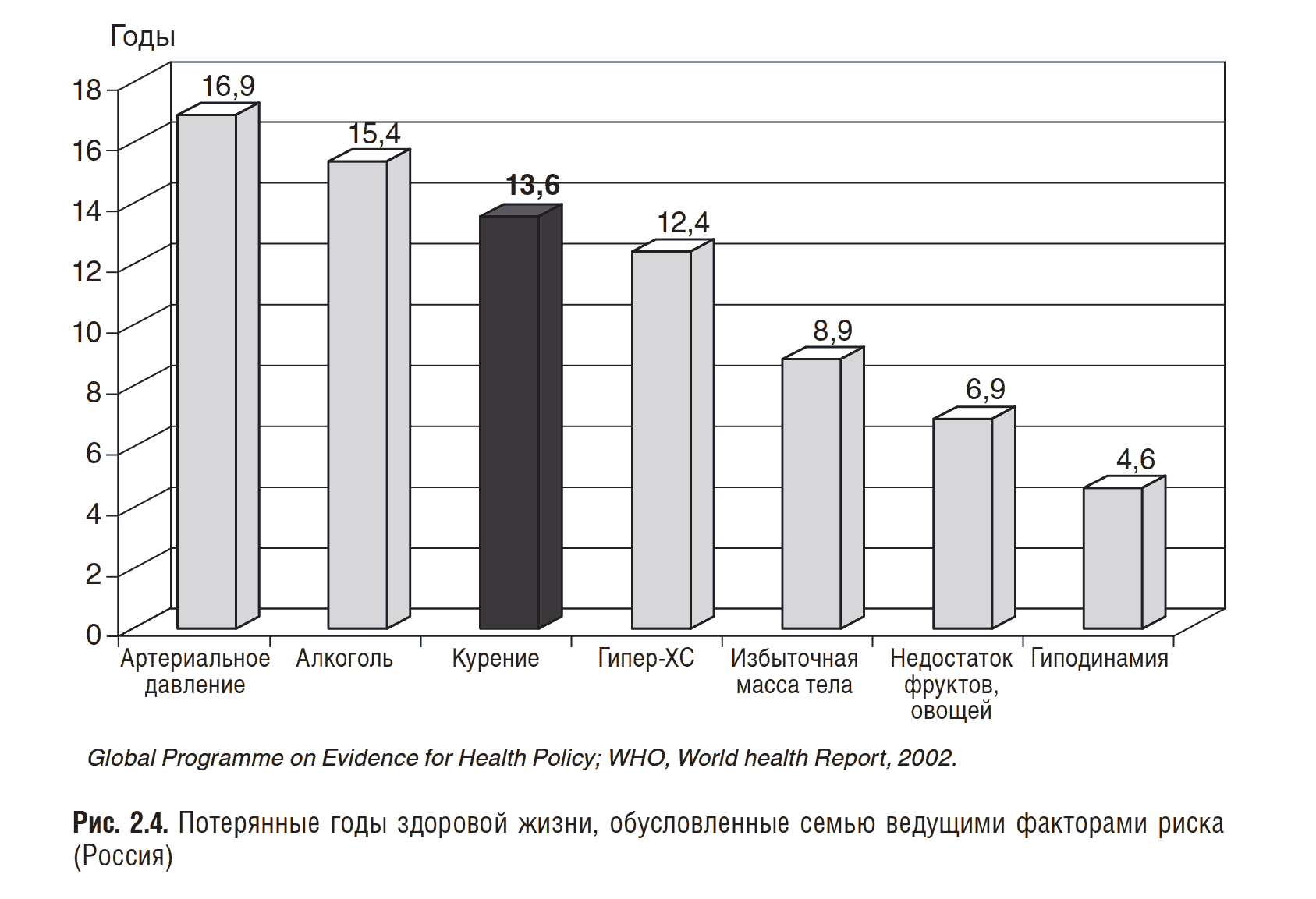
Доказано, что среди населения РФ среднего возраста 36% общей смертности у мужчин и около 8% общей смертности у женщин обусловлено курением табака. На онкологические заболевания у мужчин приходится 40%, у женщин — 25%; на сердечно-сосудистые заболевания у мужчин приходится 35%, у женщин — 39% числа всех смертей, связанных с курением. Из 1,2 млн ежегодных смертей, связанных с курением в Европе, 270 000 или 23% приходится на РФ. По заключению экспертов ВОЗ, из всех поведенческих факторов риска только курение относится к предотвратимым причинам заболеваемости и смертности, так как уменьшение курения среди населения способствует улучшению показателей здоровья и снижению смертности.
Последствия табакокурения отрицательно сказываются не только на здоровье самого курящего, но и на окружающих, особенно на здоровье женщин и детей. Пассивное курение так же вредно для здоровья, разница может быть лишь в экспозиции (интенсивности). Имеются данные об увеличении заболеваемости раком легких среди жен заядлых курильщиков. Уровень смертности от сердечно-сосудистых заболеваний в семьях, где курит один из супругов, на 20% выше, чем в некурящих семьях. Парадоксально, что большинство курящих считают курение вредным для здоровья, но продолжают придерживаться этой привычки. Во многом это обусловлено тем, что знание курящих о конкретном для них вреде табака носит поверхностный характер и недостаточно для правильного отношения к курению.
Тем не менее статистические данные опросов населения показывают, что около 70% постоянно курящих людей хотели бы бросить курить. Однако самостоятельно отказаться от курения для многих очень трудно, что определяется никотиновой зависимостью и другими патофизиологическими механизмами воздействия табака.
В США запрещена реклама табака, а за курение в общественных местах взимают штраф или наказывают виновного лишением свободы сроком на 1 год, однако не столько эти меры, сколько антипропаганда табака привела к тому, что за последние годы число курящих американцев сократилось вдвое. На сегодняшний день трое из четырех американцев не курят.
В 2002 г. в Челябинской области Школой общественного здоровья ГОУ ДПО «Уральская государственная медицинская академия дополнительного образования» Росздрава при поддержке Открытого института здоровья населения было проведено популяционное исследование по оценке числа курильщиков, которым врач в течение последних 12 мес советовал бросить курить. Было установлено, что лишь 28,1% курильщиков было рекомендовано бросить курить, причем женщинам такой совет давался достоверно в 2 раза реже, чем мужчинам: 17 и 30,4%. Также молодым людям (18-24 года), среди которых распространенность курения наиболее высока, совет бросить курить давался в 2,6 раза реже, чем людям пожилого возраста (55-64 года) — 15,8 и 41,6% соответственно.
Анализ существующей ситуации в области профилактики у пациентов после перенесенного первичного инфаркта миокарда и инсульта в амбулаторнополиклиническом звене, проведенный Челябинской школой общественного здоровья в рамках международного многоцентрового исследования PREMISE Study, 2003 (ВОЗ), показал, что только 64% пациентов осведомлены о вреде курения. Почти 88% врачей при первичном осмотре советуют пациентам отказаться от вредной привычки, и только 72% врачей напоминают больным о необходимости воздержания от курения. При этом в качестве основного доверительного источника информации о вреде курения пациенты в 75% случаев указывают на медицинских работников.
В связи с этим роль врача в помощи желающим бросить курить приобретает жизненно важное значение. Лечение табачной зависимости — это профилактическая мера, которая значительно снижает риск развития заболеваний, сопутствующих курению, а также их осложнений. В настоящее время существует парадоксальная ситуация: с одной стороны, имеется высокая связь заболеваемости и курения, с другой стороны, имеются доступные эффективные средства для лечения табачной зависимости. И при этом существует большая пассивность врачей и медицинских работников в пропаганде вреда курения и желании помочь курильщику избавиться от табачной зависимости.
Таким образом, табачная зависимость как чрезвычайно важная проблема включает три основных аспекта:
• курение представляет собой значительную угрозу для здоровья;
• врачи не оказывают активной помощи курящим в их попытке бросить курить;
• существуют эффективные меры по лечению табачной зависимости, но пропаганда их недостаточна.
РАСПРОСТРАНЕННОСТЬ И МИРОВЫЕ ТЕНДЕНЦИИ
По данным Европейского регионального бюро ВОЗ, свыше 30% взрослого населения курят табак ежедневно. Курение табака в Европейском регионе среди взрослых колеблется от 47% в РФ до 25% и менее в Бельгии, Финляндии и Швеции. Распространенность курения среди мужчин особенно высока в РФ, республиках бывшего СССР, Польше, Турции. Самые высокие показатели курения табака среди женщин отмечаются в Дании, Венгрии и Норвегии, в то же время число курящих женщин составляет менее 10% в Албании, Армении и Узбекистане. Из 36 стран европейского региона распространенность курения повышается в 15 странах (в основном в Центральной и Восточной Европе, включая РФ), снижается в 14 странах (главным образом Западная и Северная Европа) и не изменяется в 7 странах.
К настоящему времени установлено, что каждый 4-й взрослый житель планеты курит. 80% курильщиков живут в развивающихся странах. Курение распространено среди менее образованных слоев населения, и именно курением во многом объясняются различия в смертности между социально-экономическими классами. Каждый второй курильщик погибает от своего пагубного пристрастия и каждые 8 с на планете наступает смерть в результате курения табака.
Распространенность курения табака в РФ, по результатам опроса национальной представительной выборки, всего населения страны старше 15 лет по данным конца 1990-х годов, составляет 63% среди мужчин и 18% среди женщин. Распространенность курения табака увеличивается с возрастом, достигая максимальных значений к 35 годам; в среднем и пожилом возрасте распространенность курения уменьшается (среди молодых женщин 18-24 лет курят 54%, количество курящих женщин снижается до 12,9% в 55-64 года; женщины после 55 лет курят очень редко). Мужчины начинают курить на 5 лет раньше, чем женщины. Среди мужчин наибольшее количество курильщиков также наблюдается в возрасте 18-24 года — 89,3% и затем снижается до 60,3% в возрасте 55-64 года.
На показатели распространенности курения среди мужчин оказывает влияние уровень образования. Так, мужчины с высоким уровнем образования курят значительно меньше (52%), чем мужчины со средним образованием (68%). На частоту курения женщин влияет доход семьи. В семьях с низким или высоким уровнем дохода отмечается большая распространенность курения среди женщин, чем в семьях со средним уровнем дохода. Географическое положение также оказывает влияние на распространенность курения: увеличивается с запада на восток и с юга на север, максимальна у мужчин в Сибири и на Дальнем Востоке (68%), у женщин — на Северо-Западе (18%).
Мужчины в среднем выкуривают в 4 раза больше сигарет в сутки, чем женщины. Хотя распространенность курения в молодом возрасте наиболее высокая, молодые курильщики не являются «злостными», т.е. менее пристрастны к курению, что создает предпосылку для внедрения эффективных профилактических мероприятий по борьбе с курением у этой категории населения.
По данным исследования, проведенного Челябинской школой общественного здоровья, кроме активного курения, более трети взрослого населения 18-64 лет подвергается пассивному курению дома (39,6%) и немногим менее половины повергается также пассивному курению на работе (43,4%). Вызывает озабоченность тот факт, что распространенность пассивного курения дома среди женщин (47%) превышает таковую у мужчин (29,6%), при этом пассивному курению дома в наибольшей степени подвергаются молодые женщины 18-24 лет (53,7%).
КОМПОНЕНТЫ ТАБАЧНОГО ДЫМА
При курении образуются 2 потока дыма: основной и побочный. Основной формируется в горящем конусе сигареты (сигары, папиросы и др.) и в горячих зонах во время глубокого вдоха (затяжки), проходит через весь стержень и попадает в дыхательные пути курильщика. Побочный поток образуется между затяжками и выделяется из обугленного конца в окружающий воздух. Между основным и побочным потоками имеется и количественная, и качественная разница. Побочный поток, характеризующий «пассивное» курение, содержит большинство компонентов в значительно меньшем количестве, чем основной, однако из-за различий химических процессов при горении и тлении и степени контакта продуктов горения с воздухом в побочном потоке в больших количествах образуются аммиак, амины и летучие канцерогенные нитрозамины. Содержание никотина в твердой фазе побочного потока иногда превышает его содержание в основном. В целом загрязненный дымом воздух в помещении по составу нельзя рассматривать как «разбавленный» основной поток.
Табачный дым состоит из двух фракций: газообразной и твердой. Основные биологически активные влияния табачного дыма обусловлены в большей степени взвешенными частицами, распределяемыми между газообразной и твердой фазами. Это токсичные (окись углерода, ацетальдегид, окись азота, цианистый водород, аммиак и др.), канцерогенные вещества (формальдегид, уретан, бензол, хлористый винил и др.), в том числе с доказанным канцерогенным влиянием (бензол и хлористый винил). Основным опухолеобразующим действием обладают вещества твердой фазы табачного дыма — «смолы», вызывающие развитие как доброкачественных, так и злокачественных новообразований. В табачном дыме содержатся, кроме контактных канцерогенов, различные органоспецифические канцерогенные вещества (многочисленные N-нитрозамины, никель, кадмий, полоний-210), вызывающие рак пищевода, поджелудочной железы, почечных лоханок, мочевого пузыря (табл. 2.1).
Нитрозамины образуются из никотина при реакции с компонентами воздуха. Сигареты, приготовленные из высушенного на открытом воздухе табака или из табачной смеси со стеблями и жилками листьев, содержат значительно больше нитрозаминов. Никотин относится к тромбообразующим факторам, вызывающим повреждение эндотелия сосудов, способствующим развитию атеросклероза, повышению уровня холестерина в крови. Все это приводит к поражению сосудов сердца, головного мозга, периферических артерий, аорты и, в конечном итоге, развитию ИБС, артериальной гипертензии, нарушениям мозгового кровообращения. Смолы содержат большинство известных опухолеобразующих веществ твердой фазы табачного дыма. Кадмий — тяжелый металл, обладает выраженным токсическим действием на все клетки органов дыхания. Радиоактивный полоний-210 адсорбируется в табачный дым из атмосферы, период его полураспада превышает 138 сут, поэтому он очень долго остается в организме, что обусловливает его выраженную канцерогенность. Окись углерода (СО) в организме курящего человека связывается с гемоглобином, образуя комплекс СО-гемоглобин (карбоксигемоглобин), который гораздо устойчивее оксигемоглобина, циркулирует в крови намного дольше, нарушая тем самым насыщение гемоглобина кислородом и его отдачу в тканях. Характерный для курящего человека серый оттенок кожи — проявление нарушения транспорта кислорода в тканях.
Установлено, что при выкуривании 20 сигарет массой 0,5 г человек вводит в организм 0,09 г никотина, 0,11 г пиридиновых оснований, 0,032 г аммиака, 0,006 г синильной кислоты и 369 мл угарного газа.
Таблица 2.1. Ядовитые вещества, находящиеся в табачном дыме
| Вещество | Область применения |
| Ацетон | Жидкость для снятия лака |
| Уксусная кислота | Кулинария, яд |
| Аммоний | Для чистки пола и туалета |
| Мышьяк | Яд |
| Кадмий | Жидкость для аккумулятора |
| Бутан | Жидкость для зажигалки |
| ДДТ и диэлдрин | Яды для уничтожения насекомых |
| Угарный газ | Выхлопной газ автомобилей |
| Формалин | Вещество для консервации тканей человека и дезинфекции помещений в случае инфекционных болезней |
| Метанол | Растворитель, яд |
| Нафталин | Средство борьбы с молью |
| Никотин | Наркотическое средство, вызывающее пристрастие к алкоголю |
| Фенол | Дезинфектант |
| Толуол | Растворитель, применяемый в промышленности |
ВЛИЯНИЕ КУРЕНИЯ НА ОРГАНИЗМ
Известно, что всасываемость большинства веществ со слизистой полости рта по скорости попадания в кровь сопоставима с внутривенным введением. Табачный дым содержит компоненты, которые, всасываясь уже со слизистой оболочки полости рта, значительно уменьшают насыщение крови кислородом, а карбоксигемоглобин блокирует перенос кислорода к тканям и органам. Это приводит к хроническому кислородному голоданию, увеличивает нагрузку на сердце, которому требуется прокачивать больше такой малонасыщенной кислородом крови по сосудам, что чревато тяжелыми осложнениями, особенно при уже имеющихся заболеваниях сердца и сосудов. Содержание карбоксигемоглобина в крови у некурящих равно 0,5-1%, у пассивно вдыхающих табачный дым доходит до 2-2,5%, а у курящих — до 5-6 и даже 7-10%. У курящих с содержанием в крови карбоксигемоглобина, равным 5%, частота развития атеросклероза возрастает в 21 раз по сравнению с некурящими людьми.
Сигареты с низким содержанием никотина (с фильтром или так называемые «легкие», «безопасные») вызывают увеличение образования карбоксигемоглобина, по сравнению с обычными, за счет относительно большого содержания угарного газа во вдыхаемом дыме. Угарный газ в настоящее время считается одним из реальных факторов развития атеросклероза. Кроме того, он непосредственно влияет на миокард.
Основной вредоносный фактор табака — никотин. Установлено, что сосудосуживающее действие никотина приводит к дистрофическим изменениям стенок сосудов с дальнейшим развитием атеросклероза. Клинические наблюдения, доказывающие провоцирующую роль курения в возникновении приступа стенокардии и изменений на электрокардиограмме (ишемия миокарда), дают достаточно веское основание для выделения так называемой стенокардии курильщиков. В клинических исследованиях установлено, что при выкуривании сигареты больными с ИБС происходит следующее:
•увеличивается число сердечных сокращений, повышаются артериальное давление и давление в аорте;
•увеличивается потребность миокарда в кислороде;
•вызываются ишемические изменения на электрокардиограмме;
•ухудшается сократимость левого желудочка сердца;
•уменьшается толерантность (переносимость) к физической нагрузке.
Курение оказывает существенное влияние и на жировой обмен. Содержание липидов в крови у курящих выше, чем у некурящих, что также способствует развитию атеросклероза. Отмечено отрицательное влияние курения на свертывающую и противосвертывающую системы крови (при выкуривании сигареты ускоряется время свертывания крови на 15-26%, растет слипаемость тромбоцитов крови, что ведет к тромбообразованию).
Таким образом, никотин оказывает множественное повреждающее влияние и принимает патогенетическое участие практически во всех звеньях развития атеросклероза: нарушениях сосудистого тонуса, повреждении сосудистой стенки, нарушениях свертывающей системы крови и транспорта липидов крови. В сочетании с хронической кислородной недостаточностью тканей и при возрастающей в этих условиях нагрузке на сердце риск развития и прогрессирования сердечнососудистых заболеваний значительно возрастает. Установлено, что у курящих не только чаще развиваются артериальная гипертензия, стенокардия напряжения, инфаркт миокарда, но эти заболевания труднее поддаются лечению и чаще протекают с осложнениями, которые могут стать причиной смерти. Курение сигарет увеличивает также вероятность смерти от мозгового инсульта, эмфиземы легких и рака различной локализации.
Табачная гипертензия — добавочный фактор, ведущий к развитию табачного склероза сосудов с развитием облитерирующих заболеваний периферических артерий нижних конечностей (чаще бедренных артерий и их ветвей) с развитием сосудистой недостаточности кровоснабжения, что на фоне постоянной потребности в выполнении нагрузок (ходьба, бег) приводит к возникновению перемежающейся хромоты — заболевания, значительно ограничивающего трудоспособность и очень часто в финальной стадии приводящего к гангрене конечностей. Нередко в таких случаях требуется ампутация для спасения жизни больного.
Некоторые курильщики до сих пор верят, что никотин не вреден. Научные данные опровергают это заблуждение. При анализе британскими врачами данных 35 000 курильщиков за период с 1951 по 1991 г. выяснилось, что 25% умирают от болезней, непосредственно связанных с курением, достигнув преклонного возраста; 25% погибают в среднем возрасте от болезней, обусловленных курением, не дожив 20-25 лет до среднего возраста некурящих.
Курение сигарет является одним из основных факторов риска развития ИБС. У людей, которые продолжают курить, риск ИБС увеличивается в 1,2-2,4 раза по сравнению с теми, кто отказался от курения или никогда не курил. Смертность от ИБС среди курящих на 80-90% выше, чем среди некурящих, что означает в 2-4 раза больший риск внезапной смерти. По мнению Комитета экспертов ВОЗ (2001), полный отказ от курения позволил бы снизить смертность от ИБС на 31%.
В сигаретном дыме идентифицировано более 4000 различных веществ, включая фармакологически активные, антигенные, цитотоксичные, мутагенные и канцерогенные. Однако непосредственно на сердечно-сосудистую систему оказывают влияние в основном никотин и окись углерода. Действие никотина ведет к снижению уровня холестерина липопротеидов высокой плотности на 12%, увеличению агрегации тромбоцитов. Под влиянием никотина изменяется метаболизм миокарда, нарушается функция эндотелия и увеличивается риск вазоспазма. Действие никотина на коронарные артерии сложно и связано с влиянием на уровень системного артериального давления, на внутрисердечную гемодинамику — учащение сердцебиения, нарастание коронарного кровотока и потребления кислорода миокардом. Никотин оказывает неблагоприятное влияние на липидный обмен, увеличивает в сыворотке крови концентрацию глюкозы, кортизола, свободных жирных кислот, антидиуретического гормона. Это, в свою очередь, усугубляет течение атеросклероза и тем самым способствует развитию значительного сужения сосудов, вплоть до их окклюзии. Проведенные исследования показывают, что курение сигарет с уменьшенным содержанием никотина и смолы не снижает риска развития ИБС, но достоверно установлено, что с прекращением курения уменьшается риск смерти от болезней системы кровообращения.
Оксид углерода — токсичный газ, который замедляет и угнетает окислительновосстановительные процессы, оказывает прямое токсическое действие на миокард, повышает вероятность развития атеросклероза (в 21 раз), увеличивая риск тромбообразования.
Курение сигарет ассоциируется с повышением концентраций С-реактивного белка, гомоцистеина, фибриногена плазмы (E. Erust и соавт.). Кроме того, при ИБС, подтвержденной коронарографией, антитела к Chlamydia pulmonalis обнаруживают в 3,5 раза чаще, чем у некурящих. Курильщики чаще болеют пневмониями, вызванными Chlamydia pulmonalis, и поэтому имеют повышенный риск развития атеросклероза от инфекционных причин.
Пассивное курение в течение многих столетий считалось небольшим вредом. В 1960-х гг. появились предположения, что табачный дым в воздухе может вызвать серьезные нарушения здоровья у некурящих. К настоящему времени опубликовано большое количество работ о взаимосвязи загрязнения воздуха табачным дымом и вредном воздействии на здоровье (заболевания глаз, зуд, чихание, насморк, болезни горла, кашель, одышка и охриплость голоса). Известно, что при пассивном курении повышается коронарный риск за счет агрегации тромбоцитов, снижения захвата кислорода и ухудшения толерантности к физической нагрузке, ускорения окисления липидов, повреждения эндотелия. Пассивное курение повышает ряд маркёров воспаления, непосредственно связанных с развитием атеросклероза. Кроме того, многие пассивные курильщики страдают от желудочных расстройств, головокружений и головной боли, которые могут длиться до 24 ч. При пребывании в течение часа в накуренном помещении некурящие пассивно вдыхают количество угарного газа и никотина, соответствующее активному курению 4 сигарет, а концентрация карбоксигемоглобина у некурящих возрастает с 0,5 до 3-4%.
Таким образом, курение является серьезным фактором риска в отношении развития выраженного атеросклероза и, следовательно, играет роль в возникновении как ИБС, так и ее острой формы — инфаркта миокарда. В Челябинской области в 2002-2004 гг. в рамках международного многоцентрового исследования INTER-HEART Study по методике «случай-контроль» было обследовано 200 пациентов с первичным инфарктом миокарда (случай) и 400 — без признаков ИБС (контроль). Анализ данных показал высокую распространенность курения в обеих группах. При рассмотрении структуры фактора курения в развитии острого инфаркта миокарда установлено, что мужчины чаще выступают в роли активных курильщиков. Доля мужчин — пассивных курильщиков несколько меньше, как у пациентов с первичным острым инфарктом миокарда (14,0%), так и в группе контроля (12,2%). У женщин более распространенным является пассивное курение с достоверным преобладанием среди пациенток с первичным острым инфарктом миокарда — 20% против 9% контроля. Выявлено, что курение увеличивает вероятность развития данного тяжелого состояния в 1,6 раза у мужчин и 2,1 раза у женщин, т.е. курение ассоциируется с более высоким риском развития первичного острого инфаркта миокарда.
Простые расчеты количества химических элементов, попадающих в дыхательные пути человека вместе с табачным дымом за сутки, неделю, месяц, год, в течение всего периода курения составляют астрономические цифры, свидетельствующие о длительном токсическом воздействии табачного дыма на организм в целом и отдельные его системы.
Курение увеличивает риск рака полости рта в 18 раз, рака легких — в 17 раз, рака гортани — в 11 раз, хронических обструктивных заболеваний легких — в 8 раз, рака мочевого пузыря — в 2 раза, инфаркта миокарда — в 2 раза, инсульта — в 2 раза. В первую очередь мозг и вся нервная система страдают от хронического кислородного голодания: головные боли, головокружение, снижение работоспособности, утомляемость, ухудшение усвоения новой информации, что особенно свойственно подрастающему организму. Конечно, не все курильщики испытывают эти ощущения или осознают их связь с курением. Со временем сосуды мозга, наравне со всей сосудистой системой, подвергаются кумулирующему токсическому влиянию табакокурения, и, как следствие, развиваются осложнения в виде преходящих или стойких нарушений мозгового кровообращения (инсульт) и др. Неустойчивость настроения, раздражительность, повышенная утомляемость свойственны почти всем курильщикам. Страдает и периферическая нервная система, развиваются местные или распространенные невриты, что очень неблагоприятно для прогноза при сочетании с поражениями сосудов.
Дыхательная система
Поражение верхних дыхательных путей, трахеи, гортани, бронхов и легких связано со всем многообразием негативного влияния табакокурения: прямое и непрямое токсическое и канцерогенное, контактное канцерогенное и органоспецифическое канцерогенное действие, высокая температура табачного дыма и др. Немалое значение имеет иммунодепрессивное влияние табака и компонентов его метаболизма на сопротивляемость патогенным факторам (инфекциям, неблагоприятным экологическим воздействиям, производственным вредностям и др.). Воспалительные изменения со стороны всей дыхательной системы различной степени выраженности имеют практически все курильщики. Раковые заболевания губ, ротовой полости, языка, глотки, гортани, трахеи, бронхов, легких считаются причинно связанными с курением.
Желудочно-кишечный тракт
Попадание метаболитов табачного дыма (никотин, смолы) со слюной в пищевод, а затем в желудок приводит к развитию хронического, нередко эрозивного воспаления, которое может перейти в язвенную болезнь и злокачественное новообразование. Вовлечение метаболитов табака во многие звенья обмена нарушает экскрецию желез внутренней секреции, отягощает и провоцирует скрытые или начальные изменения, может способствовать манифестации сахарного диабета, дискинезии желчного пузыря. Следствием длительного и интенсивного курения нередко является также рак поджелудочной железы, желчного пузыря.
Мочеполовая система
Курение женщин часто приводит к нарушениям детородной функции в виде бесплодия, привычных выкидышей, патологии течения беременности и родов, особенно у женщин, которые продолжают курить во время беременности. Курение во время беременности крайне негативно отражается на здоровье новорожденного, увеличивается риск мертворождений. Дети курящих матерей часто рождаются
недоношенными, отстают в развитии, имеют низкую сопротивляемость к инфекциям и другим заболеваниям.
Курение мужчин, особенно интенсивное и длительное, нередко проявляется проблемами в сексуальной жизни, увеличивает риск импотенции; встречаются случаи мужского бесплодия, связанные с курением. С возрастом у курящих обоего пола повышается риск злокачественных новообразований мочеполовой системы — рака мочевого пузыря и др.
Кожный покров, зубы, внешний вид
Курящего человека можно сразу узнать. Цвет, тургор кожи, преждевременные морщины, склонность к сухости кожных покровов, желтые зубы, подверженные в большей степени, чем у некурящего, заболеванию кариесом, желтые пальцы рук свидетельствуют о хроническом отравлении организма продуктами табачного дыма. Голос нередко становится хриплым, что особенно заметно у молодых девушек. В последнее время даже появился термин «лицо курильщика».
Костная система
У курящих часто развивается остеопороз (потеря костной ткани, ломкость костей), который значительно увеличивает риск переломов (чаще переломов шейки бедра); особенно он опасен для женщин в постменопаузальный период. Распространенность этого заболевания увеличилась по ряду причин: вследствие постарения населения и увеличения в популяции болезней пожилых; из-за значительной распространенности сидячих профессий и снижения общего уровня физической активности, а также в связи с неблагоприятными факторами, связанными с неправильным питанием и поведенческими привычками. Развитие остеопороза у курящих также связано с многогранным неблагоприятным влиянием компонентов табачного дыма: токсическое действие на остеокласты (клетки регенерации костной ткани), хроническая витаминная недостаточность (в первую очередь витамина D, необходимого для всасывания солей кальция в кишечнике, нормального его обмена и проникновения в костную ткань) и др. Нарушения питания и его несбалансированность по основным нутриентам, нередко отмечающиеся у курящих, способствуют прогрессированию патологии костной системы.
ВЗАИМОДЕЙСТВИЕ КУРЕНИЯ С ДРУГИМИ ФАКТОРАМИ РИСКА
Во многих эпидемиологических исследованиях было доказано, что вероятность развития заболевания резко возрастает, если у человека имеется несколько факторов риска, т.е. их комбинация. Уровень каждого из имеющихся факторов риска может быть выражен умеренно, но их комбинация позволяет отнести данного человека к группе высокого риска и начать активные профилактические мероприятия, основываясь на суммарном или глобальном риске.
•Сочетание курения с другими традиционными факторами риска (артериальная гипертензия, гиперхолестеринемия, диабет, низкая физическая активность и др.) дополнительно увеличивает риск развития сердечно-сосудистых заболеваний.
•У курящих женщин, принимающих оральные контрацептивы, риск инсульта и особенно субарахноидальных кровоизлияний в 20 раз выше, чем у некурящих.
•Курение и злоупотребление алкоголем увеличивает риск развития некоторых видов рака (рак полости рта, пищевода и др.).
•Курение может усилить действие различных токсичных веществ при работе с ними и увеличить риск развития профессиональных заболеваний.
МЕХАНИЗМЫ НИКОТИНОВОЙ ЗАВИСИМОСТИ
Никотиновая зависимость как результат курения в настоящее время рассматривается как лекарственная зависимость, поскольку широко подтверждено, что эта привычка связана с очевидной интоксикацией или социальными отклонениями поведения. Сигареты и другие формы табака рассматриваются как наркотики, а никотин, содержащийся в табаке, вызывает развитие наркомании. Фармакологические и поведенческие процессы при табачной наркомании очень похожи на аналогичные процессы, определяющие наркоманию, вызванную другими веществами, такими как героин и кокаин. По сравнению с пользователями других препаратов, вызывающих зависимость, среди курильщиков относит себя к наркоманам более высокий процент (60%), а среди определивших курение как фактор, наносящий вред их здоровью, и пожелавших бросить курить, только 7% смогли достичь 1 года воздержания от курения. Привязанность к никотину иллюстрируется тем фактом, что 50% больных, перенесших инфаркт миокарда или резекцию легких, возвращаются к курению.
Основное фармакологическое действие никотина состоит в его взаимодействии с ацетилхолинергическими рецепторами (НАР) (Pagerstrom K., Sawe U., 1997). Активация центральных рецепторов при курении оказывает влияние на познавательную деятельность человека, повышается уровень реакции возбуждения и возможно развитие негативной эмоциональной реакции (Sharwood, 1993). Центрально расположенные ацетилхолинергические рецепторы оказывают влияние на метаболизм и процессы липолиза, с чем и связывают увеличение массы тела при отказе от курения (Perkins, 1993). Двойное воздействие никотина на ацетил- холинергические рецепторы (функция агониста и блокада функциональной активности рецепторов) формирует толерантность к табакокурению, поэтому центральная нервная система нуждается в адаптации к токсическому действию никотина и других компонентов табачного дыма. Человек, впервые приступающий к курению табака или возобновляющий его после перерыва, испытывает головокружение, тошноту, мышечную слабость — признаки центрального действия никотина. Далее проходят все этапы толерантности к табакокурению и постепенно формируются различные степени привыкания. Толерантность и привыкание являются строго индивидуальными процессами.
Курение приводит изначально к стимуляции ацетилхолинергических рецепторов с последующей более продолжительной по времени блокадой холинергической передачи. При отказе от курения начинается процесс ренейроадаптации, что сопровождается гиперхолинергической активностью и признаками синдрома отмены (ВепЬаттоп К. et а1., 1996, 1997). Временной интервал нейроадаптации строго индивидуален и определяется степенью зависимости от никотина. Lebargy и соавт. (1996) считают, что процесс ренейроадаптации может занимать до 12 мес, и человек способен пережить несколько эпизодов синдрома отмены.
Существует понятие «индекс курящего человека». Этот показатель равен количеству сигарет, выкуриваемых в течение суток, помноженному на 12. Если индекс превышает 140, то курящего человека следует отнести к числу «злостных курильщиков», у которых, как правило, высокая степень зависимости от никотина и развиваются никотин-обусловленные болезни. Курящие люди с высокой степенью зависимости от никотина нуждаются в проведении более интенсивного лечения.
КОНТРОЛЬ КУРЕНИЯ
Поддержка и лечение, направленные на помощь в прекращении курения, — один из подходов к контролю табака. Он дополняет другие подходы (такие как политика налогообложения табачных изделий, ограничения их потребления и рекламы, регулирование их состава и маркировки, информирование и просвещение общественности), но адресуется определенной группе тех, кто хочет прекратить курение и нуждается в помощи. При этом признается, что просвещение остается кардинально важным в информировании курильщиков относительно опасностей курения и мотивации их к прекращению курения. Кроме того, профилактические программы с молодыми людьми, если они проводятся эффективно, предотвращают болезни через 30-50 лет в будущем, в то время как прекращение курения нынешних взрослых курильщиков приносит пользу здоровью населения быстрее, в пределах от 20 до 30 лет.
Существуют различные международные инициативы противокурительной деятельности [Инициатива ВОЗ «Без табака», 31 мая — Всемирный день без табака, 19 ноября — Международный день отказа от курения, Международная кампания «Брось курить и выиграй!», позитивный метод помощи большому числу курящих людей в их желании бросить курить (15-25% участников кампании остаются некурящими в течение года), Варшавская декларация, призывающая правительства всех стран к снижению распространенности курения в Европе (2002 г.)]. Наиболее существенной является рамочная Конвенция по борьбе против табака (объединяет 191 государство) — глобальный договор общественного здравоохранения, направленный на уменьшение числа смертей, обусловленных табакопотреблением. РФ в 2008 г. не только подписала, но и поддерживает все инициативы, отраженные в Конвенции.
Основными законами, которые формируют политику сохранения здоровья населения, являются:
•основы законодательства РФ «Об охране здоровья граждан»
от 21.11.2011 N 323-ФЗ
, где прописан приоритет профилактических мер в области сохранения здоровья;
•федеральный закон «О рекламе»
от 13.03.2006 N 38-ФЗ
— со статьями об ограничении рекламы табака и табачных изделий и о запрещении ее в телевизионных программах;
•федеральный закон «О защите прав потребителей» (1995), где определены некоторые механизмы предупреждения опасных воздействий на здоровье человека;
•федеральный закон «Об ограничении курения табака и потребления табачных изделий»
23.02.2013 N 15-ФЗ
С одной стороны, в обществе, где курение принимается как норма поведения (даже мода), механизмы его искоренения должны лежать в воспитании, прививающем социальную неприемлемость курения, и воспитании отношения к самой привычке как к противоестественной. С другой стороны, при курении развиваются сложные психосоматические нарушения, требующие уже медицинского вмешательства, и в этих случаях следует говорить о лечении.
Безусловно, полного успеха в контроле этой вредной для здоровья привычки в обществе можно достичь только при включении всех механизмов контроля табакокурения.
ПРОФИЛАКТИКА
Профилактика курения должна включать мероприятия первичной профилактики (т.е. предотвращение начала курения) — это в основном меры, предназначенные для молодежи; лечение наиболее мотивированных к прекращению курения пациентов, а также популяционные вмешательства по созданию в обществе моральных и социальных правил, законодательная политика, кампании в средствах массовой информации.
Наиболее эффективной является вторичная профилактика, т.е. индивидуальная работа с курильщиками и помощь им в преодолении никотиновой зависимости. Однако этот тип вмешательства может охватить только малую часть, не более 3-5% курящих. Они должны быть высоко мотивированы (т.е. сами прийти к врачу с этой проблемой), высокообразованы, иметь достаточный доход, так как интенсивные виды лечения являются дорогостоящими. Массовые кампании с использованием наглядных материалов, брошюр и буклетов недороги, но достигают в основном тех, кто не собирается прекращать курение, и потому неэффективны. Курение не вызывает субъективных ощущений ухудшения самочувствия, вследствие этого у курящих часто отсутствует мотивация к его прекращению. Согласно их ответам, самое главное препятствие, которое больше всего мешает курящим изменить образ жизни, — отсутствие желания к изменению привычек. Еще одна особенность поведения курящих — полная неприемлемость для них такого способа изменения поведения, как клубы, «школы для пациентов», в отличие от большинства хронических больных, которые приветствуют такую форму профилактики и укрепления здоровья. Таким образом, особенностями поведения курящих являются осведомленность об опасности курения, сознание опасности своего поведения, отсутствие мотивации к прекращению курения из-за хорошей субъективной оценки состояния здоровья. Замедленное воздействие табакокурения приводит к тому, что симптомы ухудшения здоровья проявляются поздно.
Курение табака относится к поведенческим характеристикам человека, имеющим самую тесную связь с психосоматическими особенностями, что обусловливает сложность механизмов контроля и коррекции такого поведения. Курение табака — сложная психосоциальная привычка, нередко перерастающая в зависимость физиологического характера, близкую к наркотической зависимости. Многим курильщикам, желающим отказаться от курения, требуется специализированная помощь. Примерно половина желающих бросить курить считают, что им для этого нужна помощь и поддержка, в первую очередь медицинских работников.
Методы борьбы с курением в настоящее время разнообразны: санитарно-просветительская работа, специальные беседы с курящими, гипнотерапия, иглотерапия, медикаментозное лечение различными препаратами, в том числе и никотинсодержащими. Эффект от всех методов относительно скромный — стойкий отказ от курения в течение 2 лет наблюдался не более чем у 20% курящих. Однако больные с инфарктом миокарда, инсультом, нестабильной стенокардией нередко сами сокращают курение, почувствовав страх от наступившей ситуации. Известно высказывание выдающегося ученого, профессора Л.И. Фогельсона: «Половина больных бросает курить после первого инфаркта, а остальные — после второго, если выживают».
К тому же распространены некоторые опасные, неверные высказывания о вредном влиянии резкого прекращения курения на организм — крайне неверный довод для оправдания своей беспомощности. Только быстрый и решительный отказ от курения обеспечивает эффективный успех борьбы с этой вредной привычкой. Прекращение курения может сопровождаться неприятными, но безопасными побочными явлениями: синдром абстиненции, увеличение массы тела. Многие мотивируют свой отказ от курения именно такими соображениями. Однако, даже если это и случится, это несравненно меньшее зло, чем продолжение курения.
Универсального, одинаково эффективного для всех курильщиков метода отвыкания на сегодняшний день не существует. Многое зависит от состояния здоровья, особенностей психического склада и темперамента человека, образа его жизни, взаимоотношений в семье и на работе. При планировании профилактических мероприятий важно провести анализ сильных и слабых сторон процесса отказа от курения. Если перевешивают сильные стороны, то действие должно проводиться и успех будет предопределен. Для долгосрочного эффекта необходимо корректировать (нейтрализовать) слабые стороны (трудности), а если это невозможно, то следует разработать программу снижения вреда курения.
В сети первичной медико-санитарной помощи предпринимаются усилия по созданию службы оказания помощи желающим бросить курить (специализированные кабинеты, приемы и т.д.), что может решить часть проблем на уровне конкретного пациента по подбору для него способа избавления от курения, помощи в период отказа и поддержки в дальнейшем. Специальные расчеты показывают, что среди населения нашей страны потребность в такой помощи достаточно высока (100-110 на 1000 жителей в возрасте 25-64 лет). Однако очень важно, чтобы каждый медицинский работник осознанно понимал необходимость принимать все зависящие от него меры по искоренению табакокурения. Курящий медицинский работник не может быть эффективным инициатором антикурительных мер. Кроме того, он должен обладать определенными знаниями и умениями, чтобы такую помощь оказать (рис. 2.5). Необходимо помнить, что существует дозозависимый эффект от мероприятий, направленных на прекращение курения: чем дольше и интенсивнее консультации и обучение, чем длительнее поддержка, тем чаще пациенты прекращают курить и воздерживаются от срывов.
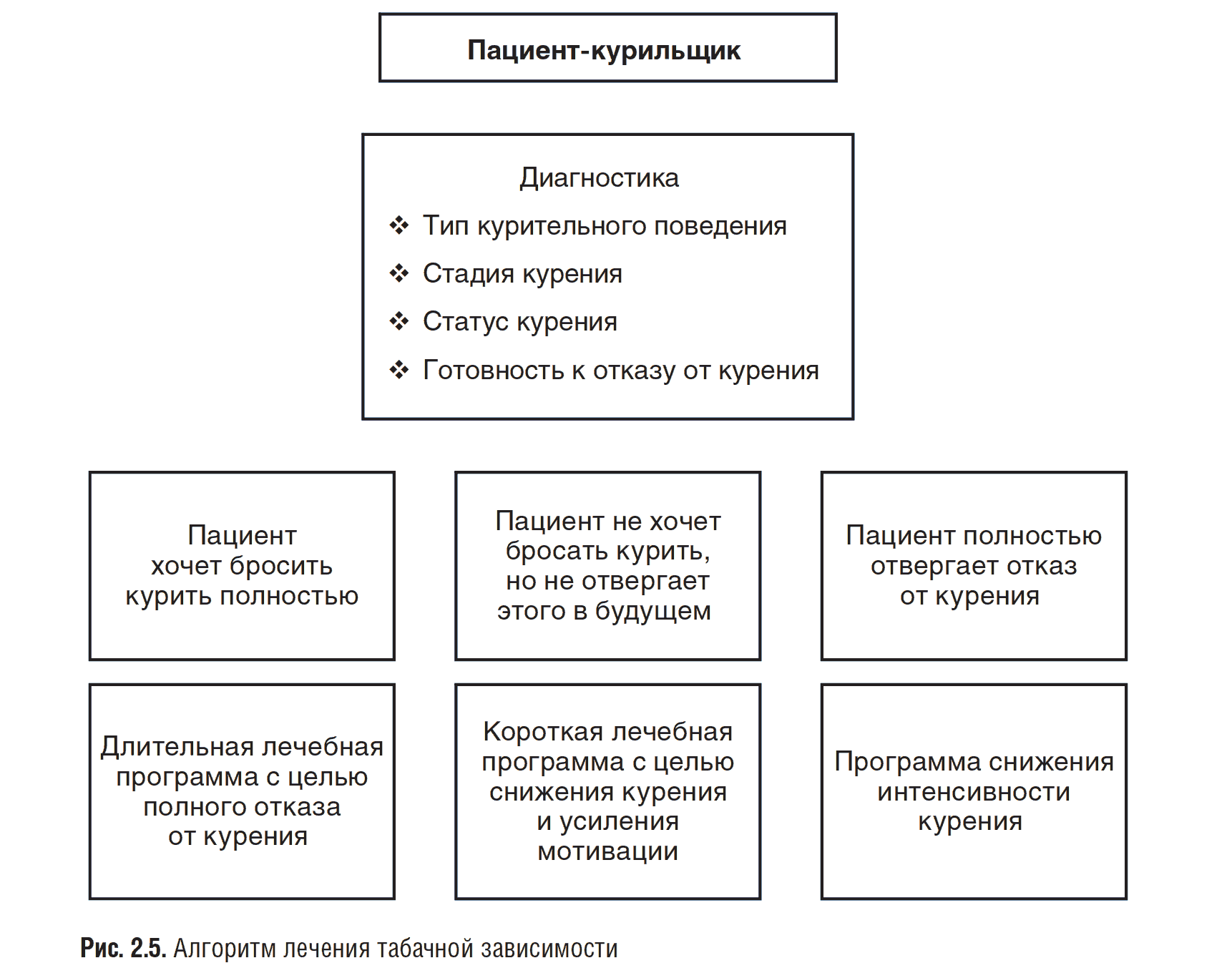
ТИПЫ КУРИТЕЛЬНОГО ПОВЕДЕНИЯ
У абсолютного большинства курящих наблюдается разной степени привязанность к курению табака — от привычки до пристрастия (зависимости). «Курительное поведение» — комплексная характеристика индивидуальных особенностей поведения курящего, причины курения, характера курения и т.д., позволяющая наряду с другими аспектами (возраст, пол, стаж, интенсивность и стадия курения, микросоциальная среда, психологическая готовность к отказу) выбрать наиболее приемлемый подход к лечению табакокурения в каждом конкретном случае. На начальном этапе диагностического обследования рекомендуется определить тип курительного поведения, для чего можно применить анкету Д. Хорна. Тип курительного поведения в большинстве случаев носит смешанный характер, но опрос по анкете Д. Хорна позволяет выделить факторы, стимулирующие курение, что позволит разобраться в причинах курения и спланировать, как нужно изменить поведение пациента на период отказа от вредной привычки.
Стадии курения и степень никотиновой зависимости
Для характеристики степени табачной зависимости, перехода от психологической зависимости («привычки») к зависимости физиологической (повышение толерантности к табаку и появление абстинентного синдрома) используется понятие «стадии курения». Стаж и интенсивность курения не определяют, но косвенно отражают стадии курения, помогающие в выборе метода лечения и в прогнозе их эффективности.
I стадия (нерегулярное курение/психологическая зависимость) — установление табачной зависимости, в основном психологического характера. Клинически проявляется тягой к психическим составляющим курения (привычные ситуации, курительные стереотипы и т.д.). Начинает формироваться абстинентный синдром — тяга к курению обусловливается потребностью снять неприятные субъективные ощущения (раздражительность, нарушения сна, колебания настроения и т.п.). Возможен самостоятельный отказ от курения под влиянием волевых усилий самого пациента при психологической поддержке со стороны врача и окружающих.
II стадия (длительное курение/психологическая зависимость) — переход психологической табачной зависимости в стойкую сочетанную психосоматическую зависимость. Выражены вегетососудистые нарушения, расстройства сна, настроения, отмечаются симптомы заболеваний, связанных с курением (хронический бронхит, сердечно-сосудистые нарушения, желудочно-кишечные расстройства и др.). Выражен абстинентный синдром, в связи с чем самостоятельный отказ от курения маловероятен. Необходимы медицинская помощь и поддержка окружающих.
III стадия (интенсивное курение/физиологическая или физическая зависимость) — стойкая психосоматическая табачная зависимость с неврозоподобными симптомами, соматическими нарушениями, сильно выраженной тягой к курению. Курение интенсивное, часто в ночное время, ритмичное (через равные промежутки времени в течение суток). Курение утром натощак.
Степень никотиновой зависимости определяется с помощью модифицированного теста Фагерстрема для определения физической зависимости от никотина.
Оценка статуса курения
1.Постоянно курящие пациенты, твердо желающие бросить курить.
2.Постоянно курящие пациенты, не желающие бросить курить, но не отвергающие такую возможность в будущем.
3.Постоянно курящие пациенты, отвергающие возможность бросить курить.
4.Пациенты, которые курят нерегулярно.
Оценка статуса курения также включает определение стажа курения, характеристику выкуриваемых сигарет, количество ежедневно выкуриваемых сигарет.
Степень готовности к отказу от курения
Начальным этапом отказа от курения является мотивация пациента, его желание и готовность бросить курить. Лечение табакокурения — длительный процесс, а не однократный визит к врачу. Недостаточная готовность к отказу от курения у пациента не только загрузит врача дополнительной работой, но и может дискредитировать всю его деятельность. С целью оценки степени выраженности у пациента готовности и мотивации к отказу от курения можно применять опросник по определению степени готовности к отказу от курения, который состоит из двух вопросов.
•Бросили бы вы курить, если бы это было легко?
Определенно нет — 0 баллов.
Вероятнее всего нет — 1 балл.
Возможно да — 2 балла.
Вероятнее всего да — 3 балла. Определенно да — 4 балла.
•Как сильно вы хотите бросить курить?
Не хочу вообще — 0 баллов.
Слабое желание — 1 балл.
Средне — 2 балла.
Сильное желание — 3 балла.
Однозначно хочу бросить курить — 4 балла.
Сумма баллов более 6 означает, что пациент имеет высокую мотивацию к отказу от курения и ему можно предложить длительную лечебную программу с целью полного отказа от курения. Сумма баллов от 4 до 6 означает слабую мотивацию пациента, и ему можно предложить короткую лечебную программу с целью снижения интенсивности курения и усиления мотивации к отказу от курения. Сумма менее 3 означает отсутствие мотивации, и пациенту можно предложить программу снижения интенсивности курения.
Даже среди пациентов с высокой мотивацией отказ от курения в течение 1 года не будет 100%, что объясняется развитием у многих пациентов никотиновой зависимости высокой степени, преодоление которой может потребовать нескольких курсов лечения.
Среди самостоятельно обращающихся к врачу за специализированной помощью по отказу от курения у 35% курильщиков отмечается низкая степень психологической готовности бросить курить, т.е. их обращение обусловлено факторами внешнего характера — «заставили» сослуживцы, близкие и т.д., но сам курильщик еще не осознал необходимости бросить курить. Успех лечения таких курильщиков очень невысок — через год только 3% бросили курить, в то время как среди курящих с высокой степенью готовности через год не курили 83%.
МОДЕЛЬ ИЗМЕНЕНИЯ КУРИТЕЛЬНОГО ПОВЕДЕНИЯ
Наиболее сложной системой понимания и особенно коррекции являются поведение человека и его жизненные привычки. Процесс изменений поведения (Prochaska et al., 1985), особенно если эти изменения имеют отношение к укоренившимся жизненным, поведенческим привычкам, может длиться годами и находится в зоне «незаинтересованности». Знания курящего носят неконкретный характер, нередко он не может объяснить, в чем же этот вред лично для него, его близких. Незнание порождает и ложную уверенность в нереальности, отдаленности этого вреда именно для него. Как правило, такие пациенты имеют низкую мотивацию к отказу от курения. Задача медицинского работника — дать разумную, достаточно полную информацию и объяснить, не устрашая, выгоду некурения именно в конкретной ситуации данного пациента.
Стадия «изменения отношения» — это уже принятие решения, целенаправленное обдумывание. Задача врача на этой стадии — побуждать к действию. Яркие примеры, сравнения, информация о некурении именно для конкретного человека и именно сейчас и в ближайшее время могут стать побуждающим моментом к изменению поведения и отказу от курения.
«Изменение поведения» — пациент начинает прислушиваться и следовать советам, однако неустойчивость его поведения может не дать необходимого результата. Задача врача на этой стадии очень важна — около половины курящих осознают, что сами не смогут бросить курить. В течение первых 4 нед после отказа бывшие курильщики должны научиться избегать ситуаций соблазна закурить (жевать резинку или пить воду, когда тяга к курению очень сильная), научиться новым методам улучшения сосредоточенности, расслабления и снижения стресса. Между 6 и 12 мес после отказа от курения большинство бывших курильщиков достигнут стадии, когда не так много шансов снова закурить.
Три типа помощи считаются наиболее эффективными:
•практическое консультирование с составлением плана и конкретными рекомендациями;
•социальная поддержка как часть лечения;
•социальная поддержка по окончании лечения.
Целью консультаций должно быть повышение мотивации и поддержка медицинскими работниками:
•для каждого курящего пациента необходимо подготовить вопросы для обсуждения и советы;
•важно предупреждать и напоминать о последствиях курения и сообщать о преимуществах отказа от табака;
•повторять информацию, повышающую мотивацию, во время каждого визита;
•приглашать на дополнительные консультации через неделю, 1, 3, 6 мес после прекращения курения;
•консультировать членов семьи.
СОЦИАЛЬНАЯ ПОДДЕРЖКА
Следует помочь выработать поддерживающие навыки. Необходимо порекомендовать пациенту договориться о поддержке со стороны семьи, друзей и коллег; посоветовать сделать жилище и место работы зоной, свободной от курения; объяснить или показать модели поддерживающих навыков; помочь найти людей, которые окажут моральную поддержку.
ОСНОВНЫЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ТАБАЧНОЙ ЗАВИСИМОСТИ
Европейское респираторное общество, Американское торакальное общество, ВОЗ являются инициаторами разработок и внедрения руководств по лечению табачной зависимости, которыми должен хорошо владеть врач, чтобы предоставлять пациенту необходимые инструкции и информацию. Лечение табакокурения и абстинентного синдрома длительное, требующее терпения и упорства и от врача, и от пациента.
Основные положения руководств по лечению табачной зависимости для врачей
•Табачная зависимость — хроническое заболевание, которое часто требует повторного лечения.
•Врач должен оценить степень зависимости и риск развития заболеваний, документировать и предложить лечение каждому курящему пациенту.
•В каждом медицинском учреждении должен вестись учет курящих пациентов и пациентов, которые лечатся от табачной зависимости.
•Каждому курящему пациенту врач должен предложить один из следующих курсов лечения:
пациентам, желающим бросить курить, — индивидуальную длительную лечебную программу, целью которой является полный отказ от курения; пациентам, не имеющим достаточной мотивации для отказа от курения, — короткий лечебный курс для снижения употребления табака и усиления мотивации;
пациентам, не желающим бросить курить, — программу снижения интенсивности курения (сокрщение количества выкуриваемых сигарет).
•Программа лечения должна включать интенсивные беседы медицинского работника, психолога и пациента, занятия в группах, индивидуальное консультирование.
•В программу лечения должна быть включена фармакотерапия с использованием никотинсодержащих препаратов, например жевательных резинок или ингаляторов.
•В программу лечения для каждого курящего должны быть включены мероприятия по оценке риска развития фатальных сердечно-сосудистых осложнений в ближайшие 10 лет (ВОЗ, таблица SCORE), по выявлению и коррекции факторов риска (дислипидемия, артериальная гипертензия и т.д.), по выявлению и лечению хронического бронхита курильщика.
•Всем пациентам должна быть обеспечена психологическая и социальная поддержка.
Основные положения руководств по лечению табачной зависимости для пациентов
•Подготовиться к отказу от курения:
назначить дату прекращения курения;
изменить свое окружение — убрать сигареты из дома, автомобиля, с рабочего места, не позволять курить у себя дома;
не носить с собой сигареты, оставить их дома, спрятать и убрать из комнаты пепельницы, зажигалки и вообще все предметы, которые напоминают о курении;
пересмотреть все свои предыдущие попытки бросить курить, попытаться проанализировать, что помогало и что мешало отказу от курения; однажды бросив курить, не делать ни одной затяжки.
•Получить поддержку от врача и близких людей:
предупредить свою семью, друзей и коллег по работе о том, что намерены бросить курить, и просить их, чтобы они не курили в его присутствии и не оставляли сигареты;
обсудить эту проблему со своим врачом (проблематично для нашей страны).
•Учиться новому поведению:
стараться отвлекать самого себя от желания курить (заняться каким-либо делом, разговаривать с окружающими, гулять и т.д.);
при появлении желания закурить не доставать сигарету из пачки, не брать в руки пачку по крайней мере минуты три. В этот момент постараться занять себя чем-то, отвлечься, пройтись по коридору, позвонить по телефону, выпить стакан воды и т.д.;
использовать разные маршруты до работы, пить только чай вместо кофе; пытаться найти какие-либо способы снятия стрессов — принимать горячую ванну, заниматься физическими упражнениями, читать книги; планировать каждый день что-либо, приносящее удовольствие; пить как можно больше воды и соков;
не курить при просмотре телевизора; предложить своему другу бросить курить — вместе легче.
•Правильно и обязательно принимать никотинсодержащие препараты.
•Быть готовым к неудаче или различным трудным ситуациям:
избегать употребления алкогольных напитков, что увеличит шанс успеха; окружение курящих людей может провоцировать желание закурить; увеличение массы тела; необходимо заранее продумать диету и увеличение физической активности; применение никотинсодержащих препаратов препятствует росту массы тела;
плохое настроение или депрессия; необходимо самостоятельно искать способы его улучшения, помимо курения; уровень психологической и медикаментозной поддержки пациентов в период отказа от курения зависит от степени никотиновой зависимости.
Пациенты, у которых коэффициент Фагерстрема более 5 баллов, должны обязательно применять никотинсодержащие препараты; им необходима психологическая поддержка со стороны врача для уменьшения симптомов отмены из-за прекращения поступления никотина в организм.
Как правило, неудачи происходят в течение первых 3 мес отказа от курения. Необходимо помнить, что большинству удается бросить курить после нескольких неудачных попыток. Следует напомнить пациенту, что первое время после прекращения курения могут возникать ухудшение самочувствия, появиться неприятные ощущения, раздражительность, головокружение, сухость во рту, что, как правило, быстро проходит, и вскоре появятся приятные изменения: постепенное обострение вкуса и обоняния, «легкость» в голове, свободное дыхание, отсутствие запаха табачного перегара, ненужных расходов и чувства зависимости от курения.
ПРОГРАММЫ ЛЕЧЕНИЯ
Длительная лечебная программа для пациентов, желающих бросить курить, имеет продолжительность от 6 мес до 1 года. Состоит она из нескольких компонентов.
•Периодические беседы с врачом, групповые занятия, более частые в первые 2 мес отказа от курения; по изменению курительного поведения.
•Никотинзамещающая терапия индивидуальной длительности с учетом степени никотиновой зависимости пациента.
•Выявление и лечение сердечно-сосудистых заболеваний и ассоциированных состояний, хронических болезней легких, профилактика их возможного обострения в первые 2 нед отказа от курения.
•Выявление и строгий контроль факторов риска (липидные нарушения, артериальная гипертензия, избыточная масса тела и др.) в период отказа от курения.
Короткая лечебная программа для пациентов, не желающих бросить курить, имеет длительность 1-3 мес. Состоит из определенных компонентов.
•Беседы врача, короткие консультации по изменению курительного поведения.
•Никотинзамещающая терапия.
•Выявление и лечение сердечно-сосудистых заболеваний и ассоциированных состояний, хронических болезней легких, профилактика их возможного обострения в первые 2 нед отказа от курения.
•Выявление и строгий контроль факторов риска (липидные нарушения, артериальная гипертензия, избыточная масса тела и др.) в период отказа от курения.
Короткий курс лечения табачной зависимости является эффективным, позволяет снизить уровень потребления табака и усилить мотивацию к отказу от курения. Даже неудачная попытка отказа от курения, как правило, приводит к значительному снижению потребления табака.
Пациентам, не желающим бросить курить, следует предложить снижение интенсивности курения (сократить количество выкуриваемых сигарет). Обмен веществ в организме постепенно перестроится, никотиновая зависимость уменьшится и станет возможным полный отказ от курения. Технология постепенного прекращения курения:
•создание мотивации;
•определение ситуаций, провоцирующих курение;
•постепенное уменьшение числа выкуриваемых сигарет;
•прекращение курения (с определенной даты);
•предупреждение срыва (социальная поддержка);
•срыв (рецидив курения не является неудачей, это часть циклического процесса, ведущего к отказу от курения);
•начало нового цикла.
БАРЬЕРЫ ДЛЯ ЭФФЕКТИВНОЙ БОРЬБЫ С ТАБАКОКУРЕНИЕМ (СОМНЕНИЯ ПАЦИЕНТА)
«Боюсь прибавить в весе», однако:
•большинство прибавляет в массе тела менее 4 кг, некоторые сохраняют свою массу тела;
•ограничение высококалорийных продуктов, увеличение физической активности помогают контролировать массу тела;
•продолжение курения ухудшает здоровье.
«Я слишком давно курю, чтобы отказаться от табака», однако:
•бросить курить никогда не поздно; риск сердечно-сосудистых заболеваний, обусловленных курением, сразу значительно сокращается; с годами уменьшается риск развития рака легких.
«У меня не хватит силы воли», однако:
•сила воли тут ни при чем, надо лишь усвоить навыки, которые помогут контролировать свое поведение; многие пациенты успешно бросили курить, это под силу каждому;
•даже если произойдет рецидив, врач будет продолжать помогать вам отказаться от табака и в конце концов вы бросите курить; есть шанс продлить жизнь, как минимум, на 3 года, если бросить курить.
«Стоит ли мне бросать курить, если я курю только легкие сигареты с фильтром?», однако:
•факты свидетельствуют, что безвредных сигарет нет; легкие сигареты с фильтром увеличивают риск сердечно-сосудистых, раковых и других заболеваний.
«Бросать курить лучше сразу или постепенно?», однако:
•нет лучшего способа; большинство бывших курильщиков бросали курить сразу.
«А если снова захочется закурить?», тогда:
•можно съесть морковку, пососать леденец, пить воду и т.д.;
•сильное желание закурить длится несколько минут и ослабевает;
•можно использовать никотинзаместительную терапию.
БЕСЕДЫ ВРАЧА
Отказ от курения является обязательным компонентом программ профилактики сердечно-сосудистых заболеваний. Риск развития или прогрессирования ИБС, связанный с курением, считают обратимым. У пациентов, уже перенесших инфаркт миокарда, после прекращения курения риск повторных инфарктов быстро снижается и через 3 года становится таким же, как у больных, перенесших инфаркт, но никогда не куривших. Тем не менее, несмотря на очевидные преимущества отказа от курения (табл. 2.2), около 50% больных продолжают курить даже после перенесенного инфаркта миокарда, а около 70% курильщиков курят и после проведенной операции на сердце.
РЕЗУЛЬТАТИВНОСТЬ КОНСУЛЬТАЦИЙ
1. После совета врача прекратить курить от табака отказываются не менее 2% курильщиков, что оказывает статистически значимое влияние на здоровье населения.
2. При повторных беседах и психологической поддержке этот показатель повышается еще на 3%.
3. Консультация психолога приводит к тому же результат)- (3%).
4. Рекомендации специально обученных медицинских или социальных работников также увеличивают долю прекративших курить!
Таблица 2.2
| Непосредственные преимущества отказа от курения | Длительные преимущества отказа от курения |
| В течение 20 мин уровень артериального давления возвращается к исходному | Через 2-3 мес функция легких может улучшиться на 30% |
| Через несколько часов уровень карбоксигемоглобина в крови возвращается к норме | Через год риск развития ИБС снижается на 50% |
| Каждый день происходит экономия денег за счет отказа от покупки сигарет | Через 5-15 лет риск мозгового инсульта становится равным таковому у тех, кто никогда не курил |
| Через несколько дней улучшается восприятие вкуса и запахов | Возрастает самоуважение, обусловленное исполнением принятого решения отказаться от курения |
| Улучшение самочувствия и физического состояния | Улучшение собственного здоровья, здоровья детей, супруга |
| Хороший пример для супруга, детей | Улучшение цвета лица и уменьшение морщин |
| Избавление от всюду присутствующего запаха табачного дыма | Хороший пример для супруга, детей |
| Избавление от ситуаций, когда курить нельзя и появляется сильное желание закурить |
МЕТОДЫ ЛЕЧЕНИЯ ТАБАЧНОЙ ЗАВИСИМОСТИ
Основное направление лечения табакокурения — поддержание установки на отказ от курения, замещение или «компенсация» привычки к курению, выработка отвращения к табаку (психологического или физиологического), снятие никотиновой абстиненции и симптомов табачной интоксикации.
Психотерапия
Поскольку табакокурение является сочетанной психосоматической зависимостью различной степени выраженности, психотерапевтические меры положены в основу всех методов лечения табакокурения. В профилактической медицине наиболее приемлема рациональная психотерапия, основанная на аргументированном, логически обоснованном убеждении и разъяснении, выделении роли самого пациента в сохранении и укреплении его здоровья, предоставляя ему активную роль. Основные установки — объяснить конкретному курильщику, почему именно ему нужно отказаться от курения, что для отказа от курения требуется усилие со стороны самого курящего, что есть эффективные способы избавления от этой вредной привычки. Даже такая простейшая мера, как совет врача, способствует стойкому отказу от курения в 10% случаев, однако при опросе выясняется, что только 40-50% курильщиков когда-либо получали такой совет.
Аутогенная тренировка
Аутогенная тренировка — безвредная и физиологичная замена пристрастия в табакокурению. Формулы аутогенной тренировки должны быть максимально индивидуализированы с учетом типа курения и стадии готовности к отказу. Если курение помогает расслабиться, то в формулы включают расслабляющие упражнения. Если курение стимулирует, аутогенная тренировка должна быть направлена на стимулирование и т.д.
Заместительное лечение
Основной принцип — замена психологического и физиологического действия табакокурения на организм человека иным видом воздействия, безвредным для организма [назначение лекарств, содержащих никотин (никотинелл*, никоретте*) или никотиноподобные по физиологическому эффекту вещества (анабазина гидрохлорид*, цититон*, лобелин, табекс).
В настоящее время используют 5 лекарственных форм препаратов. Использование четырех из них представляет собой никотинзамещающую терапию в виде жевательной резинки, ингалятора, пластыря или назального спрея. Возможно применение таблеток и пленок. При их назначении необходимо строго следовать инструкции к применению, принимать препараты по убывающей схеме. Лечение длительное — 3-4 мес. Наиболее сильно симптомы отмены проявляются в 1-й месяц после отказа от курения, поэтому в этот период важно принимать препараты в достаточно большой дозе и только после исчезновения симптомов начинать постепенно снижать дозу препарата.
Лекарственные препараты 1-го ряда для выкуривающих 10 и более сигарет в день: цитизин, варениклин, никотинсодержащая жевательная резинка, пластырь с никотином, интраназальный спрей с никотином, никотиновый ингалятор.
Эффективность использования никотина в различных формах примерно одинакова. Вероятность отказа от табака при никотинзаместительной терапии на 12 мес на 71% выше, чем в контрольных группах. Эффективность данной терапии повышается при сочетании с тренингом и социальной поддержкой. Применение никотинсодержащих препаратов по крайней мере удваивает шанс успеха. Препараты можно комбинировать, применять более 6 мес. Следует учитывать побочные эффекты и противопоказания. Они признаны безопасными, однако некоторую осторожность следует соблюдать у тех пациентов, кто перенес инфаркт миокарда менее 2 нед назад, имеет жизненно опасные нарушения ритма или стенокардию III-IV функциональных классов. Для тех пациентов, у кого в анамнезе отмечена депрессия, эффективно сочетание нортриптилина и бупропиона. «Легким» курильщикам, употребляющим менее 10 сигарет в день, следует уменьшить дозу препаратов. В случае противопоказаний или неэффективности перечисленных препаратов первой линии можно использовать лекарственные препараты 2-го ряда: клонидин (стимулятор а2-адренорецепторов) и имипрамин (антидепрессант).
Этот метод лечения не способствует становлению активной роли самого пациента в процессе отвыкания от курения. «Перекладывание ответственности» с самого пациента на врача, лекарство и т.п. отрицательно сказывается на эффективности лечения табакокурения и особенно профилактике возврата к курению.
Неэффективные или вредные вмешательства
Применение акупунктуры не увеличивает числа воздержавшихся от курения в течение 12 мес. Анксиолитики (транквилизаторы) неэффективны, вызывают лекарственную зависимость, парадоксальные реакции. Нет исследований, подтверждающих влияние на отказ от курения гомеопатических средств и биологически активных добавок.
Аверсионная терапия
Аверсионная терапия имеет своей основной целью достижение отказа от курения через выработку отрицательного условного рефлекса (т.е. отвращения к курению): от психотерапевтических воздействий (аутогенная тренировка, гипноз) до фармакологических и рефлексотерапии (точечный самомассаж, специальные иглорефлексотерапии и др.). «Спаренное» («быстрое») курение в настоящее время применяется редко.
Рефлексотерапия
Рефлексотерапия является методом выбора и частью комплекса антикурительных мер (психотерапевтические беседы, вспомогательное лечение, поддержка), выполняется только специалистом, прошедшим необходимую подготовку.
Лечение проводится в течение 5 сеансов по 20-30 мин. Набор рекомендуемых точек определяется врачом индивидуально. На период лечения необходимо, чтобы пациент полностью отказался от курения, употребления алкоголя и не принимал снотворных, седативных, психостимулирующих препаратов. Перед началом курса лечения рекомендуется не курить 10-12 ч.
Вспомогательная терапия
При отказе от курения могут возникнуть жалобы невротического характера (возбудимость, раздражительность, плохой сон, тревожность, внутреннее напряжение), а назначение седативной терапии поможет сгладить эти симптомы. При повышенной утомляемости, вялости показаны настойки женьшеня, элеутерококка, лимонника. Сопутствующие отказу от курения явления усиления кашля облегчаются назначением отхаркивающих средств.
Общие симптомы отмены
1.Беспокойство, тревога, раздражительность, нарушение сна, нарушение концентрации внимания; головокружение.
2.Улучшение аппетита, увеличение массы тела.
3.Слабые изменения артериального давления и частоты сердечных сокращений.
4.Изменение настроения, симптомы депрессии, утомляемость.
5.Сильное желание закурить.
Абстинентный синдром (никотиновая ломка)
Абстинентный синдром развивается через 90-120 мин после прекращения курения, достигая максимума через 24 ч. При этом наблюдаются:
•острая потребность закурить;
•раздражительность; тревога, беспокойство; снижение концентрации внимания;
•запор;
•усиленный аппетит.
Состояние улучшается через 10 дней, но зависимость исчезает не раньше чем через 3 мес.
ПРОФИЛАКТИКА РЕЦИДИВА КУРЕНИЯ
При отсутствии поддержки огромная доля усилий, затраченных на достижение отказа от курения, утрачивается, так как до 75-80% людей возвращаются к курению. Следует активно продолжать психотерапевтическое влияние на пациента, соотнося содержание бесед с его индивидуальными особенностями и стадией процесса изменения поведения. Комплекс мер рекомендуется расширять за счет аутогенной тренировки, физической активности, оздоровления питания. Особенно внимательно следует относиться к жалобам, появляющимся сразу после отказа от курения, чтобы вовремя пресечь возможность возврата этой вредной привычки.
Особенности питания в период отказа от курения
Большинство курильщиков в качестве причин нежелания бросить курить приводят опасение прибавки массы тела. Закономерно, что отказ от курения, постепенная ликвидация симптомов хронической табачной интоксикации сопровождаются улучшением вкусовой чувствительности, аппетита, нормализацией секреции пищеварительных желез, что в целом приводит к увеличению приема пищи и, следовательно, прибавке массы тела. Это естественная реакция организма. Но даже если не соблюдать диету и не делать специальных физических упражнений, прибавка массы тела не составит больше 4-5 кг. Прибавка массы тела у бывших курильщиков — это минимальная плата за тот риск, которому они подвергают себя, продолжая курить.
Увеличения массы тела можно избежать, если следовать некоторым несложным диетическим советам: избегать переедания, обращать внимание на содержание в пище «скрытых» жиров (сосиски, колбасы, жирные сорта молочных продуктов, сыра и др.), соблюдать основы рационального питания, употреблять минеральные соли, микроэлементы, продукты растительного происхождения (не менее 400 г овощей и фруктов в день), витамин C (шиповник, черная смородина, зеленый лук, капуста, лимоны и др.), витамин В1 (хлеб грубого помола, крупы), витамин В12 (зеленый горошек, апельсины, дыни), витамин РР (фасоль, крупы, дрожжи, капуста, молочные продукты, картофель), витамин A (овощи, особенно морковь), витамин E (хлеб грубого помола, растительные масло, зеленые овощи, зародыши пшеницы). Никотиновую зависимость, сопровождающуюся, как правило, «закислением» внутренней среды организма, уменьшает щелочное питье (минеральные воды, соки, овощные отвары).
ЗАКЛЮЧЕНИЕ
При формировании политики по преодолению табакокурения необходимо учитывать политику ВОЗ по отношению к этой привычке, которую важно помнить и специалистам, и всем курящим:
•курение станет причиной смерти примерно половины тех, кто начинает курить в подростковом возрасте и продолжает курить в течение жизни;
•в результате потребления табака в мире каждые 8 с умирает один человек;
•не существует безопасных сигарет и безопасного уровня курения;
•табачный дым, выпускаемый прямо в атмосферу, содержит немного больше токсичных веществ, чем дым, вдыхаемый и выдыхаемый курильщиком;
•окружающий табачный дым вреден для некурящих, потому что он вызывает рак легких и другие заболевания, а также усиливает их проявления (аллергия, астма и др.);
•материнское курение связано с повышенным риском выкидыша, низкой массы тела новорожденных и отставания в развитии ребенка;
•прекращение курения имеет существенные преимущества для здоровья и существенно снижает риск большинства связанных с курением болезней;
•увеличение массы тела у бросивших курить, как правило, приводит к тому, что она становится средней, равной массе тела людей того же возраста и пола, никогда не куривших; нежелательное увеличение массы тела может контролироваться питанием и режимом;
•повышение налогов на табачные изделия сокращает потребление табака;
•табак представляет собой значительное экономическое бремя для общества, вызываемое медицинскими затратами из-за заболеваемости, снижения производительности труда, потерями от пожаров и порчи имущества, упущенного дохода из-за ранней смертности.
Таким образом, практические рекомендации для профилактической работы с курящими пациентами могут выглядеть следующим образом.
•Необходимо всем пациентам задавать вопросы «Курите ли вы? Курят ли люди, тесно связанные с вами?». Во все медицинские документы необходимо включать информацию о наличии у пациентов этой вредной привычки.
•Постоянно подчеркивать положительное значение некурения в любых беседах с пациентами.
•Обсуждать с пациентами их убеждения в отношении курения, особое внимание уделяя подросткам; беременным; людям, у которых есть дети; пациентам, страдающим сердечно-сосудистыми заболеваниями, включая заболевания периферических артерий, респираторные поражения, высокое артериальное давление.
•Оценивать у каждого курящего степень зависимости, задавая вопросы: «Как долго вы курите? Как много вы курите? Как скоро после пробуждения вы
закуриваете первую сигарету? Пытались ли вы когда-нибудь бросить курить? Уверены ли вы, что, пожелав бросить курить, сможете это сделать?».
•Советовать каждому курильщику бросить курить, сообщая ему специфическую и личную информацию относительно вреда курения. Повторять и акцентировать на ней внимание, искать для пациента мотивацию, чтобы бросить курить, убеждать в преимуществах некурения.
•Помогать пациентам, готовым попытаться бросить курить. Составить индивидуальный план, снабдить информацией, предупредив о возможном срыве и ситуациях повышенного риска.
•Возвращаться к попыткам бросить курить, если у пациента не получилось это в первый раз.
•Если требуется, рекомендовать никотинзаместительную терапию.
•Рекомендовать пациенту помощь специалистов (наркологов), если она ему необходима.
Зависимость от табака — это хроническое состояние, очень часто требующее повторных усилий и вмешательств. Если пациент высказывает желание попытаться прекратить курение, то ему следует оказать помощь и поддержку. Существует дозозависимый эффект от мероприятий по прекращению курения: чем дольше и интенсивнее проводятся консультации и обучение, чем длительнее поддержка пациента, тем чаще пациенты прекращают курить и воздерживаются от срывов.

























































































0 комментариев