Перианальный зуд. Диагностика и лечение (мазь, свечи). Лекция для врачей
Лекция для врачей "Перианальный зуд" (отрывок из книги "Заболевания кожи промежности и перианальной области" - А. А. Хрянин, А. В. Соколовская, Д. Р. Маркарьян, Т. Н. Гарманова, В. К. Бочарова)
Перианальный зуд
Лечить нужно не только болезнь, но и противодействовать причинам, ее вызывающим.
Гиппократ
Pruritus ani — латинский термин, означающий анальный зуд, неприятные кожные ощущения, симптомы которого характеризуются зудом различной степени вокруг анального отверстия. Сопутствующие симптомы включают повреждение кожи, мокнутие, мацерацию, лихенификацию и суперинфекцию. Впервые заболевание описано в Древнем Египте, и оно по-прежнему является частой жалобой многих пациентов дерматовенерологов и колоректальных хирургов. Перианальный зуд (ПАЗ) является причиной тяжелого дистресса и нарушения сна из-за устойчивого к лечению цикла «зуд-расчесы-зуд». Анальный зуд (L29.0 «Зуд заднего прохода» и L29.3 «Аногенитальный зуд неуточненный» по Международной классификации болезней 10-го пересмотра) — распространенная проблема преимущественно идиопатической этиологии. Большинство вторичных причин можно разделить на дерматологические, аногенитальные, системные и психогенные. Для постановки точного диагноза важны качественный сбор анамнеза жизни и анамнеза болезни пациента, осмотр и соответствующие лабораторные анализы. Специальное лечение назначается после выяснения причины, а у пациентов с идиопатическим анальным зудом лечение может осуществляться путем соблюдения общих мер по изменению образа жизни и активной симптоматической терапии.
ПАЗ определяется как зуд, локализованный в области заднего прохода. ПАЗ различной степени тяжести встречается у 1-5% взрослого населения. Мужчины заболевают чаще, чем женщины, в соотношении 4:1. Большинство пациентов относятся к возрастной группе 30-70 лет, особенно часто это заболевание встречается в возрастной группе 40-60 лет. В этой главе рассматриваются этиопатогенез анального зуда, его клинические проявления и современные методы лечения.
Этиология и патогенез
Зуд был определен более 340 лет назад немецким врачом Самуэлем Хафенреффером как «неприятное ощущение, которое вызывает желание или рефлекс почесать». Обычно зуд классифицируется как пруригинозный (кожный зуд при дерматозах), невропатический (зуд, возникающий в результате нейроанатомической дисфункции, например ущемления нервов), нейрогенный (возникающий в результате нейрохимического действия, например, опиоидов) и психогенный. Зуд может протекать в острой или хронической (продолжительностью более 6 нед) форме, может быть генерализованным, затрагивая всю кожу, или локализоваться в таких областях, как, например, кожа головы, верхняя часть спины, руки или аногенитальная область.
Международный форум по изучению зуда (IFSI) предложил классификацию, основанную на клинических признаках. Первая группа (группа I — зуд на первично воспаленной коже) включает пациентов с каким-либо дерматологическим заболеванием; вторая группа (группа II — кожный зуд на преимущественно невоспаленной коже) включает пациентов с системными заболеваниями, беременностью, лекарственным зудом, нейрогенными, невропатическими синдромами и психическими заболеваниями, к третьей группе (группа III — кожный зуд с хроническими вторичными экскориациями, такими как узловатая почесуха) относятся пациенты с кожным зудом, вызванным теми же при-чинами, что и в первой и второй группах. Кроме того, зуд может быть результатом сосуществования нескольких заболеваний неустановленного происхождения.
Ощущение зуда передается неспециализированными свободными нервными окончаниями, расположенными вблизи дермоэпидермального перехода. Передающие ощущение зуда полимодальные немиелинизированные С-волокна входят в дорсальный рог серого вещества спинного мозга, где синаптическим путем взаимодействуют с вторичными нейронами, передающими сигнал в контралатеральный спиноталамический тракт, и поднимаются к таламусу. Третичные нейроны передают ощущение зуда на уровень сознательного восприятия в коре головного мозга. Передняя поясная извилина и кора островка участвуют в распознавании ощущения зуда на сознательном уровне, в то время как премоторные области коры участвуют в намерении почесать.
Важные фармакологические медиаторы ощущения зуда включают гистамин, ацетилхолин, вещество Р, пептид, связанный с геном кальцитонина (CGRP), опиоидные пептиды, протеазы, брадикинин, серотонин, фактор активации тромбоцитов, нейтрофилы, простагландин Е и цитокины.
Различают гистамининдуцированный и гистаминнезависимый зуд. Первый вариант индуцируется механическим, термическим, электрическим или химическим раздражением безмиелиновых гистаминочувствительных периферических нервных волокон С-типа. Помимо этого, участие в передаче сигнала ощущения зуда также принимают и негистаминовые нервные волокна, в связи с чем антигистаминные препараты не уменьшают симптомов многих форм зуда. Зуд является одной из форм кожного анализатора, близкой к другим видам кожного чувства, таким как прикосновение или боль. Именно поэтому пациенты, страдающие от выраженного зуда, часто прибегают к облегчению симптомов путем тяжелых самоповреждений, в результате чего чувство боли замещает и облегчает невыносимое чувство зуда.
Механизм возникновения анального зуда в большинстве случаев можно описать как цикл «зуд-расчесы-зуд». В коже воспалительные клетки активируют сенсорные нервы, тучные клетки, фибробласты, макрофаги. Все вышеперечисленные клетки высвобождают медиаторы зуда, которые в дальнейшем усиливают воспаление. Сигнал зуда передается в головной мозг, вызывая чесательный рефлекс. Экскориации еще больше повреждают кожный барьер, усиливают воспаление. Т-лимфоциты и эозинофилы мигрируют в кожу, высвобождая медиаторы-пруритогены. В конечном счете происходит сенситизация чувствительных нервных волокон и снижается порог активации. Факторы роста, высвобождающиеся эозинофилами, обусловливают пролиферацию нервных волокон. Эти изменения повышают чувствительность кожи, которая становится еще более уязвимой по отношению к эндо- и экзогенным триггерным факторам. Пациентам трудно разорвать этот цикл, что усложняет лечение. Цикл «зуд-расчесы-зуд» приводит к нарушениям сна, концентрации внимания и процессов восприятия, ограничивая тем самым социальную активность пациентов.
Выявлено несколько провоцирующих факторов, которые могут действовать до или во время цикла «зуд-расчесы-зуд» (рис. 2.1) .
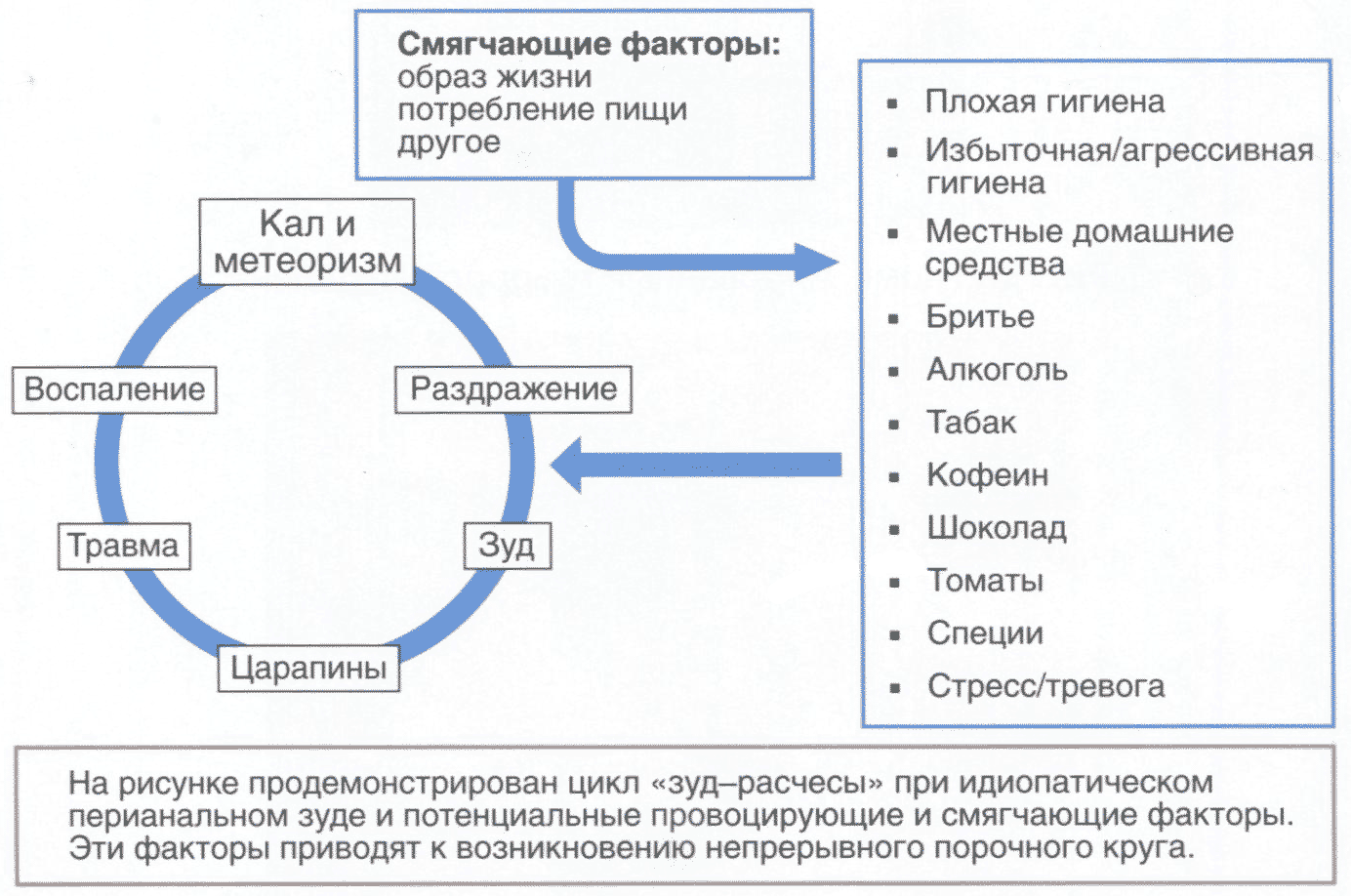
Рис. 2.1. Порочный круг «зуд-расчесы-зуд» и триггерные факторы его возникновения
Причины ПАЗ можно условно разделить на вторичные и идиопатические, причем от 25 до 75% случаев анального зуда являются идиопатическими. Вторичные причины ПАЗ делятся на инфекционные и неинфекционные. Наиболее распространенными аноректальными заболеваниями, связанными с анальным зудом, являются геморрой и анальные трещины (рис. 2.2, 2.3).
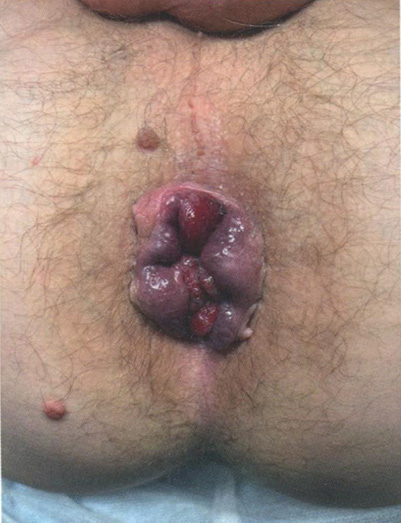
Рис. 2.2. Комбинированный геморрой III степени
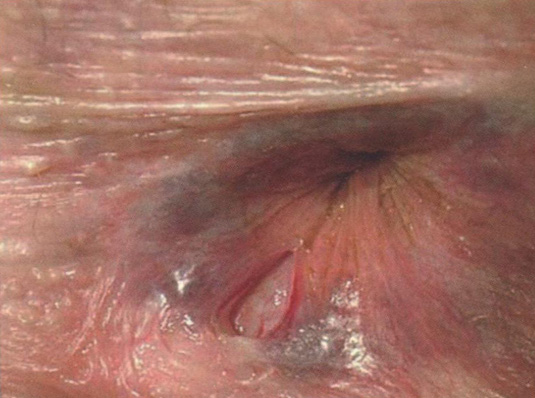
Рис. 2.3. Острая анальная трещина
В настоящее время в арсенале дерматовенерологов и колопроктологов имеется широкий спектр различных топических средств для лечения заболеваний ПАО и анального канала. Эти средства удобны и доступны в использовании, однако стоит учитывать, что большинство из них являются лишь способом симптоматического лечения. Например, не существует местного средства, позволяющего обратить вспять хронический геморрой или избавиться от перианального свища. Но возможно избавиться от основных симптомов, сопутствующих заболеваниям анального канала и перианальной зоны, — боли, зуда, отека и т.д. Одними из наиболее эффективных и часто используемых топических средств являются препараты линейки Релиф фармацевтической компании Байер. В зависимости от активного компонента препараты из группы Релиф воздействуют на различные звенья патологического процесса: препарат Релиф (мазь, суппозитории) за счет содержащегося фенилэфрина оказывает сосудосуживающее действие, уменьшая зуд и отечность мягких тканей, Релиф Адванс (мазь, суппозитории) включает бензокаин, который обладает быстрым и выраженным обезболивающим действием, Релиф Ультра (суппозитории) содержит гормональный компонент — гидрокортизона ацетат, уменьшающий выраженность воспаления, а также цинка сульфат, который способствует заживлению ран и эрозий. Наиболее современный препарат — лидокаин + флуокортолон (Релиф Про, крем и суппозитории) включает анестетик и глюкокортикостероид (ГКС) местного действия и дает обезболивающий и противовоспалительный эффекты, что, на-пример, незаменимо после оперативных вмешательствах на одной из самых чувствительных зон организма.
Свечи и крем Релиф Про оказывают выраженное противовоспалительное действие за счет содержания сильного топического глюкокортикоида флуокортолона и устраняют болевой синдром за счет лидокаина. Лидокаин начинает купировать болевой синдром в течение первых минут после начала применения, и его действие продолжается несколько часов. Этого промежутка времени достаточно для проявления действия флуокортолона, который в свою очередь подавляет воспаление, отек, зуд и жжение.
Свечи и мазь Релиф — это сосудосуживающее средство, снимающее кровоточивость, отек и зуд в аноректальной области. Применение препарата способствует улучшению тонуса сосудов1. Действующее вещество фенилэфрина гидрохлорид активно воздействует на сосуды в области прямой кишки, препятствуя излишнему наполнению кровью вен и сужая просвет капилляров2.
1 Релиф с фенилэфрина гидрохлоридом обладает сосудосуживающим действием, что уменьшает кровоточивость, зуд и отек.
2 За счет сосудосуживающего действия фенилэфрина.
Свечи и мазь Релиф Адванс — это местное обезболивающее средство при геморрое и трещинах заднего прохода. Релиф Адванс на основе бензокаина с минимальным риском развития побочных эффектов оказывает местное обезболивающее действие и помогает устранить симптомы зуда и жжения, что облегчает процесс опорожнения кишечника. Может применяться в послеоперационном периоде, а также при проведении диагностических манипуляций.
Свечи Релиф Ультра — это местное противовоспалительное средство для лечения геморроя и экземы. В составе гидрокортизона ацетат, способствующий сужению сосудов, уменьшению болевого синдрома, зуда, жжения и воспаления. Наличие в свечах Релиф Ультра компонента цинка сульфата помогает заживлению ранок, трещин, эрозий.
Основа свечей Релиф, Релиф Адванс и Релиф Ультра из масла какао-бобов оказывает смягчающее и увлажняющее действие, растворяясь всего за 4 мин.
Кожные заболевания в качестве этиологического фактора включают контактный дерматит, красный плоский лишай, псориаз, себорейный дерматит, витилиго, плоскоклеточный рак, болезнь Педжета (подробно представлены в главе 3). Не следует упускать из виду инфекции, вызванные бактериями и грибками. Лекарственные средства (такие как тетрациклин, колхицин, хинидин, местные анестетики, неомицин), а также системные заболевания (диабет, лимфома, механическая желтуха, дисфункция щитовидной железы, лейкемия, хроническая почечная недостаточность и апластическая анемия) считаются причинными факторами. Некоторые исследования показали, что ПАЗ уменьшился в течение 2 нед после отказа от определенных продуктов, таких как помидоры, шоколад, цитрусовые, специи, кофе (как с кофеином, так и без кофеина), чай, кола, пиво, молоко и другие молочные продукты. Психологические факторы, такие как беспокойство, возбуждение и стресс, также могут вызывать ПАЗ. К другим причинным факторам относятся недержание кала, чрезмерная влажность ПАО, использование мыла, чрезмерная гигиена ануса, хроническая диарея и менопауза. Физические причины, такие как восковые ожоги при эпиляции, травмы от бритья и травмы из-за введения инородных тел, фекальные загрязнения, моча и пот, пояснично-крестцовая радикулопатия, также могут быть триггерными факторами. Этот обширный и иногда противоречивый список причин свидетельствует, что наше современное понимание этиологии зуда в области заднего прохода недостаточно. Чаще всего не удается обнаружить единственный причинный фактор и выявляется несколько предполагаемых этиологических факторов.
Первичный, или идиопатический, зуд выявляют, когда никакая конкретная причина зуда не установлена. Самый распространенный фактор, связывающий большинство случаев идиопатического анального зуда, — фекальное загрязнение. При дефекации кал и бактериальные ферменты усиливают раздражение, зуд и воспаление. Этот эффект был подтвержден положительными пробами с кожными пластырями с использованием аутологичных фекалий. Различные факторы питания приводят к изменению pH слизистой оболочки заднего прохода, что также может провоцировать зуд. Пациенты с идиопатическим зудом заднего прохода могут демонстрировать более низкие пороги межсфинктерной релаксации как часть ректально-анального ингибиторного рефлекса.
Клинические проявления
Главный симптом ПАЗ — интенсивный зуд в ПАО. Этот симптом может возникнуть в любое время, но чаще всего после дефекации, особенно после жидкого стула, и перед сном. Некоторые пациенты также испытывают сильный зуд по ночам. Некоторым пациентам расчесывание может доставлять огромное удовольствие. Пациенты могут отмечать ухудшение симптомов во время или после дефекации, после вытирания ПАО туалетной бумагой, случайным образом в течение дня, ночью или в связи с физическими упражнениями. Иногда присутствует выделение крови, но редко более выраженное, чем единичные пятна на туалетной бумаге, если нет других заболеваний анального канала и анодермы (геморроя, анальной трещины и т.д.). Симптомы могут быть недавними или длительно существующими. Иногда отмечается учащенное опорожнение кишечника или диарея, а также анальное недержание, повышенная влажность и потливость. Как упоминалось ранее, часто можно выявить склонность к избыточной гигиене, например чрезмерное вытирание, использование специальных салфеток, мыла, кремов, спиртосодержащих растворов и т.д. Пациенты могут сообщать о том, что они сознательно или подсознательно царапают эту область. Некоторые пациенты сообщают о стрессе и тревоге как о сопутствующих симптомах, усиливающих ПАЗ. В редких случаях пациенты связывают свои симптомы с потреблением определенной пищи, поэтому следует детально расспросить пациента об употреблении наиболее распространенных пищевых провокаторов болезни. Поочередное исключение каждого из этих продуктов в течение двухнедельного периода может помочь выявить триггерный фактор.
Невозможно переоценить важность тщательного сбора анамнеза при определении причины зуда. Этот анамнез должен включать любые изменения в пищевых привычках, а также подробную информацию о любых других предыдущих или текущих дерматологических или желудочно-кишечных проблемах. Клиницисты должны расспрашивать пациентов о возникновении симптомов и их связи с диетой, лекарственными средствами и анальной гигиеной. ПАЗ может быть вызван заражением Enterobius vermicularis или острицами, особенно у детей. У женщин может развиться анальный зуд как следствие ряда гинекологических заболеваний, в том числе инфекционных, таких как цервицит, трихомониаз и кандидоз. Хотя это бывает редко, у женщин в постменопаузе с признаками атрофического вагинита вместе с приливами из-за гормональных изменений симптомы ПАЗ могут быть устранены с помощью заместительной гормональной терапии.
Клинические проявления ПАЗ представлены на рис. 2.4-2.7.
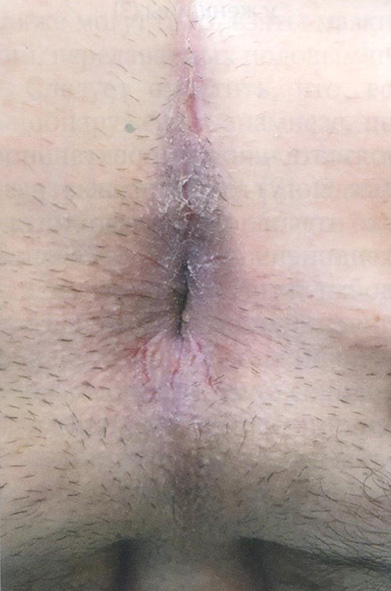
Рис. 2.4. Клинические проявления перианального зуда у мужчины
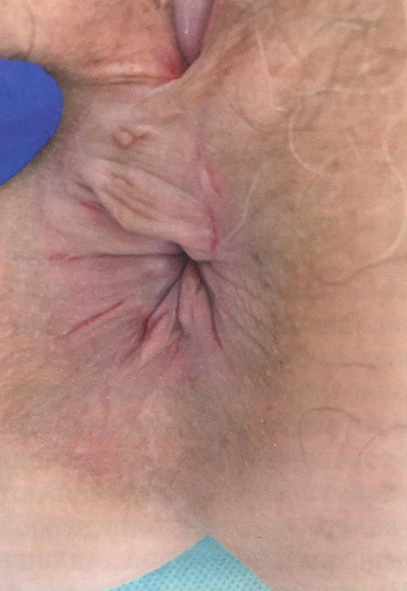
Рис.2.5. Клинические проявления перианального зуда у женщины (1)
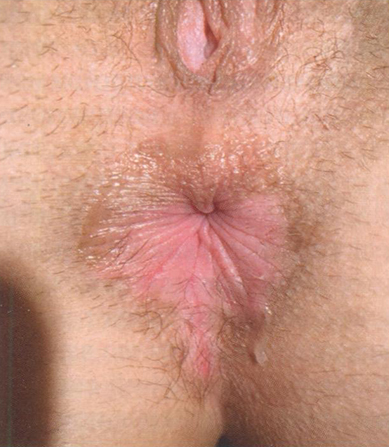
Рис. 2.6. Клинические проявления перианального зуда у женщины (2)
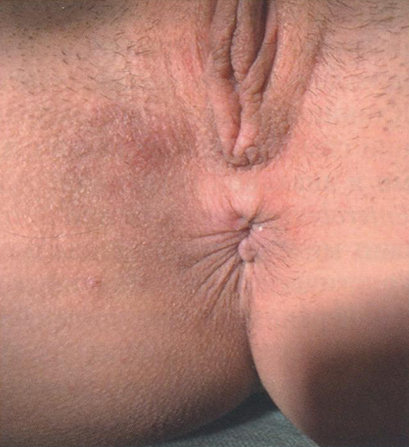
Рис. 2.7. Клинические проявления перианального зуда у женщины (3)
Диагностика
Пациентам с ПАЗ необходимо тщательное аноректальное обследование. Клинические данные могут быть весьма разнообразными и зависят не только от основной патологии, но и от шагов, предпринимаемых пациентом для облегчения симптомов. Кожа ПАО при ПАЗ может иметь широкий спектр визуальных проявлений — от совершенно нормального состояния до глубоких множественных экскориаций. При визуальном осмотре могут наблюдаться мацерация, эритема, шелушение или лихенификация кожи. Для оценки вторичных причин зуда необходимо также выполнение пальцевого ректального и аноскопического исследования. Существует классификация зуда заднего прохода, определяющая степень тяжести и включающая три клинические стадии в зависимости от состояния кожи. На стадии 0 кожа выглядит нормальной, на I стадии кожа эритематозная, воспаленная, на II стадии — лихенифицированная, на стадии III — лихенифицированная кожа с эрозиями и изъязвлениями.
Следует уделить внимание исследованию других систем, лимфатических узлов, чтобы исключить сопутствующие заболевания. Ряд авторов сообщили, что риск неопластического поражения в значительной степени связан с продолжительностью симптомов и возрастом более 50 лет. Авторы пришли к заключению, что ПАЗ часто выступал симптомом, связанным с другими заболеваниями толстой кишки. Таким образом, наличие длительного ПАЗ, не поддающегося медикаментозному лечению, должно насторожить врача на случай возможности неопластических патологий толстой кишки.
Если анамнез и осмотр пациента не позволяют сразу определить причину ПАЗ, то может потребоваться дополнительное исследование. Соскобы с очагов высыпаний можно отправить на микроскопическое и культуральное исследование на патогенные грибы. Иногда следует провести биопсию очагов поражения, но биопсия нормальной кожи редко позволяет поставить диагноз. Также могут быть взяты мазки и посевы для диагностики инфекций, передаваемых половым путем (ИППП).
Следует отметить, что, если потенциальная причина зуда не обнаружена в анамнезе, целесообразно лечить пациента эмпирически и отложить соскобы, посевы и биопсию на случай неудачного лечения. Однако, если клинические данные нетипичны и если зуд в области заднего прохода не поддается консервативному лечению в течение 2-3 нед, следует приложить усилия для выявления фоновых заболеваний, которые можно было упустить из виду. Это можно выяснить, если выполнить биопсию.
Лабораторное исследование может не быть обязательным при первом посещении, но его следует проводить при появлении признаков или симптомов внутренних заболеваний. Необходимо выполнить скрининговые лабораторные тесты, такие как общий анализ крови, оценка функции щитовидной железы, биохимический анализ крови (в частности, определение уровня глюкозы, мочевины, креатинина), оценка функции печени, исследование кала, рентгенография органов грудной клетки, ультразвуковое исследование органов брюшной полости и соответствующий возрасту скрининг рака. Диагностический алгоритм ведения пациентов с ПАЗ представлен на рис. 2.8.
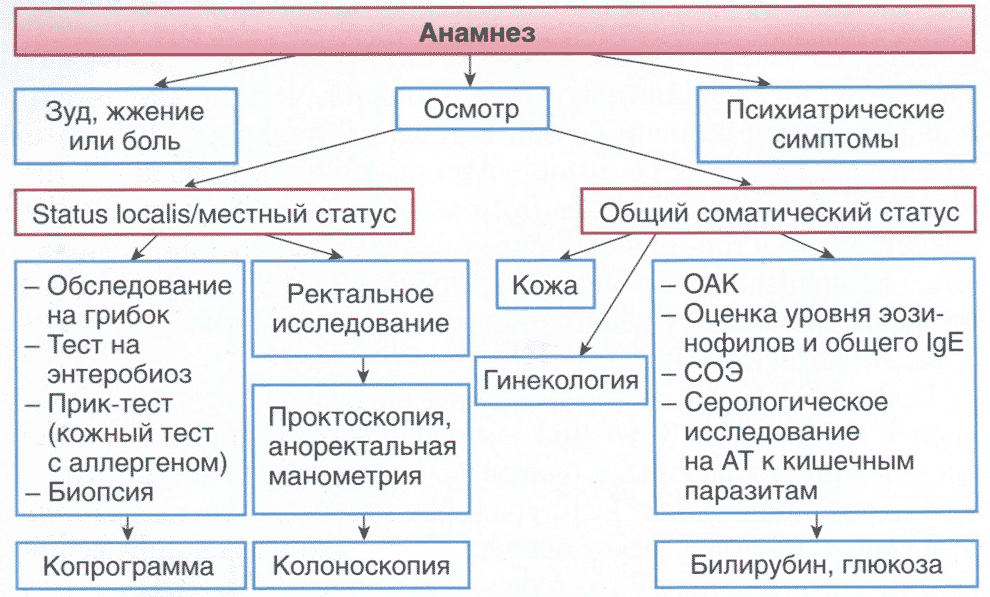
Рис. 2.8. Диагностический алгоритм ведения пациентов с перианальным зудом
Лечение
Пациентам, которые, предположительно, страдают идиопатическим ПАЗ, причина которого не может быть обнаружена, следует предложить изменение образа жизни. В норме перианальная кожа должна быть сухой, чистой и иметь низкую кислотность. Пациенты должны быть обучены очищать ПАО водой после каждой дефекации и избегать излишнего трения. Оптимально полностью отказаться от использования туалетной бумаги и различных влажных салфеток, содержащих посторонние примеси. Анус следует высушить феном или осторожно промокнуть хлопковыми тампонами. При применении биде лучше использовать теплую воду с относительно низким давлением, чтобы избежать раздражения перианальной кожи. В отношении одежды рекомендуется избегать синтетического нижнего белья, которое не может хорошо впитывать пот, и носить свободное хлопковое белье. Следует рекомендовать купание с синдетными моющими средствами вместо обычного мыла. Подушки-сиденья из сетки, лозы или бисера рекомендуются людям, сидящим по несколько часов в день, чтобы уменьшить потоотделение. Следует избегать раздражителей и аллергенов, таких как дезодоранты, духи, антисептики, а также не использовать ароматизированную и цветную туалетную бумагу. Кроме того, при запоре или расстройстве дефекации могут помочь соответствующие слабительные средства и диета с высоким содержанием клетчатки. Перед сном используются седативные антигистаминные препараты или трициклические антидепрессанты.
В качестве наружной терапии ПАЗ также используется активированная глицирризиновая кислота. Активированная глицирризиновая кислота обладает выраженным противозудным свойством, поскольку прерывает цикл «зуд-расчесы-зуд», индуцируемый веществом Р и агонистом рецепторов, активируемых протеазами (PAR-2), а также ингибирует синтез лейкотриена В4 (LTB4) в коже. N. Imanishi и соавт. установили, что активированная глицирризиновая кислота заметно ингибировала высвобождение гистамина из антигенстимулированных тучных клеток крыс. Помимо этого, активированная глицирризиновая кислота может оказывать противовоспалительное действие за счет снижения синтеза избыточного оксида азота (NO), простагландина Е2 (PGE2), активных радикалов кислорода и подавления экспрессии провоспалительных генов путем ингибирования активности сигнального пути NF-kB и изоформ фосфоинозитид-3- киназы (PI3K) р110δ и рПОγ .
При легкой и средней степени зуда в области анального отверстия можно применять местные гормональные мази, такие как 1% мазь гидрокортизона. Однако как только симптомы уменьшатся, использование стероидов следует по возможности прекратить и заменить другими барьерными кремами, например такими, как оксид цинка. Перед назначением топических ГКС следует подробно объяснить пациенту возможные побочные эффекты (для предупреждения самостоятельного бесконтрольного использования этих средств в дальнейшем). В случаях тяжелого течения ПАЗ необходимо непродолжительное время использовать сильнодействующие стероиды. До сих пор не установлен четкий критерий продолжительности применения топических ГКС.
R. Al-Ghnaniem. и соавт. сообщили, что применение 1% мази гидрокортизона для лечения ПАЗ привело к улучшению симптомов на 68% по сравнению с группой плацебо. Известно также, что такролимус, местный иммуносупрессор, может помочь в купировании зуда и в предотвращении атрофии кожи.
J. Lysy и соавт. сообщили, что мазь с капсаицином 0,006% для местного применения использовали у 44 пациентов с неизлечимым ПАЗ, который не поддавался лечению ментолом 3 раза в сутки, и у 31 пациента отмечено улучшение симптомов зуда. Капсаицин — природный алкалоид, получаемый из красного перца чили. Его фармакологическое действие заключается в основном в истощении запасов вещества Р (нейропептида) из сенсорных нейронов. Как правило, он используется для лечения ревматоидного артрита и невралгии. Капсаицин вызывает легкое ощущение жжения в ПАО, но концентрация капсаицина 0,006%, а не 0,5 или 1%, эффективна для облегчения зуда в области ануса без значительного жжения, связанного с более концентрированными препаратами. В будущем местное применение капсаицина может помочь при лечении анального зуда, особенно в случаях развития побочных эффектов от длительного использования стероидов или в случае отсутствия реакции на их применение.
С тех пор как A.N. Rygick в 1968 г. ввел внутрикожную инъекцию метиленового синего для лечения рефрактерного ПАЗ, предприняты различные попытки модификации этого лечения. Механизм терапевтического воздействия метиленового синего заключается в повреждении нервных окончаний немиелинизированных С-волокон ПАО, таким образом, подавляется желание расчесывать кожу и нарушается порочный цикл «зуд-расчесы-зуд». Согласно исследованиям, о которых сообщалось до сих пор, хорошие результаты зарегистрированы у 64-100% пациентов, получавших метиленовый синий. Недавно проведенные исследования свидетельствуют, что внутрикожная инъекция 0,5-1,0% метиленового синего, смешанного с лидокаином и стероидом, дает хорошие результаты при лечении трудноизлечимого зуда в области ануса. В то же время есть несколько сообщений об осложнениях после инъекций, таких как снижение перианальной чувствительности, временное недержание кала и местные воспалительные реакции в области инъекции. Но большинство пациентов хорошо переносили данную процедуру и не имели серьезных осложнений. Следовательно, эта методика применима для терапии неизлечимого ПАЗ.
Недавнее исследование показало, что 48 (77,4%) из 62 пациентов констатировали облегчение симптомов зуда после первой инъекции метиленового синего, в то время как 53 (85,5%) человека отмечали улучшение после второй инъекции.
Следует отметить, что это лечение, как известно, временно или постоянно окрашивает пораженный участок в синий цвет, и пациентов следует соответствующим образом информировать перед проведением процедуры.
Клинический случай. Женщина 34 лет обратилась к специалисту с жалобами на интенсивный зуд в ПАО с клиническими проявлениями расчесов (рис. 2.9, а), продолжительность заболевания составляет несколько месяцев, ранее обращалась к другим специалистам — без положительного эффекта от проводимого лечения. Пациентке рекомендован спрей аммония глицирризината (Эпиген Интим*) на основе активированной глицирризиновой кислоты (АКТ) 3 раза в сутки в течение 10-14 дней, поскольку пациентка уже использовала местные ГКС без стойкого эффекта от лечения. Активированная глицирризиновая кислота обладает противовоспалительным и регенерирующим свойствами, способствует уменьшению дискомфорта и зуда в ПАО. Кроме того, был рекомендован гель для интимной гигиены Эпиген Интим, который может использоваться в качестве ежедневного ухода пациентами с зудом в ПАО наряду с назначенной лекарственной терапией. Молочная кислота поддерживает физиологический pH и естественную микрофлору слизистых оболочек половых органов. Важно отметить, что гель Эпиген Интим имеет слабокислый уровень pH (6,0), близкий к нейтральному уровню. В связи с этим гель для интимной гигиены не будет вызывать жжение и дополнительный зуд травмированной расчесами и трещинами кожи и слизистых оболочек по сравнению с другими средствами для интимной гигиены, которые часто используют женщины для поддержания кислой среды pH влагалища.
На рис. 2.9, б продемонстрирован положительный эффект у пациентки после 14-дневной терапии (АКТ).
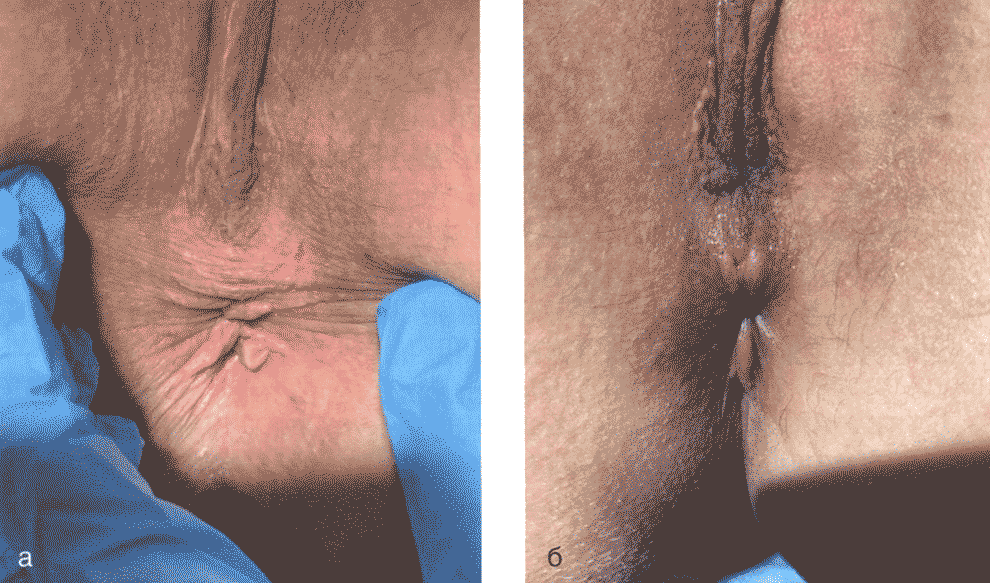
Рис. 2.9. Клинический случай перианального зуда: а — до лечения; б — после лечения
Таким образом, применение препарата с активированной глицирризиновой кислотой позволяет разорвать порочный круг «зуд-расчесы-зуд» благодаря прямому противозудному действию и уменьшить потребность в расчесывании. В качестве преимуществ активированной глицирризиновой кислоты перед другими описанными методами лечения ПАЗ следует указать высокое регенерирующее действие, отсутствие ограничения по длительности применения активированной глицирризиновой кислоты и отсутствие побочных явлений в виде жжения или иных неприятных ощущений в ПАО.
Заключение
ПАЗ — распространенное заболевание со множеством причин и провоцирующих факторов. Безусловно, в амбулаторных условиях следует, в первую очередь, активно пытаться найти его причины. После того как основная инфекционная, неопластическая и аноректальная патология вылечена или исключена, зуд в области заднего прохода следует рассматривать как идиопатический, а терапия должна быть направлена на надлежащую анальную гигиену, минимизацию травмирования кожи. Для получения успешных результатов лечения анального зуда, в первую очередь, следует правильно информировать пациентов об особенностях течения болезни, стратегиях лечения и возможности рецидива. Управление ожиданиями пациентов на начальном этапе лечения имеет первостепенное значение, поскольку для устранения симптомов часто требуется длительное время.
Книга "Заболевания кожи промежности и перианальной области"
Авторы: А. А. Хрянин, А. В. Соколовская, Д. Р. Маркарьян, Т. Н. Гарманова, В. К. Бочарова

В книге изложены основные данные об анатомии, гистологии и физиологии кожи перианальной области и промежности, ее особенностях и отличиях от кожи других локализаций. С точки зрения современных научных данных описаны механизмы синергической работы тазовых органов и систем в норме и при патологических состояниях, в том числе обусловленных травмами и послеоперационными повреждениями. В краткой и доступной форме рассмотрены вопросы этиопатогенеза и клиники наиболее распространенных кожных и венерических болезней, локализующихся в перианальной области. Представлены различные методы обследования, применяемые в повседневной практике для диагностики дерматозов и инфекций, передаваемых половым путем, освещены вопросы лечения, профилактики и гигиены.
В первой, вводной части изложены основные данные анатомического и гистологического строения кожи перианальной области, ее физиологические функции, отличительные особенности кожного покрова данной локализации.
Последующие части книги разделены на блоки, посвященные дерматологии, венерологии, гинекологии, проктологии и урологии, в каждом из которых разобраны нозологии, наиболее часто встречающиеся в практике. Подробно проанализированы основные данные об этиологии, клинических проявлениях, современных методах лечения и профилактики наиболее распространенных болезней кожи перианальной области. Отдельно освещены проблемы послеродовых нарушений и травм промежности и мышечного каркаса малого таза.
Издание содержит описание интересных клинических случаев, иллюстрированных фотографиями.
Данная книга окажет помощь практикующему врачу в вопросах диагностики, лечения и профилактики кожных и венерических болезней, возникающих в перианальной зоне. Рекомендуется клиническим ординаторам и врачам – дерматовенерологам, акушерам-гинекологам, проктологам и урологам.
Содержание книги "Заболевания кожи промежности и перианальной области" - Соколовская А. В.
Глава 1. Кожа перианальной области
1.1. Анатомия и строение
1.2. Функция и отличия кожи перианальной области от кожи других локализаций
1.3. Первичные и вторичные морфологические элементы
1.4. Патоморфология кожи
1.5. Микробиота кожи перианальной области
1.6. Кишечная микробиота в норме
Глава 2. Перианальный зуд
2.1. Этиология и патогенез
2.2. Клинические проявления
2.3. Диагностика
2.4. Лечение
Глава 3. Дерматозы перианальной области
3.1. Перианальный дерматит
3.2. Аллергические дерматозы
3.3. Вирусные дерматозы
3.4. Бактериальные дерматозы
3.5. Грибковые заболевания кожи
3.6. Туберкулез кожи
3.7. Актиномикоз кожи
3.8. Паразитарные заболевания кожи (амебиаз)
3.9. Псориаз
3.10. Буллезные дерматозы
3.11. Врожденные и генетические заболевания
3.12. Эрозивные и язвенные поражения после применения ректальных суппозиториев
3.13. Системные заболевания
3.14. Паранеопластические синдромы
3.15. Опухолевидные и предраковые заболевания
3.16. Злокачественные новообразования кожи
Глава 4. Клинико-эпидемиологические особенности инфекций, передаваемых половым путем, в перианальной области
4.1. Эпидемиология
4.2. Факторы риска инфекций, передаваемых половым путем, и половой анамнез
4.3. Бактериальные инфекции, передаваемые половым путем
4.4. Вирусные инфекции, передаваемые половым путем
Глава 5. Междисциплинарные вопросы











































































0 комментариев