Анатомия глаза. Часть 2. Лекция для врачей
Лекция для врачей. Анатомия глаза. Часть 2
Ультразвук в офтальмологии. Анатомия глаза. Часть 1
Мышцы глазного яблока (Musculi butbi)
Мышечный аппарат каждого глаза состоит из трех пар антагонистически действующих глазодвигателей: 1) m. rectus superior и inferior; 2) m. rectus medialis и lateralis; 3) m. obliquus superior и inferior (рис. 17). Все мышцы, за исключением нижней косой, начинаются (так же, как и подниматель верхнего века) от сухожильного кольца (annulus tendineus communis), расположенного вокруг зрительного канала глазницы (см. рис. 6). Четыре прямые мышцы направляются затем, постепенно дивергируя, кпереди и после прободения теноновой капсулы вплетаются своими сухожилиями в склеру. Линии их прикрепления находятся на разном расстоянии от лимба: внутренней прямой — в 5,5– 5,75 мм, нижней — в 6,0–6,5, наружной — в 6,9–7,0 и верхней — в 7,7–8,0 мм (см. также гл. 2, рис. 34).
Верхняя косая мышца от зрительного отверстия направляется к костному блоку, расположенному у верхневнутреннего угла глазницы, и, перекинувшись через него, идет назад и кнаружи в виде компактного сухожилия. Прикрепляется к склере в верхненаружном квадранте глазного яблока в 16 мм от лимба.
Нижняя косая мышца начинается от нижней костной стенки глазницы несколько латеральнее места выхода носослезного протока, идет назад и кнаружи между стенкой глазницы и нижней прямой мышцей. Прикрепляется к склере в 16 мм от лимба (нижненаружный квадрант глазного яблока).
Внутренняя, верхняя и нижняя прямые мышцы, а также нижняя косая мышца иннервируются веточками от n. oculomotorius, наружная прямая — от n. abducens и верхняя косая — от n. trochlearis.
При сокращении той или иной мышцы глаз совершает движения вокруг оси, которая перпендикулярна ее плоскости. Последняя проходит вдоль мышечных волокон и пересекает точку вращения глаза. Это означает, что у большинства глазодвигателей (за исключением наружной и внутренней прямых мышц) оси вращения имеют тот или иной угол наклона по отношению к исходным координатным осям. Поэтому при сокращении таких мышц, например верхней косой, глазное яблоко совершает уже сложное движение. Характерна в этом отношении и верхняя прямая мышца. При среднем положении глаза она поднимает его кверху, ротирует кнутри и несколько поворачивает к носу. Понятно, что амплитуда вертикальных движений глаза будет возрастать по мере уменьшения угла расхождения между сагиттальной и мышечной плоскостями, т. е. при повороте его кнаружи. Все движения глазных яблок подразделяют на сочетанные (ассоциированные, конъюгированные) и конвергентные (фиксация разноудаленных объектов за счет конвергенции). Под первыми понимают те из них, которые направлены в одну сторону: вверх, вправо, влево и т. д. Эти движения совершаются мышцами-синергистами. Например, при взгляде вправо на правом глазу сокращается наружная, а на левом — внутренняя прямые мышцы.
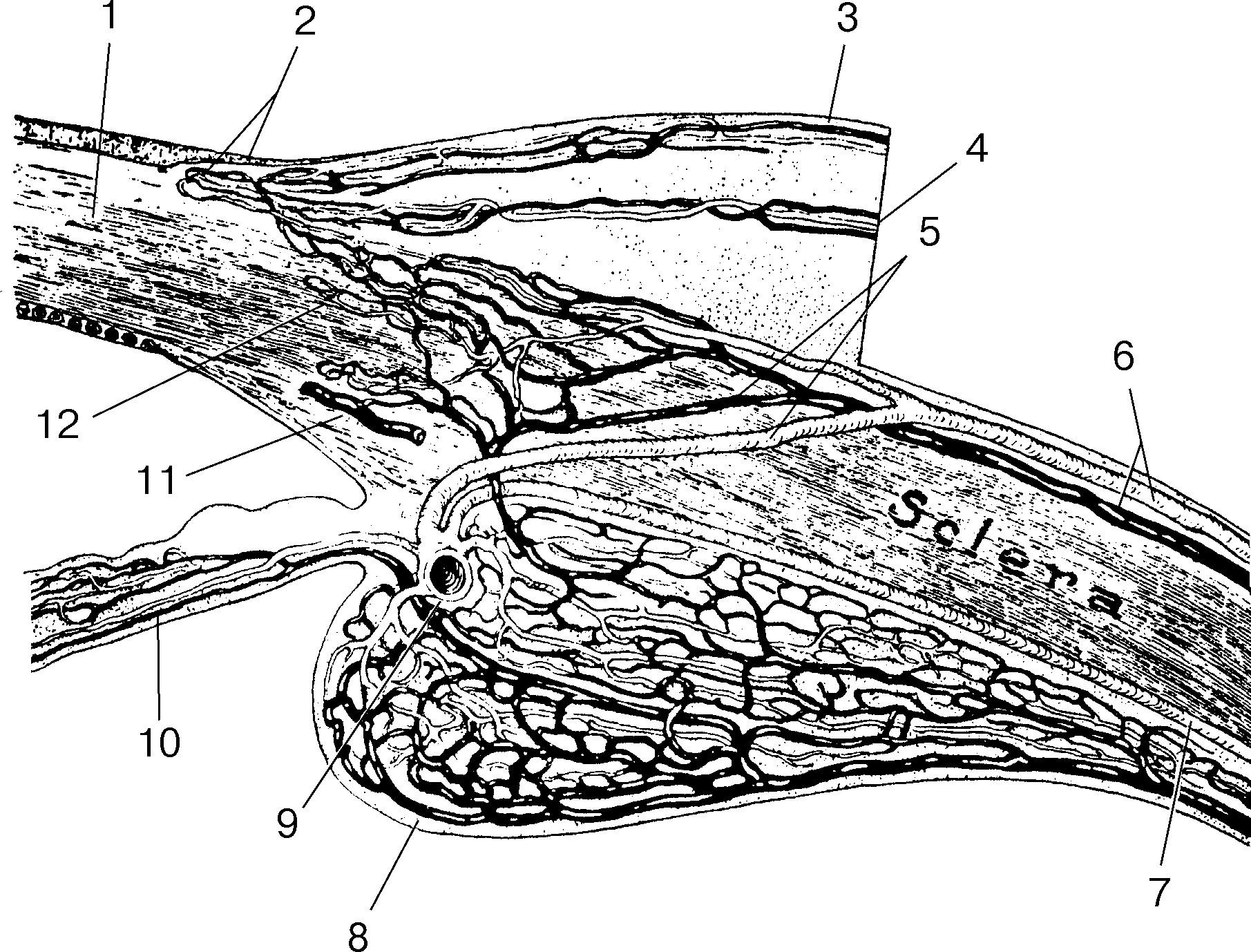
Рис. 16. Сосудистая сеть переднего отдела глаза (по: Wolff E., 1948):1 — роговица; 2 — лимб и перилимбальное сосудистое сплетение (краевая петлистая сеть); 3 — передние конъюнктивальные сосуды; 4 — сосудистое сплетение теноновой капсулы; 5 — перфорирующие ветви от передних цилиарных артерий (светлые) и вен; 6 — передние цилиарные артерии и вены; 7 — задняя длинная цилиарная артерия; 8 — венозная сеть цилиарного тела; 9 — поперечное сечение большого артериального круга радужки; 10 — сосудистая сеть радужки; 11 — венозный синус склеры; 12 — интрасклеральное сосудистое сплетение.
Конвергентные движения реализуются действием внутренних прямых мышц каждого глаза. Разновидностью их являются фузионные движения. Будучи очень мелкими, они осуществляют особо точную фиксационную установку глаз, благодаря чему создаются условия для беспрепятственного слияния в корковом отделе анализатора двух сетчаточных изображений в один образ.
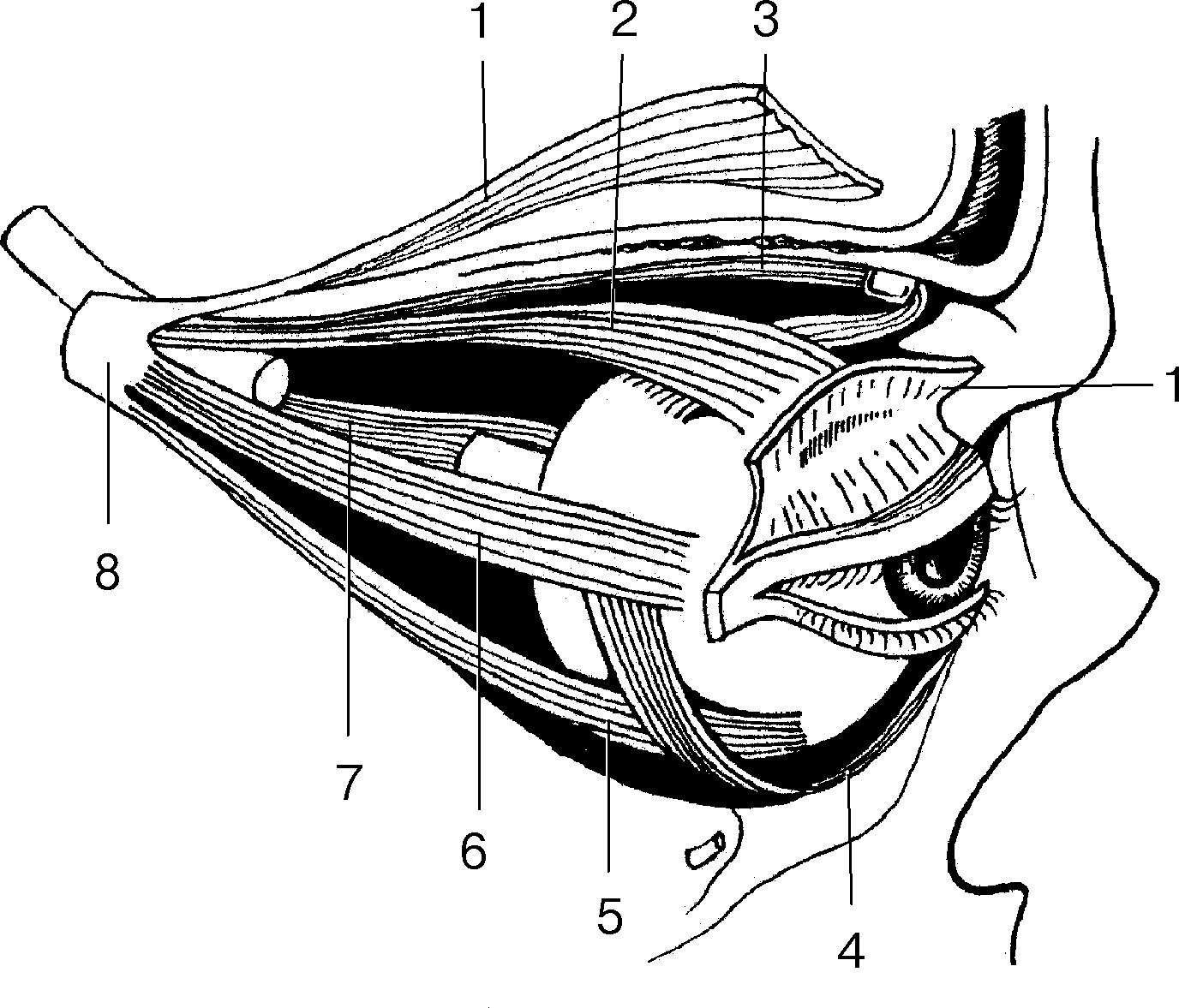
Рис. 17. Глазодвигательные мышцы правого глаза (схема, зрительный нерв пересечен): 1 — мышца, поднимающая верхнее веко (пересечена); 2 и 5 — верхняя и нижняя прямые мышцы; 3 и 4 — верхняя и нижняя косые мышцы; 6 и 7 — латеральная и медиальная прямые мышцы; 8 — сухожильное кольцо.
Слезный аппарат (Apparatus Lacrimalis)
Собственно слезоотводящие пути состоят из слезных канальцев, слезного мешка и носослезного протока (рис. 18).
Слезные канальцы (canaliculi lacrimalis) начинаются слезными точками (punctum lacrimale), которые находятся на вершине слезных сосочков обоих век и погружены в слезное озеро. Диаметр точек при открытых веках 0,25–0,5 мм. Они ведут в вертикальную часть канальцев (длина 1,5–2,0 мм). Затем ход их меняется почти на горизонтальный. Далее они, постепенно сближаясь, открываются позади lig. palpebrale mediale в слезный мешок, каждый в отдельности или слившись предварительно в общее устье. Длина этой части канальцев 7–9 мм, диаметр 0,6 мм.
Стенки канальцев покрыты многослойным плоским эпителием, под которым находится слой эластических мышечных волокон.
Слезный мешок (saccus lacrimalis) расположен в костной, вытянутой по вертикали, ямке между передним и задним коленами lig. palpebrale mediale и охвачен мышечной петлей (m. Horneri). Купол его выступает над этой связкой и находится пресептально, т. е. вне полости глазницы (см. рис. 9). Изнутри мешок покрыт многослойным плоским эпителием, под которым находится слой аденоидной, а затем плотной волокнистой тканей.
В нижнем отделе упомянутой ямки слезный мешок открывается в носослезный проток (ductus nasolacrimalis), который проходит сначала в костном канале (длина 9 мм). В нижнем же отделе он имеет костную стенку только с латеральной стороны, в остальных отделах граничит со слизистой носа и окружен богатым венозным сплетением. Открывается под нижней носовой раковиной в 3–3,5 см от наружного отверстия носа. Общая длина его 15 мм, диаметр 2–3 мм. У новорожденных выходное отверстие канала нередко закрыто слизистой пробкой или тонкой пленкой, из-за чего создаются условия для развития гнойного или серозно-гнойного дакриоцистита. Стенка канала имеет такое же строение, как и стенка слезного мешка. У выходного его отверстия слизистая оболочка образует складку (plica lacrimalis), которую Hasner описал как запирающий клапан.
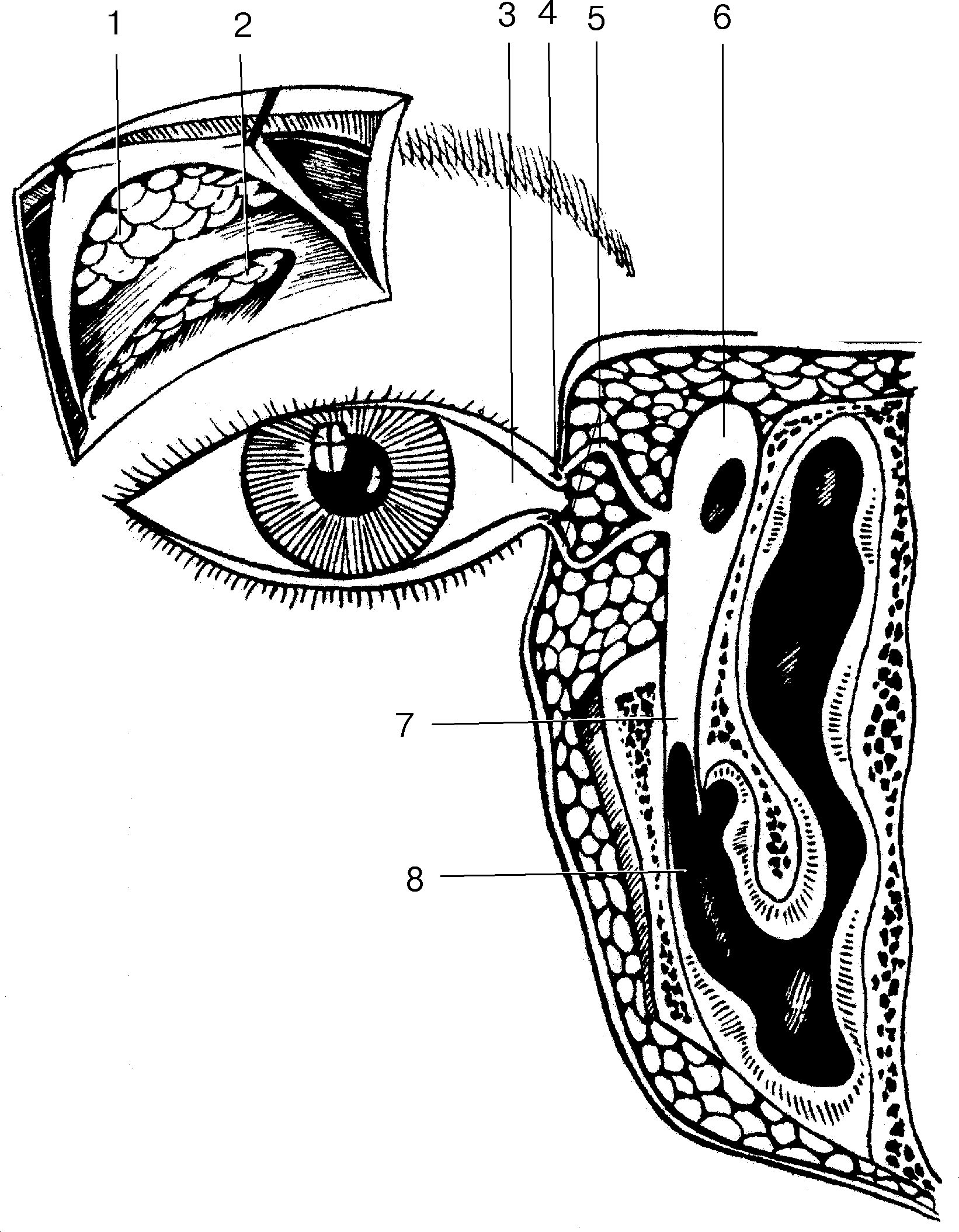
Рис. 18. Схема строения слезного аппарата глаза: 1 и 2 — pars orbitalis и palpebralis gl. lacrimalis; 3 — lacus lacrimalis; 4 — punctum lacrimale (верхняя); 5 — canaliculi lacrimales; 6 — saccus lacrimalis; 7 — ductus nasolacrimalis; 8 — meatus nasi inferior.
В целом можно принять, что слезоотводящий путь состоит из небольших мягких трубок различной длины, формы и переменного диаметра, которые стыкуются под определенными углами. Они соединяют конъюнктивальную полость с носовой, куда и происходит постоянный отток слезы. Последний обеспечивается за счет мигательных движений век, сифонного эффекта с капиллярным притяжением жидкости, заполняющей слезные пути, перистальтического изменения диаметров канальцев, присасывающей способности слезного мешка (вследствие чередования в нем положительного и отрицательного давления при мигании) и отрицательного давления, создающегося в полости носа при аспирационном движении воздуха.
Продукция собственно слезы осуществляется слезной железой (glandula lacrimalis) и мелкими добавочными железками Краузе и Вольфринга. Однако именно они обеспечивают суточную потребность глаза в увлажняющей его жидкости. Главная же слезная железа активно функционирует лишь в условиях эмоциональных всплесков (положительных и отрицательных), а также в ответ на раздражение чувствительных нервных окончаний в слизистой оболочке глаза или носа (рефлекторное слезоотделение).
Слезная железа лежит под верхненаружным краем глазницы в fossa glandulae lacrimalis лобной кости (см. рис. 18). Сухожилие поднимателя верхнего века делит ее на большую орбитальную и меньшую пальпебральную части. Выводные протоки орбитальной доли железы (в количестве 3–5) проходят между дольками пальпебральной железы, принимая попутно ряд ее многочисленных мелких протоков, и открываются в своде конъюнктивы в нескольких миллиметрах от верхнего края хряща. Кроме того, пальпебральная железа имеет и самостоятельные протоки, которых насчитывается от 3 до 9. Поскольку она лежит сразу же под верхним сводом конъюнктивы, то при вывороте верхнего века ее дольчатые контуры обычно хорошо видны.
Слезная железа иннервируется секреторными волокнами n. facialis, которые, проделав сложный путь, достигают ее в составе n. lacrimalis, являющегося ветвью n. ophthalmicus. У детей она начинает функционировать к концу второго месяца жизни. Поэтому до истечения этого срока при плаче их глаза остаются сухими.
Слеза (lacrima) — прозрачная жидкость со слабощелочной реакцией (рН 7,0– 7,4) сложного биохимического состава, большую часть которой составляет все же вода (98–99%). В норме она вырабатывается в небольших количествах (от 0,5–0,6 до 1,0 мл в сутки). В состав слезной жидкости помимо собственно слезы, входит также секрет, выделяемый бокаловидными клетками конъюнктивы, криптами Генле, железами Манца (все продуцируют муцин), а также мейбомиевыми, Цейса и Молля (продуцируют липиды). В связи с этим предроговичная пленка слезной жидкости состоит из трех слоев: тонкого муцинового (контактирует с роговичным эпителием), водянистого (по объему основного) и наружного липидного. Она выполняет ряд важных функций, а именно:
• защитную (удаление пылевых частиц, бактерицидное действие);
• оптическую (сглаживает микроскопические неровности поверхности роговицы, обеспечивает ее влажность, гладкость и зеркальность);
• трофическую (участие в дыхании и питании роговицы).
Продуцируемая упомянутыми выше железами слеза скатывается по поверхности глазного яблока сверху вниз в капиллярную щель между задним ребром нижнего века и глазным яблоком, где и образуется слезный ручеек (rivus lacrimalis), впадающий в слезное озеро (lacus lacrimalis). Продвижению слезы в его сторону способствуют мигательные движения век. При смыкании они не только идут навстречу друг другу, но и смещаются кнутри (особенно нижнее веко) на 1–2 мм, укорачивая тем самым глазную щель.
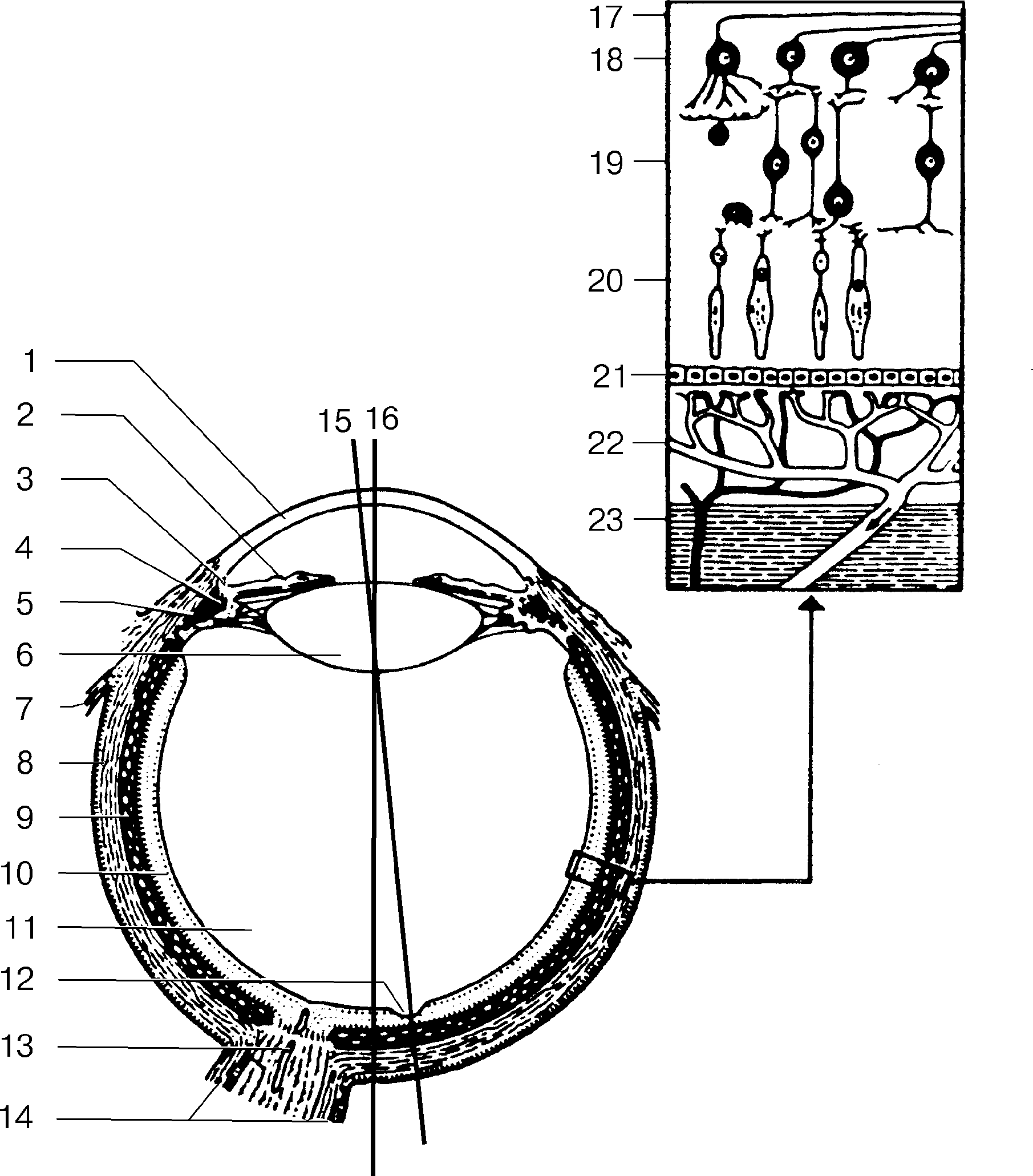
Рис. 19. Упрощенная схема анатомического строения правого глазного яблока: 1 — роговица; 2 — радужка; 3 — угол передней камеры с трабекулярной сеточкой; 4 — ресничное (цилиарное) тело; 5 — ресничный поясок; 6 — хрусталик; 7 — сухожилие внутренней прямой мышцы; 8 — склера; 9 — сосудистая оболочка; 10 — сетчатка; 11 — стекловидное тело; 12 — центральная ямка сетчатки; 13 — зрительный нерв; 14 — межоболочечные пространства зрительного нерва; 15 — зрительная линия; 16 — оптическая ось; 17 — аксоны ганглиозных клеток сетчатки; 18 — ганглиозные клетки; 19 — ганглии и биполярные клетки сетчатки; 20 — палочки и колбочки сетчатки; 21 — пигментный эпителий; 22 — сосудистая оболочка (вены светлые); 23 — склера.
Глазное яблоко (Bulbus oculi)
Глазное яблоко, являющееся периферическим (рецепторным) отделом зрительного анализатора, расположено приблизительно на две трети в полости глазницы, заполненной в заднем (ретробульбарном) отделе жировым телом (corpus adiposum orbitae). Через ее пространство проходят также фасциальные образования, глазодвигательные мышцы, леватор верхнего века, кровеносные сосуды, ветви ряда двигательных и чувствительных нервов. Выступающая из полости глазницы передняя треть глазного яблока защищена мобильными веками (см. рис. 4).
В целом анатомическое строение глазного яблока представляется на первый взгляд обманчиво простым (рис. 19): три основные оболочки (фиброзная, сосудистая, сетчатая с фоторецепторами в виде палочек и колбочек) и оптическая система (роговица, водянистая влага передней камеры, хрусталик, стекловидное тело). Последняя позволяет получать на сетчатке обратное, уменьшенное и действительное изображение фиксируемых внешних объектов в пределах пространства, ограниченного дальнейшей и ближайшей точками ясного видения конкретного глаза. Это качество зрения обеспечивается способностью его аккомодационного аппарата (хрусталик, ресничная мышца, связки ресничного пояска) мгновенно изменять длину фокусного расстояния имеющейся оптической системы.
Эмметропический глаз ребенка и взрослого (вес, или масса, от 6,3 до 7,8 г) имеет почти шаровидную форму (длина анатомической оси у последнего 24,27 мм, вертикальной — 23,6, поперечной — 24,32 мм) с двумя условными полюсами — передним и задним. Первый из них соответствует центру роговицы, второй — диаметрально противоположной точке. Срезы, мысленно проведенные через эти полюса, образуют меридианы, которые принято маркировать в часах и минутах. Два из них — вертикальный и горизонтальный, проведенные одномоментно, — делят глаз на квадранты: верхне- и нижне- внутренние (носовые), верхне- и нижненаружные (височные). Разрез же, проходящий только через вертикальный меридиан, делит глазное яблоко на носовую (медиальную) и височную (латеральную) половины. Одиночный разрез по горизонтальному меридиану выделит в нем верхнюю и нижнюю половины. Приведенными выше ориентирами и следует пользоваться в случаях, когда требуется описать место нахождения внутри глаза или на его поверхности того или иного патологического фокуса.
Кроме перечисленных выше, существуют и некоторые другие понятия рассматриваемого плана, с которыми офтальмолог должен быть хорошо знаком. Перечень их с необходимыми пояснениями приводится ниже:
• анатомическая (геометрическая, сагиттальная) ось глаза — линия, соединяющая его полюса;
• оптическая ось — линия, соединяющая оптические центры роговицы и хрусталика (практически совпадает с анатомической осью);
• зрительная ось — линия, соединяющая точку фиксации глаза с центральной ямкой сетчатки;
• угол гамма (g) — угол расхождения анатомической и зрительной осей глаза;
• вертикальная ось — линия, проходящая через центральную точку глаза на анатомической оси и перпендикулярная ей; соединяет противолежащие точки на поверхности склеры;
• горизонтальная (поперечная) ось — линия, аналогичная вертикальной, но проходящая в перпендикулярном к ней направлении;
• экватор глаза — окружность, мысленно проведенная по склере на расстоянии, равно удаленном от его полюсов (у взрослого эмметропа длина ее колеблется от 72,2 до 77,6 мм).
Центр вращения глаза — неподвижная точка, лежащая на 2 мм кзади от середины сагиттальной оси. Все движения глазного яблока осуществляются только вокруг нее.
Важным для клинициста показателем является длина сагиттальной оси глаза, определяемая с помощью ультразвуковой биометрии. С ростом ребенка она постепенно меняется в сторону увеличения, но до известного предела. В норме переднезадние размеры глаза, по данным И. С. Зайдуллина (1991), следующие (в миллиметрах):
• у новорожденных — 17,23 ± 0,06;
• в 1 год — 20, 48 ± 0,13;
• в 3 года — 22,08 ± 0,24;
• в 5 лет — 22, 49 ± 0,15.
У взрослых эмметропов этот показатель колеблется от 24,0 до 24, 27 мм.
Сагиттальная ось миопического глаза больше, а гиперметропического меньше, чем эмметропического, и коррелирует со степенью аметропии.
Наличие двух функционально полноценных глазных яблок позволяет человеку воспринимать трехмерность внешнего мира. Два измерения (высота и ширина) являются результатом проекции в фовеолу сетчаток каждого глаза изображений фиксируемого объекта, третье (глубина) — воссоздается за счет одновременного восприятия и тех точек пространства, которые находятся ближе и дальше этого объекта и проецируются в силу данной причины не на симметричные, а на диспаратные точки тех же сетчаток.
Симметричными (корреспондирующими) называются точки сетчатки, расположенные на одинаковом расстоянии от центральных ямок (и в них самих), в одном и том же меридиане и с одним и тем же знаком: минусом для точек левых половин сетчаток и плюсом — для точек правых их половин. Все остальные точки сетчаток диспаратны.
Фиброзная оболочка глаза (Tunica fibrosa bulbi)
Роговица (Cornea)
Роговица — прозрачная часть (1/6) наружной (фиброзной) оболочки глаза. Место перехода ее в склеру (лимб) имеет вид полупрозрачного кольца шириной до 1 мм. Наличие его объясняется тем, что глубокие слои роговицы распространяются кзади несколько дальше, чем передние. Основные размеры роговицы с возрастом претерпевают изменения (табл. 1, см. также гл. 2, табл. 3).
Температура роговицы у лимба +35,4 °С, в центре +35,1 °С, при открытых веках +30 °С. Поэтому в ней возможен рост плесневых грибков с развитием специфического кератита.
Таблица 1
Нормальные возрастные параметры роговицы (по: И. С. Зайдуллин, 1991)
Параметры, мм |
Возраст |
|||
новорожденные |
1 год |
6 лет |
взрослые |
|
Диаметр горизонтальный |
9,62 ±0,10 |
11,29 ±0,08 |
11,36 ±0,20 |
12 |
Толщина в центре |
0,560 ±0,006 |
0,524±0,007 |
0,535 ±0,010 |
0,516 ±0,005 |
Гистологически в роговице выделяют пять слоев, каждый из которых играет вполне определенную роль. В частности, 5–6-слойный полиморфный роговичный эпителий выполняет следующие функции: оптическую («выравнивает» все неровности поверхности), осмотическую (регулирует поступление жидкости в строму), тектоническую (заполняет глубокие дефекты ткани) и дыхательную («захватывает» кислород, растворенный в слезной пленке).
Обе пограничные пластинки (lam. limitans anterior s. Bowman и posterior s. Descemett) бесструктурны, но при этом задняя (т. е. десцеметовая оболочка) отличается высокой эластичностью и устойчивостью к действию повреждающих факторов. При разрывах она пружинит и скатывается на протяжении 1 мм по обе стороны от раны в рулончики. В случае тотального распада стромы (глубокий ожог, гнойный процесс) задняя пограничная пластинка под воздействием внутриглазного давления выпячивается кпереди в виде маленькой кисты, именуемой десцеметоцеле.
Задний эпителий (epithelium posterius) выполняет функцию осмотической мембраны и защищает гидрофильную строму от пропитывания камерной влагой; при повреждениях не восстанавливается, а за счет хаотичного размножения может образовать ретрокорнеальные шварты.
Собственное вещество роговицы (substantia propria) представлено упорядоченно расположенными (параллельно ее поверхности) пластинками и роговичными клетками, находящимися в промежутках между ними. В свою очередь, каждая пластинка состоит из коллагеновых фибрилл (около 1000), очень тонких (до 0,3 мкм в диаметре), «склеенных» в единое целое так называемой межуточной субстанцией. Эти пластинки располагаются горизонтальными слоями на всю глубину стромы, отдавая вверх и вниз многочисленные тканевые анастомозы, которые не мешают, однако, выкраивать в ней при необходимости послойные трансплантаты нужной толщины.
Роговичные клетки за счет протоплазматических отростков образуют своеобразный межпластинчатый синтиций неуловимой толщины. Обладая выраженной регенеративной способностью, они принимают активное участие в заживлении ран роговицы.
Прозрачность роговицы обеспечивается упорядоченным гистологическим строением, одинаковым показателем преломления света фибриллами пластинок и межуточным веществом, а также определенным содержанием воды. Недостаточная или избыточная гидратация роговицы сопровождаются ее помутнением.
Роговица обладает тремя видами чувствительности: тактильной (n. nasociliaris — ветвь n. ophthalmicus), болевой и температурной, пороги которых не совпадают. Наиболее низок он у тактильного восприятия и очень высок у температурного.
Веточки нервных стволов, входящие в строму роговицы, лишены миелиновой обкладки и поэтому не видны при обычных методах исследования. Концевые разветвления их образуют под эпителием густую сеть.
Обменные процессы, протекающие в роговице, регулируются трофическими нервами, которые отходят от plexus pericornealis (образуется анастомозами длинных и коротких цилиарных нервов). При повреждениях их или тройничного узла в роговице могут развиться тяжелые дистрофические изменения. Следует также иметь в виду, что в ее иннервации известную роль играет и симпатическая нервная система.
Что касается питания роговицы, то оно осуществляется двояко: за счет диффузии из перилимбальной сосудистой сети, образованной передними цилиарными артериями, и осмоса из влаги передней камеры и слезной жидкости.
Отличительные признаки нормальной роговицы: сферичная, зеркально блестящая, прозрачная, лишена кровеносных сосудов и обладает высокой тактильной чувствительностью.
Выполняет две основные функции: оптическую (преломляющая сила 43 дптр) и защитную.
Оптические свойства роговицы определяются ее прозрачностью, менисковой формой и более высоким (1,377) показателем преломления, чем у воздуха (1,0). Поскольку оптическая плотность роговицы и водянистой влаги (1,336) передней камеры глаза практически одинакова, то преломление светового пучка осуществляется в основном ее передней поверхностью. В воздушном же «окружении» (например, при введении после экстракции катаракты в переднюю камеру пузырька воздуха) роговица ведет себя уже как слабая минусовая линза (радиус кривизны передней поверхности 7,7 мм, задней — 6,8 мм).
Склера (Sclera)
Склера — непрозрачная часть наружной (фиброзной) оболочки (5/6) глазного яблока толщиной от 0,3 до 1,0 мм. Наиболее тонка она в области экватора (0,3–0,5 мм) и в месте выхода зрительного нерва. Здесь внутренние слои склеры образуют решетчатую пластинку, через которую проходят аксоны ганглиозных клеток сетчатки. Зоны истончения склеры уязвимы к воздействию повышенного внутриглазного давления (развитие стафилом, экскавация диска зрительного нерва) и повреждающих факторов, прежде всего механических (субконъюнктивальные разрывы в типичных местах — на участках между местами прикрепления экстраокулярных мышц). Вблизи роговицы толщина склеры составляет 0,6–0,8 мм.
Как уже отмечалось выше, место перехода роговицы в склеру называется лимбом. По ряду причин эта анатомическая область представляет особый клинический интерес. Во-первых, здесь происходит слияние трех совершенно разных структур — роговицы, склеры и конъюнктивы глазного яблока. По этой причине эта зона может быть исходным пунктом для развития полиморфных патологических процессов, начиная от воспалительных и аллергических до опухолевых (папиллома, меланома), в том числе связанных с аномалиями развития (дермоид). Во-вторых, лимбальная зона богато васкуляризирована за счет передних цилиарных артерий (ветви мышечных артерий), которые в 2–3 мм от нее отдают веточки не только внутрь глаза, но и еще в трех направлениях: непосредственно к лимбу (образуют краевую сосудистую сеть), к эписклере и прилежащей конъюнктиве (образуют сплетение передних конъюнктивальных сосудов). В-третьих, по окружности лимба расположено густое нервное сплетение, образованное короткими и длинными цилиарными нервами. От него отходят ветви, входящие затем в роговицу.
Собственно склеральная ткань состоит из плотных коллагеновых волокон, между которыми находятся фиксированные клетки — фиброциты. Их отростки, сливаясь, образуют своеобразную сеть. Наружные слои склеры разрыхлены, и их принято выделять в отдельный эписклеральный слой, который хорошо васкуляризирован за счет aa. episclerales и многочисленными соединительнотканными тяжами связан с теноновой капсулой глаза. Внутренний слой склеры имеет вид бурой пластинки (lamina fusca). Он состоит из истонченных волокон склеры с примесью эластической ткани и пигментсодержащих клеток (хроматофоров) и покрыт эндотелием.
Ткань склеры бедна сосудами и почти лишена чувствительных нервных окончаний. В силу своей структуры подвержена развитию патологических процессов, характерных для коллагенозов.
К поверхности склеры крепятся 6 глазодвигательных мышц. Кроме того, в ней имеются особые каналы (выпускники, эмиссарии), по одним из которых к сосудистой оболочке проходят некоторые артерии и нервы, а по другим отходят венозные стволы различного калибра. В частности, эмиссарии коротких задних цилиарных артерий расположены вокруг зрительного нерва и имеют различные направления (прямое, косое или изогнутое). Четыре выпускника вортикозных вен находятся в области экватора глаза и просекают склеру очень косо. Длина одного из них (верхневисочного) достигает 4,6 мм, а остальных — 3 мм. Как известно, задние длинные цилиарные артерии сопровождаются крупными нервными стволами. Поэтому они имеют общий выпускник, длина которого по склере при строго горизонтальном направлении равна 3–7 мм. Наконец, эмиссарии передних цилиарных сосудов, локализующиеся в переднем отделе склеры, имеют преимущественно вертикальное направление и отличаются относительно большой шириной.
С внутренней стороны по переднему краю склеры проходит циркулярный желобок шириной до 0,75 мм. Задний край его несколько выступает кпереди и носит название склеральной шпоры, к которой крепится цилиарное тело (переднее кольцо прикрепления сосудистой оболочки). Передний край желобка граничит с десцеметовой оболочкой роговицы. На дне его у заднего края находится венозный синус склеры (Шлеммов канал). Остальная часть склерального углубления занята трабекулярной диафрагмой.
Основные функции склеры: каркасная (остов глазного яблока) и защитная (от воздействия повреждающих факторов, боковых засветов сетчатки).
Сосудистая оболочка глаза (Tunica vasculosa bulbi)
Радужка (Iris)
Радужка является передней частью сосудистой оболочки глаза. Расположена в отличие от двух других ее отделов (цилиарного тела и собственно сосудистой оболочки) не пристеночно, а во фронтальной по отношению к лимбу плоскости. Имеет форму диска с отверстием в центре и состоит из трех листков (слоев) — переднего пограничного, стромального (мезодермального генеза) и заднего, пигментно-мышечного (эктодермального генеза) (рис. 20).
Передний пограничный слой переднего листка радужки образован фибробластами, соединяющимися своими отростками. Под ними находится тонкий слой пигментсодержащих меланоцитов. Еще глубже в строме расположена густая сеть капилляров и коллагеновых волокон. Последние распространяются до мышц радужки и в области ее корня соединяются с цилиарным телом. Губчатая ткань богато снабжена чувствительными нервными окончаниями из цилиарного сплетения. Сплошного эндотелиального покрова поверхность радужки не имеет, и поэтому камерная влага легко проникает в ее ткань через многочисленные лакуны (крипты).
Задний листок радужки включает в себя две мышцы — кольцевидный сфинктер зрачка (иннервируется волокнами глазодвигательного нерва) и радиально ориентированный дилататор (иннервируется симпатическими нервными волокнами из внутреннего сонного сплетения), а также пигментный эпителий (epithelium pigmentorum) из двух слоев клеток (является продолжением недифференцированной сетчатки — pars iridica retinae).
Толщина радужки колеблется от 0,2 до 0,4 мм. Особенно она тонка в корневой части, т. е. на границе с цилиарным телом. Именно в этой зоне при тяжелых контузиях глазного яблока могут происходить ее отрывы (iridodialys).
В центре радужки, как уже упоминалось, имеется зрачок (pupilla), ширина которого регулируется работой мышцантагонистов. Благодаря этому меняется в зависимости от уровня освещенности внешней среды и уровень освещенности сетчатки. Чем он выше, тем у́же зрачок, и наоборот.
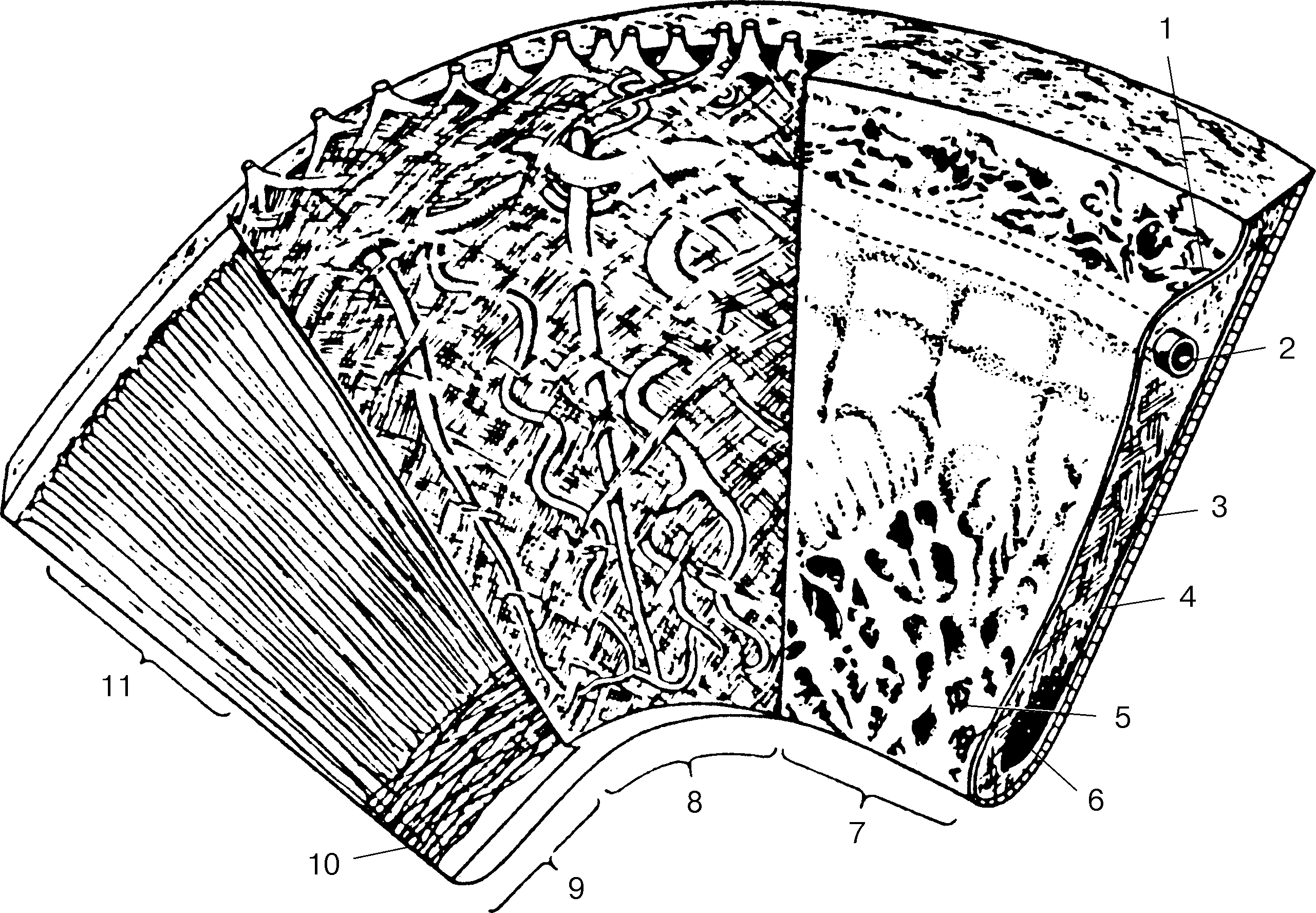
Рис. 20. Послойная структура радужки (схема, по: Rohen J., 1958): 1 — цилиарная зона; 2 — большой артериальный круг радужки; 3 — пигментный эпителий; 4 и 11 — m. dilatator pupillae; 5 — крипты; 6 и 10 — m. sphincter pupillae; 7, 8 и 9 — передний, стромальный и пигментно-мышечный листки радужки.
Переднюю поверхность радужки принято делить на два пояса: зрачковый (ширина около 1 мм) и цилиарный (3–4 мм). Границей служит слегка возвышающийся зубчатой формы циркулярный валик — брыжжи. В зрачковом поясе, у пигментной каймы, находится сфинктер зрачка, в цилиарном — дилататор.
Обильное кровоснабжение радужки осуществляется за счет двух задних длинных и нескольких передних цилиарных артерий (ветви мышечных артерий), которые в итоге образуют большой артериальный круг (circulus arteriosus iridis major). От него затем в радиальном направлении отходят новые веточки, формирующие, в свою очередь, уже на границе зрачкового и цилиарного поясов радужки малый артериальный круг (circulis arteriosus iridis minor) (см. рис. 16).
Чувствительную иннервацию радужка получает от nn. ciliares longi (ветви n. nasociliaris), которые не заходят в цилиарный узел (gangl. ciliare), а просекают склеру вблизи зрительного нерва и, проходя в супрахороидальном пространстве кпереди, образуют вместе с nn. ciliares breves (отходят от gangl. ciliare) густое сплетение как в области ресничного тела, так и по окружности роговицы.
Состояние радужки целесообразно оценивать по ряду критериев:
• цвету (нормальный для конкретного пациента или измененный);
• рисунку (четкий, стушеванный);
• состоянию сосудов (не видны, расширены, имеются новообразованные стволы);
• расположению относительно других структур глаза (сращения с роговицей, хрусталиком);
• плотности ткани (нормальная, имеются истончения).
Критерии оценки зрачков: необходимо учитывать их размеры, форму, а также реакцию на свет, конвергенцию и аккомодацию.
Ресничное тело (Corpus ciliare)
На вертикальном срезе глаза ресничное (цилиарное) тело имеет форму кольца шириной, в среднем, 5–6 мм (в носовой половине и вверху 4,6–5,2 мм, в височной и внизу — 5,6–6,3 мм), на меридиональном — треугольника, выступающего в его полость. Макроскопически в этом поясе собственно сосудистой оболочки можно выделить две части — плоскую (orbiculus ciliaris), шириной 4 мм, которая граничит с ora serrata сетчатки, и ресничную (corona ciliaris) с 70–80 беловатыми цилиарными отростками (processus ciliares) при ширине 2 мм. Каждый цилиарный отросток имеет вид валика или пластинки высотой около 0,8 мм и длиной (в меридиональном направлении) 2 мм. Поверхность межотростковых впадин также неровная и покрыта мелкими выступами. На поверхность склеры цилиарное тело проецируется в виде пояска указанной выше ширины (6 мм), начинающегося, а фактически заканчивающегося, у склеральной шпоры, т. е. в 2 мм от лимба.
Гистологически в цилиарном теле различают несколько слоев, которые в направлении снаружи кнутри располагаются в следующем порядке: мышечный, сосудистый, базальная пластинка, пигментный и беспигментный эпителии (pars ciliaris retinаe) и, наконец, membrana limitans interna, к которой крепятся волокна ресничного пояска.
Гладкая цилиарная мышца начинается у экватора глаза от нежной пигментированой ткани супрахороидеи в виде мышечных звезд, число которых по мере приближения к заднему краю мышцы быстро увеличивается. В конечном итоге они сливаются между собой и образуют петли, дающие видимое начало уже самой цилиарной мышце. Происходит это на уровне зубчатой линии сетчатки. В наружных слоях мышцы образующие ее волокна имеют строго меридиональное направление (fibrae meridionales). Описаны Е. Брюкке (1846). Более глубоко лежащие мышечные волокна приобретают сначала радиальное (fibrae radiales, мышца Иванова, 1869), а затем циркулярное (fabrae circulares, m. Mьlleri, 1857) направление. У места своего прикрепления к склеральной шпоре цилиарная мышца заметно истончается. Две порции ее (радиальная и циркулярная) иннервируются глазодвигательным нервом, а продольные волокна — симпатическим. Чувствительная иннервация обеспечивается из plexus ciliaris, образованного длинными и короткими ветвями цилиарных нервов.
Сосудистый слой цилиарного тела является непосредственным продолжением того же слоя хороидеи и состоит в основном из вен различного калибра, так как основные артериальные сосуды этой анатомической области проходят в перихороидальном пространстве и сквозь цилиарную мышцу. Имеющиеся здесь отдельные мелкие артерии идут в обратном направлении, т. е. в хороидею. Что касается цилиарных отростков, то они включают в себя конгломерат из широких капилляров и мелких вен. Спереди к каждому отростку подходит маленькая артерия, а в сторону orbiculus ciliaris отходят несколько вен.
Lam. basalis цилиарного тела также служит продолжением аналогичной структуры хороидеи и покрыта изнутри двумя слоями эпителиальных клеток — пигментированными (в наружном слое) и беспигментными. Оба являются продолжением редуцированной сетчатки. От стекловидного тела беспигментный эпителий отграничен бесструктурной membrana limitans interna, которая аналогична такой же мембране сетчатки.
Внутренняя поверхность ресничного тела связана с хрусталиком посредством так называемого ресничного пояска (zonula ciliaris), состоящего из множества очень тонких стекловидных волоконец (fibrae zonulares). Этот поясок выполняет роль подвешивающей связки хрусталика и вместе с ним, а также с цилиарной мышцей составляет единый аккомодационный аппарат глаза.
Различают передние и задние зонулярные волоконца. Первые отходят от основания ресничных отростков и прикрепляются к капсуле хрусталика в области экватора и позади него, вторые — тянутся от зубчатой линии сетчатки вдоль впадин между ресничными отростками и крепятся к передней капсуле хрусталика впереди экватора. Вследствие описанного выше перекреста передних и задних зонулярных волоконец у экватора хрусталика образуется щелевидное пространство треугольной формы. Хотя это пространство не замкнуто, оно называется каналом.
Кровоснабжение цилиарного тела осуществляется в основном за счет двух длинных задних цилиарных артерий (ветви глазничной артерии), которые проходят через склеру у заднего полюса глаза и идут затем в супрахороидальном пространстве по меридиану 3 и 9 часов. Анастомозируют с разветвлениями передних и задних коротких цилиарных артерий (см. рис. 16).
Функции цилиарного тела: вырабатывает внутриглазную жидкость (цилиарные отростки и эпителий) и участвует в аккомодации (мышечная часть с ресничным пояском и хрусталиком).
Собственно сосудистая оболочка (Choroidea)
Собственно сосудистая оболочка выстилает весь задний отдел склеры на протяжении от ora serrata до места выхода из нее через решетчатую пластинку зрительного нерва. Образуется задними короткими цилиарными артериями (6–12), которые просекают склеру у заднего полюса глаза (рис. 21). Состоит из нескольких слоев: околососудистого пространства (spatium perichoroideale) и ряда пластинок — надсосудистой, сосудистой, сосудисто-капиллярной и базальной (lam. suprachoroidea, vasculosa, choroidocapillaris и basalis соответственно). Покрыта изнутри пигментным эпителием, который принадлежит уже слоям сетчатки (рис. 22).
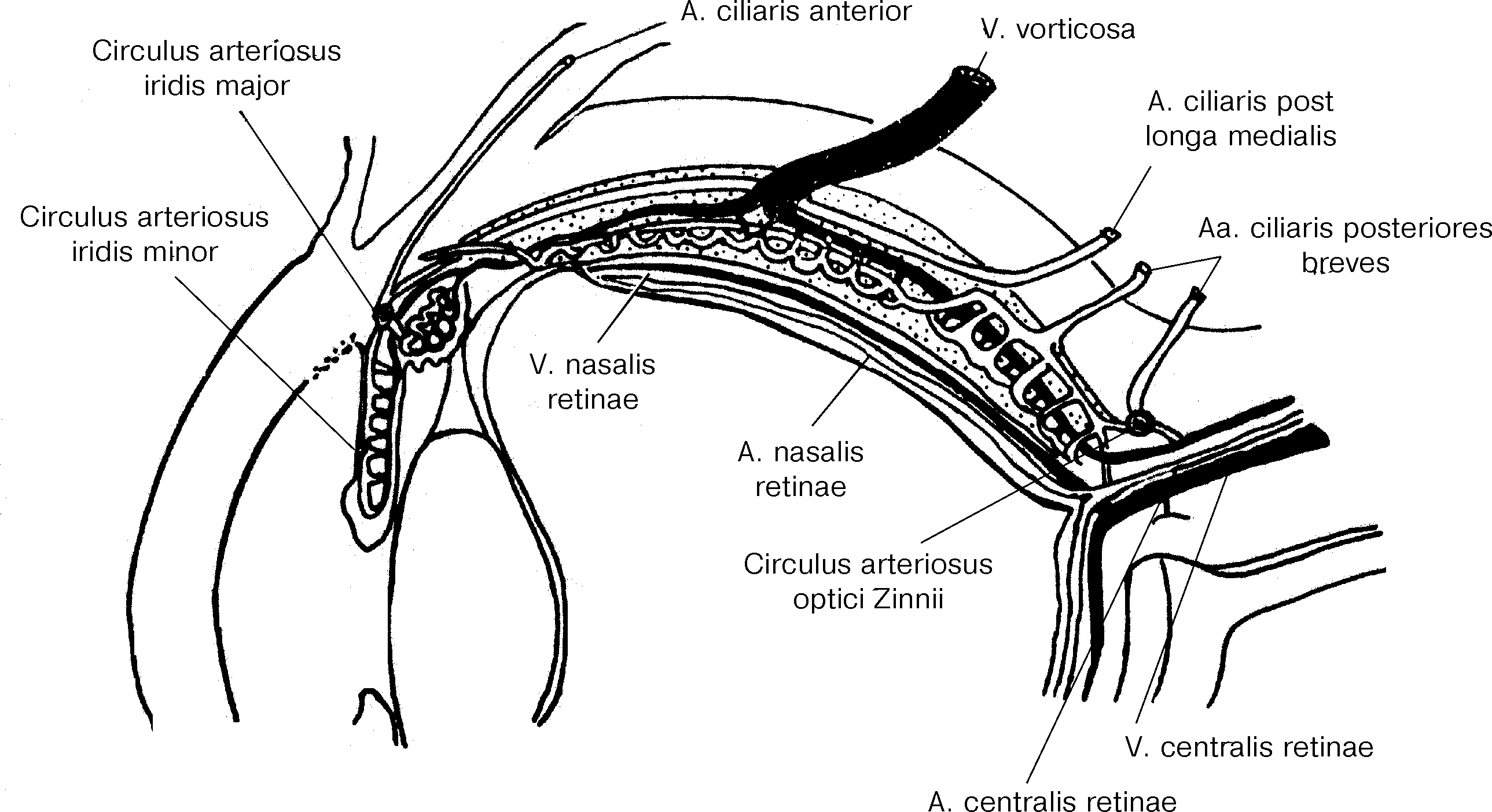
Рис. 21. Сосудистая система внутренней половины левого глаза на горизонтальном срезе (схема, по: Leber Th., 1899).
Околососудистое (перихороидальное) пространство представляет собой очень узкую щель между внутренней поверхностью склеры и lam. vasculosa. Сзади, на носовой стороне глаза, оно заканчивается в 2–3 мм от места выхода из склеры зрительного нерва, на височной — у fovea centralis сетчатки, а спереди — у места прикрепления к склеральной шпоре цилиарного тела. Фактически же, в реальных условиях, свободного околососудистого пространства не существует, так как оно пронизано нежными эндотелиальными пластинками, которые проходят в очень косом, почти параллельном направлении и расположены 6–8 слоями. Они связывают между собой стенки, отграничивающие рассматриваемое пространство. Эта связь становится особенно прочной в местах, где происходит переход сосудов из хороидеи в склеру (вортикозные вены) или в обратном направлении (задние короткие цилиарные артерии). Вдоль перихороидального пространства, от заднего полюса глаза к цилиарному телу, проходят два артериальных ствола — aa. ciliares posteriores longae. К обоим примыкают тяжи коллагеновой ткани с примесью гладких мышечных волокон, которые связаны с цилиарной мышцей. Каждую артерию сопровождает цилиарный нерв.
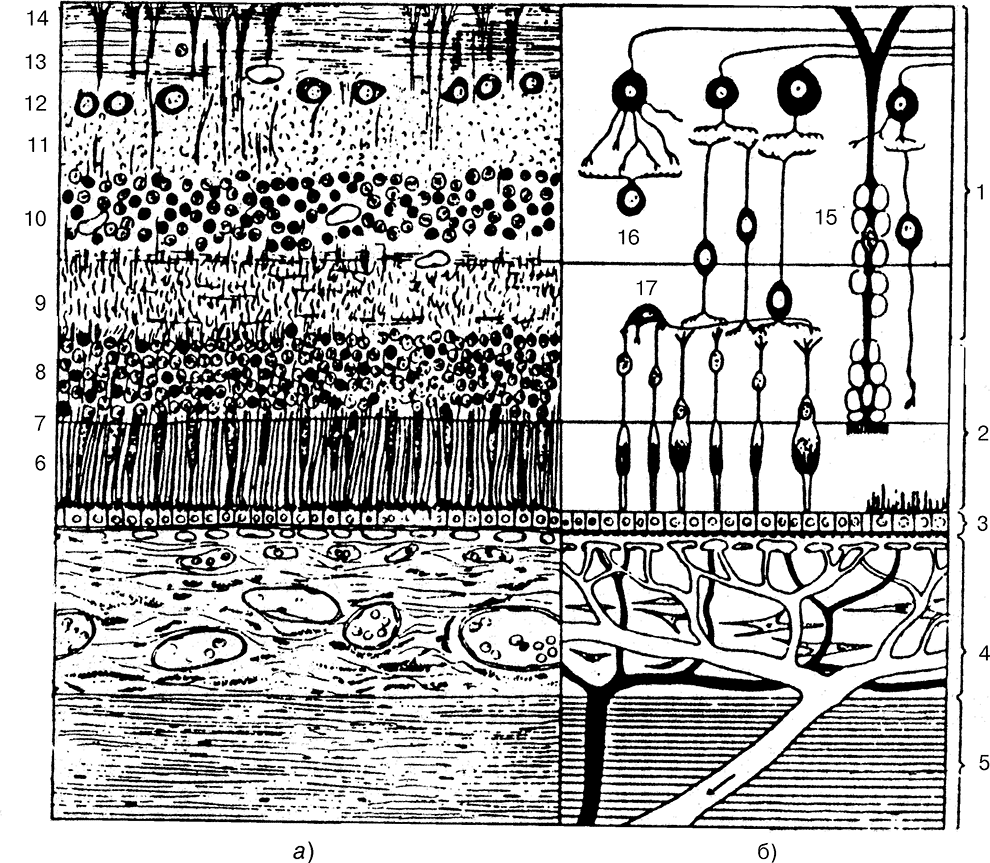
Рис. 22. Вертикальный гистологический срез через все оболочки глаза (а) и схематическое изображение основных их структур (б) (по: Bargmann W., 1951): 1 и 2 — мозговой и нейроэпителиальный слои сетчатки; 3 — пигментный эпителий сетчатки; 4 — собственно сосудистая оболочка (артерии темного цвета); 5 — склера; 6 — слой палочек и колбочек; 7 — наружная пограничная мембрана; 8 — наружный ядерный слой; 9 — наружный плексиформный слой; 10 — слой биполярных клеток; 11 — внутренний плексиформный слой; 12 — слой ганглиозных клеток; 13 — слой нервных волокон; 14 — внутренняя пограничная мембрана; 15 — опорное волокно Мюллера; 16 — амакрины, образующие слои; 17 — горизонтальные клетки.
Lam. suprachoroidea расположена в описанном выше перихороидальном пространстве и состоит из трех основных элементов: эндотелиальных пластинок, о которых уже говорилось выше, эластических волокон и хроматофоров. Эластические волокна толще таковых же в склере, идут обычно по прямой линии или дугообразно, образуя сплетения. Хроматофоры представлены плоскими ветвистыми клетками, содержащими коричневые пигментные зерна.
Lam. vasculosa — мягкая, коричневого цвета перепонка толщиной от 0,2 до 0,4 мм (в зависимости от кровенаполнения). Состоит из двух слоев — крупных сосудов (наружный) и сосудов среднего калибра. В первом из них преобладают артерии, во втором — вены. Хороидальная строма состоит из тех же элементов, что и супрахороидальная ткань, но содержит, кроме того, и коллагеновые фибриллы. Особенностью является также и то, что число хроматофоров по направлению снаружи кнутри быстро уменьшается, а у хорокапиллярного слоя они вообще отсутствуют. Нервные волокна, отходящие от сплетений, локализующихся в супрахороидеи, сопровождают в основном артерии.
Lam. choroidocapillaris — важнейший в функциональном отношении слой хороидеи. Образуется за счет мелких артерий и вен, которые подходят к нему снаружи почти вертикально и звездообразно распадаются на капилляры. Последние, что является особенностью, распределены в одной плоскости и имеют ширину, позволяющую пропускать эритроциты не последовательно один за другим, а по нескольку в один ряд. Сеть капилляров особенно густа в макулярной области сетчатки. И эта пластина хороидеи имеет свою строму, которая очень нежна и состоит из весьма тонких коллагеновых и эластических фибрилл.
Lam. basalis (мембрана Бруха) — стекловидная оболочка, плотно соединенная с хорокапиллярным слоем хороидеи. На гистологических препаратах в ней выделяют две пластинки — наружную (эластическую) и внутреннюю (кутикулярную), составляющую ее главную массу. Анатомические особенности оболочки:
• лишена чувствительных нервных окончаний, и поэтому развивающиеся в ней патологические процессы не вызывают болевых ощущений;
• образующие ее сосуды не анастомозируют с передними цилиарными артериями, и вследствие этого при хориоидитах передний отдел глаза выглядит интактным;
• обширное сосудистое ложе при небольшом числе отводящих сосудов (4 вортикозные вены) способствует замедлению кровотока и оседанию здесь возбудителей различных заболеваний;
• тесно связана с сетчаткой, которая при ее заболеваниях тоже, как правило, вовлекается в патологический процесс;
• из-за наличия супрахороидального пространства достаточно легко отслаивается от склеры. Удерживается в нормальном положении в основном за счет отходящих венозных сосудов, перфорирующих белочную оболочку глаза в области экватора. Стабилизирующую роль играют так-же сосуды и нервы, проникающие в хороидею из этого же пространства.









































































0 комментариев