Острый риносинусит (гайморит) клинические рекомендации. Лекция для врачей
Острый риносинусит клинические рекомендации. Пересмотр 2021 года
Авторы:
- Лопатин Андрей Станиславович, д.м.н., профессор, ФГБУ Поликлиника №1 УД Президента РФ, Президент Российского общества ринологов, Москва
- Шиленкова Виктория Викторовна, д.м.н., профессор, кафедра оториноларингологии ФГБОУ ВО Ярославский государственный медицинский университет, Генеральный секретарь Российского общества ринологов, Ярославль
- Арефьева Нина Алексеевна, д.м.н., профессор, кафедра оториноларингологии с курсом ИПО ГБОУ ВПО Башкирский государственный медицинский университет, Уфа
- Бойко Наталья Владимировна, д.м.н., профессор, кафедра болезней уха, горла, носа, ФГБОУ ВО Ростовский государственный медицинский университет, Ростов-на-Дону
- Гуров Александр Владимирович, д.м.н., профессор, кафедра оториноларингологии лечебного факультета, кафедра микробиологии и вирусологии ФГБОУ ВПО Российский национальный исследовательский медицинский университет имени Н.И. Пирогова, Москва
- Карпищенко Сергей Анатольевич, д.м.н., профессор, заведующий кафедрой оториноларингологии ФГБОУ ВО Первый Санкт-Петербургский государственный медицинский университет им. акад. И.П. Павлова, Санкт-Петербург
- Карпова Елена Петровна, д.м.н., профессор, заведующая кафедрой детской оториноларингологии ФГБОУ ДПО Российская медицинская академия последипломного образования, Москва
- Киселев Алексей Борисович, д.м.н., профессор, заведующий кафедрой оториноларингологии ФГБОУ ВО Новосибирский государственный медицинский университет, Новосибирск
- Козлов Роман Сергеевич, д.м.н., профессор, член-корр. РАН, ректор ФГБОУ ВО Смоленский государственный медицинский университет, Президент Межрегиональной ассоциации по клинической микробиологии и антимикробной химиотерапии (МАКМАХ)
- Кокорина Виктория Эдуардовна, д.м.н., профессор, кафедра хирургических дисциплин КГБОУ ДПО Институт повышения квалификации специалистов здравоохранения, Хабаровск
- Косяков Сергей Яковлевич, д.м.н., профессор, заведующий кафедрой оториноларингологии ФГБОУ ДПО Российская медицинская академия непрерывного последипломного образования, Москва
- Пискунов Геннадий Захарович, д.м.н., профессор, член-корр. РАН, кафедра оториноларингологии ФГБОУ ДПО Российская медицинская академия непрерывного последипломного образования, Москва
- Поляков Дмитрий Петрович, к.м.н., заведующий детским оториноларингологическим отделением, ведущий научный сотрудник ФГБУ «Национальный медицинский исследовательский центр оториноларингологии ФМБА России», Москва
- Семенов Фёдор Вячеславович, д.м.н., профессор, заведующий кафедрой ЛОР болезней, ФГБОУ ВО Кубанский государственный медицинский университет, Краснодар
Сокращения
АБТ – антибиотикотерапия
АР – аллергический ринит
БА – бронхиальная астма
ВАШ – визуально-аналоговая шкала
ВДП – верхние дыхательные пути
ВЧП – верхнечелюстная пазуха
ИнГКС – интраназальные глюкокортикостероиды
ИПН – искривление перегородки носа
КР – клинические рекомендации
КТ – компьютерная томография, компьютерная томограмма
ЛС – лекарственное средство
МПК – минимальная подавляющая концентрация
МРТ – магнитно-резонансная томография
ОБРС – острый бактериальный риносинусит
ОРС – острый риносинусит
ОНП – околоносовые пазухи
РГ – рентгенография, рентгенограмма
РОР – Российское общество ринологов
РОРС – рецидивирующий острый риносинусит
РС – риносинусит
УЗИ – ультразвуковое исследование
Введение
При составлении данного документа мы старались максимально придерживаться принципов доказательной медицины и базировались на основных положениях, содержащихся в национальных и международных клинических рекомендациях (КР), мета-анализах и систематических обзорах, посвященных проблеме острого риносинусита (ОРС), а также обновленной в 2020 году версии Европейского согласительного документа, известного как EPOS 20201-14.
Основная цель согласительного документа EPOS 2020 – предоставление актуальных и четких рекомендаций и комплексных методов лечения острого и хронического риносинусита (РС), основанных на фактических данных. EPOS 2020 содержит обновленную информацию, основанную на международных клинических и экспериментальных исследованиях, опубликованных в течение последних восьми лет с момента выхода предыдущей версии документа (EPOS 2012), дискуссий экспертов с использованием Дельфийского метода принятия решений и затрагивает те области, которые не были освещены в предшествующих версиях3.
В сентябре 2020 года в формате онлайн был проведен совет экспертов Российского общества ринологов (РОР), в ходе которого состоялось обсуждение документа EPOS 2020 и возможности его адаптации к особенностям медицинской помощи в РФ. Во время работы экспертного совета были проанализированы новые аспекты, касающиеся диагностики и лечения ОРС, изложенные в EPOS 2020; определены дополнения и изменения, которые необходимо внести в обновленные КР РОР; обсуждены особенности алгоритмов диагностики и лечения ОРС в России; определены четкие показания для проведения системной антибиотикотерапии (АБТ) при ОРС, место и роль системных и топических фитопрепаратов. В итоге проведенной дискуссии были предложены алгоритмы диагностики и лечения ОРС для использования в условиях российской оториноларингологической, педиатрической и общетерапевтической практики. Данные КР основаны на резолюции экспертного совета РОР15.
Терминология
Воспаление в ОНП неизменно сопровождается в той или иной степени выраженными воспалительными изменениями со стороны слизистой оболочки полости носа. В связи с этим международные и российские КР предлагают использовать термин «риносинусит» взамен термина «синусит», широко применявшегося ранее1-5,16. Несмотря на абсолютную очевидность этого положения, доказательная база для обоснования использования этого термина недостаточно высока и базируется на единичных публикациях. Основной из которых является исследование Gwaltney et al., в котором авторы изучили компьютерные томограммы (КТ) пациентов с острой риновирусной инфекцией и выявили симультанные воспалительные изменения в околоносовых пазухах (ОНП) у большинства больных. Отек слизистой оболочки полости носа и увеличение нижних носовых раковин сочетались с аналогичными изменениями в остиомеатальном комплексе, верхнечелюстных, лобных и клиновидных пазухах в 77%, 87%, 39% и 32% случаев соответственно17.
Определение
Под ОРС понимают заболевание, которое представляет собой воспаление слизистой оболочки ОНП и полости носа с внезапным развитием симптомов продолжительностью не более 12 недель. Однако обычно патологический процесс разрешается в течение не более чем четырех недель спонтанно или на фоне консервативного лечения в зависимости от тяжести болезни. Если клинические симптомы заболевания продолжаются более 4 недель, но не дольше 12 недель, такой ОРС следует считать затянувшимся. Клинические профили ОРС у взрослых и детей имеют существенные различия.
Острый риносинусит у взрослых обычно сопровождается типичными симптомами, которые могут присутствовать в различных комбинациях: затруднение носового дыхания (заложенность носа), непрозрачные окрашенные выделения из носа, головная боль и/или лицевая боль (боль в проекции ОНП), реже – снижение или потеря обоняния1-3.
Острый риносинусит у детей определяют, как воспаление слизистой оболочки ОНП и полости носа с внезапным развитием двух или трех из перечисленных симптомов: затруднение носового дыхания (заложенность носа), непрозрачные окрашенные выделения из носа, кашель, который чаще отмечается в ночные часы3.
Диагноз «рецидивирующий острый риносинусит»» считают правомочным при наличии четырех или более эпизодов ОРС в год с отчетливыми бессимптомными промежутками между ними. При этом каждый из эпизодов должен соответствовать приведенным выше критериям ОРС2,3.
Эпидемиология
ОРС является распространенным заболеванием, бремя которого серьезно сказывается на обществе с точки зрения потери производительности труда, а также потребления медицинских услуг1-5. Однако точные сведения об эпидемиологии скудны и противоречивы, достоверные данные о распространенности ОРС отсутствуют. Получить подобные сведения довольно сложно, так как большинство пациентов не обращаются к врачу при легких формах заболевания18-19. Проблемой для изучения распространенности ОРС в нашей стране является отсутствие общепринятого определения и различные критерии постановки диагноза: наличие и тяжесть клинических симптомов, результаты рентгенографии (РГ) или диагностической пункции ОНП.
Тем не менее, существует проспективное исследование, в котором косвенно изучалась заболеваемость ОРС, при этом авторами приводится показатель заболеваемости, равный 9%20. Помимо этого, есть данные, что 8,4% населения Нидерландов переносит хотя бы один эпизод ОРС в год. В этой стране за год 20 из 1000 мужчин и 33,8 из 1000 женщин обращаются к врачам по поводу ОРС. В США от 2 до 10% обращений к врачам общей практики и к отоларингологам составляют обращения по поводу ОРС2.
При отсутствии официальных статистических данных, в России по очень приблизительным расчетам около 10 млн человек в год ежегодно переносят ОРС. Однако реальное число больных, видимо, значительно выше. Авторы, изучившие уровень распространенности отдельных нозологических форм ЛОР-заболеваний по статистическим отчетам многопрофильных поликлиник с относительно постоянным составом прикрепленного контингента общим количеством порядка 67 тыс. человек, отметили, что за период с 2009 по 2014 г. заболеваемость ОРС увеличилась более чем в 2 раза: с 9,1 до 19,3 (на 1000 контингента)21. Распространенность рецидивирующего ОРС значительно ниже и в единственном известном исследовании определяется цифрой 0,035% (3,5/10 000 населения) в год22.
О высокой заболеваемости ОРС свидетельствует и тот факт, что заболевание считают пятой по распространенности причиной назначения антибиотиков среди всех болезней человека2,6. В США 9% рецептов на антибиотики у взрослых и 21% таких рецептов у детей выписывают по поводу ОРС.
Обычно ОРС развивается на фоне острой респираторной вирусной инфекции (ОРВИ). Считается, что практически при любой ОРВИ в процесс в той или иной степени вовлекаются ОНП17. Причем для ОРС (как вирусного, так и бактериального) характерны те же сезонные колебания уровня заболеваемости, что и для ОРВИ: частота случаев ОРС растет в осенний, зимний период и ранней весной и остается относительно низкой в теплое время и летом.
В среднем взрослые переносят от 1 до 3 эпизодов ОРВИ (т. е. фактически вирусного ОРС) в год, при этом только 12% таких пациентов ставят диагноз «острый РС»18,19. Частота вирусных ОРС у детей школьного возраста выше, чем у взрослых и может составлять до 10 эпизодов в год2. Несмотря на то, что КТ и МРТ выявляют патологические изменения в ОНП при ОРВИ в 95% случаев, считают, что вирусный ОРС осложняется развитием ОБРС в 0,5-2% случаев у взрослых и около 5% случаев у детей2,3.
Классификация
По характеру течения выделяют острый и рецидивирующий острый риносинусит (РОPC). Критериями ОPC являются длительность болезни не более 12 недель и полное исчезновение симптомов после выздоровления. Для РОPC характерно ≥4 эпизодов ОPC в год, при этом каждый из эпизодов должен соответствовать перечисленным выше критериям острого поствирусного или бактериального РС3.
При ОРС и РОРС воспалительный процесс может локализоваться в верхнечелюстной (верхнечелюстной синусит), клиновидной (сфеноидит), лобной (фронтит) пазухах и в ячейках решетчатой кости (этмоидит). Однако чаще ОРС протекает с одновременным поражением нескольких пазух – полисинусит. Вовлечение в воспалительный процесс всех ОНП с одной стороны называют гемисинуситом, одновременное двустороннее поражение всех ОНП – пансинуситом. В детском возрасте вероятность вовлечения в воспалительный процесс той или иной ОНП коррелирует с особенностями возрастной анатомии. С рождения клинически значимыми являются воздухоносные полости решетчатого лабиринта и верхнечелюстная пазуха (ВЧП), в то время как лобные и клиновидные пазухи достигают достаточного размера в возрастной период в среднем с 4 до 8 лет (однако сроки их пневматизации крайне вариабельны)2.
По тяжести течения выделяют легкую, среднетяжелую и тяжелую формы ОРС, причем в каждом конкретном случае степень тяжести определяется на основании субъективной оценки пациентом совокупности типичных симптомов заболевания по визуально-аналоговой шкале (ВАШ). По этиологическому фактору и особенностям течения выделяют три формы ОРС: вирусный, поствирусный (или затянувшийся) и бактериальный.
Вирусный, поствирусный/затянувшийся и бактериальный ОРС. Критерии постановки диагноза. Дифференцировка между тремя формами ОРС вызывает определенные сложности в клинической практике. Однако с позиции клинической микробиологии данная терминология точно отражает специфику (последовательность) изменений, происходящих в слизистой оболочке. Вирусный ОРС является отражением этапов репродукции вируса. В основе затянувшегося/поствирусного ОРС лежат цитопатические эффекты, возникающие в структуре слизистой оболочки. Бактериальный ОРС обусловлен суперинфекцией бактериальной флорой или первично может иметь бактериальную этиологию.
Вирусный ОРС практически всегда сопутствует другим проявлениям ОРВИ в первые 5-7 дней заболевания и представляет собой воспалительный процесс в ОНП, инициированный одним из респираторных вирусов (риновирусами, коронавирусами, вирусом гриппа, парагриппа, респираторно-синцитиальным вирусом и др.), без характерных для бактериального воспаления изменений в общем анализе крови. В большинстве случаев вирусный ОРС протекает в рамках ОРВИ и является одним из его проявлений. Подавляющее число респираторных вирусов проходит полную или частичную репродукцию в клетках слизистой оболочки полости носа и ОНП, однако они могут поражать и другие отделы респираторного тракта (глотку, гортань, бронхи, легкие). В то же время встречаются случаи вирусного ОРС без распространения на другие отделы дыхательных путей.
В детском возрасте вирусный ОРС также в большинстве случаев представляет собой один из компонентов синдромальной модели ОРВИ. Однако получить лабораторное подтверждение вирусной природы заболевания, что является одним из требований КР Союза педиатров23, в реальной практике весьма затруднительно.
Поствирусный/затянувшийся ОРС - это этап формирования вирусно-бактериальных ассоциаций. Затянувшимся или поствирусным, ОРС следует считать случаи с длительным сохранением типичных симптомов заболевания сроком от 4 до 12 недель. Эта форма ОРС также является одним из вариантов развития ОРВИ, для которого в большинстве случаев характерно спонтанное излечение без назначения антибактериальной терапии.
Бактериальный ОРС характеризуется непрозрачными окрашенными выделениями из носа, преимущественно с одной стороны, головной или лицевой болью, также чаще с одной стороны, либо первоначально тяжелым течением с фебрильной лихорадкой.
Критериями диагностики предположительно бактериального ОРС являются клиническая картина, риноскопические и/или эндоскопические признаки (наличие гнойного или слизисто-гнойного отделяемого в среднем и/или верхнем носовых ходах), двухволновой характер заболевания (ухудшение симптоматики на 5-7 день болезни после кратковременного улучшения), а также лабораторные показатели общего анализа крови (лейкоцитоз, повышение СОЭ) и С-реактивного белка. Эти критерии имеют важное значение в дифференциальной диагностике вирусного и бактериального ОРС, так как в дальнейшем они служат основанием для назначения антибактериальной терапии (АБТ). Однако следует отметить низкую специфичность такого признака как лихорадка в качестве диагностического критерия бактериального ОРС2.
Эпидемиология
Этиология
Поскольку вирусный ОРС (наряду с фарингитом, ларингитом и трахеобронхитом) является одним из типичных проявлений ОРВИ, спектр потенциальных возбудителей ОРС вирусной природы полностью копирует список так называемых «респираторных» вирусов. На первом месте здесь стоят риновирусы, за ними следуют вирусы гриппа и парагриппа, респираторно-синцитиальные вирусы, аденовирусы (чаще вызывают ОРС и аденоидит у детей) и коронавирусы. Проведенные исследования показали, что РНК респираторных вирусов выявляют в 50% биоптатов слизистой оболочки ОНП у больных ОРС, а в целом вирусы обнаруживают в 27–84% случаев в зависимости от используемых методов идентификации24.
Проведенный мета-анализ показал, что при использовании культуральных методов бактерии при ОРС высевают из пунктата ОНП в 54,7–67,2% (в среднем 61,0%) случаев, а в мазках из среднего носового хода – только в 19,0–46,8% (в среднем 32,9%) случаев25.
Основной спектр возбудителей бактериального ОРС остается относительно постоянным. Наиболее часто при этом заболевании в мазках из среднего носового хода и пунктате ОНП идентифицируют Streptococcus pneumoniae и Haemophilus influenzae (они составляют суммарно 70–75%). По данным Hadley и Pfaller, удельный вес S. pneumoniae среди прочих патогенов составляет 20–43% у взрослых и 25–30% у детей, а H. influenzae –22–35% и 15–20% соответственно26.
S. pneumoniae – грамположительный микроорганизм из группы альфа-гемолитических стрептококков. Различные серотипы пневмококка, последовательно сменяя друг друга, колонизируют носоглотку сразу после рождения человека. По мере выработки в организме соответствующих факторов иммунитета и элиминации одного из микроорганизмов его сменяет другой, причем период персистенции конкретного серотипа может длиться от 1 до 12 месяцев. Поскольку S. pneumoniae имеет более 90 различающихся по антигенным свойствам серотипов, этот микроорганизм может присутствовать в полости носа неопределенно долго и способен в любой момент вызвать развитие ОБРС.
H. influenzae – мелкая грамотрицательная палочка, более резистентная к антибиотикам за счет способности продуцировать бета-лактамазы, отсутствующей у пневмококков. Так же как пневмококки, ее штаммы, сменяя друг друга, колонизируют носоглотку в течение всей жизни. В отличие от пневмококка, H. influenzae не вырабатывает экзотоксинов, однако продуцирует эндотоксин, который обладает цилиотоксическими свойствами и существенно нарушает функцию мерцательного эпителия. В ряде исследований была показана способность H. influenzae проникать в клетки дыхательного эпителия и макрофаги и персистировать в них по крайней мере в течение 72 часов27,28. Именно с персистенцией H. influenzae связывают риск развития менингита и других внутричерепных осложнений.
Значительно реже из содержимого ОНП при ОРС удается культивировать Streptococcus pyogenes, Moraxella catarrhalis, Staphylococcus aureus и анаэробы. M. catarrhalis чаще является возбудителем ОБРС у детей, составляя до 15–20% случаев. Считается, что ОРС, вызванный M. catarrhalis, обычно имеет относительно легкое течение и еще более высокую тенденцию к саморазрешению.
Спектр возбудителей ОБРС и их резистентность к антибиотикам существенно варьируют в зависимости от географических, социально-экономических и прочих условий, более того, они меняются с течением времени. Результаты исследования SSSR, проведенного в свое время в Смоленске, Москве и Санкт-Петербурге, свидетельствуют о том, что основными отличиями спектра патогенов ОРС в России на тот момент являлись относительно низкий процент выявления M. catarrhalis и существенная роль β-гемолитических стрептококков (в основном группы F), с которыми связывали развитие наиболее тяжелых форм ОБРС, возможно, имеющих не диагностированную одонтогенную природу29.
Учитывая резкий рост числа детей и подростков, вакцинированных против пневмококка (с 2014 года пневмококковая вакцина введена как обязательная в Российский национальный календарь прививок), можно предполагать некоторое перераспределение возбудителей ОРС в сторону уменьшения доли пневмококков и увеличения гемофильной палочки у привитых пациентов, как это произошло в других странах, где массовая вакцинация началась несколько десятилетий назад4,5. В связи с этим информация о вакцинации против пневмококка также должна рассматриваться среди прочих факторов при выборе антибактериального препарата.
Во всем мире антибиотикорезистентность возбудителей инфекций ВДП является серьезной проблемой при выборе адекватного метода лечения ОРС. Так, в одном из исследований было показано, что 72% пневмококков, вегетирующих в среднем носовом ходе у больных ОРС (как детей, так и взрослых), резистентны к пенициллину, а к ампициллину резистентны 60% штаммов гемофильной палочки и 58,3% штаммов моракселлы30.
Актуальной проблемой во всем мире является распространение среди пневмококков штаммов со сниженной чувствительностью к β-лактамным антибактериальным препаратам, в первую очередь пенициллинам, и рост устойчивости к макролидам (в частности, к азитромицину). Уровень устойчивости пневмококков к аминопенициллинам также в последние годы несколько вырос (6,0 и 14,3% резистентных изолятов, соответственно). Частота выявления S. pneumoniae, резистентных к цефтриаксону, составила 5,4%. Резистентность S. pneumoniae к различным макролидам и линкозамидам варьируется в пределах 14,1-31,0%; значительная доля макролидорезистентных пневмококков демонстрируют устойчивость к клиндамицину, что может свидетельствовать о широкой распространенности в РФ MLSB-фенотипа резистентности, обусловленного модификацией мишени и определяющего устойчивость S. pneumoniae ко всем макролидам, включая 16-членные.
Наибольшее клиническое значение в мире имеет рост устойчивости H. influenzae к аминопенициллинам, который, прежде всего, обусловлен продукцией β-лактамаз. Уровень устойчивости к аминопенициллинам среди клинических штаммов H. influenzae, выделенных в РФ у пациентов с внебольничными респираторными инфекциями остается относительно невысоким (10% нечувствительных изолятов). Цефалоспорины III поколения сохраняют активность в отношении большинства штаммов H. influenzae31-33.
Несмотря на общие тенденции, профиль устойчивости респираторных возбудителей может отличаться в отдельных регионах, поэтому при выборе препаратов наиболее целесообразно руководствоваться локальными данными резистентности микроорганизмов к антибактериальным препаратам. Кроме того, необходимо учитывать индивидуальные факторы риска антибиотикорезистентности. Факторами риска пенициллин-резистентных пневмококков являются возраст ˂2 и >65 лет, недавняя (˂5 дней) выписка из стационара, недавняя (≤3 месяцев) терапия β-лактамными препаратами, хронические сопутствующие заболевания, алкоголизм, иммунодецифит или иммуносупрессивная терапия, тесный контакт с детьми, посещающими дошкольные учреждения15,34.
Этиологическая роль атипичных возбудителей в этиологии ОРС сомнительна. Существует мнение, что анаэробы (анаэробные стрептококки, бактероиды, фузобактерии) вызывают воспалительный процесс в ОНП в среднем у 10% взрослых пациентов, но это происходит не при банальном ОРС, а при одонтогенных и тяжелых осложненных синуситах. В одном из исследований рост анаэробов в мазках из среднего носового хода был получен у 43% больных с острым фронтитом (30% в чистой культуре, 13% в ассоциации), а при осложненном синусите – у 81% (38 и 43% соответственно)35. Вероятность анаэробной инфекции должна учитываться при эмпирическом выборе адекватного антибиотика, в тех случаях, когда дифференциальная диагностика между ОРС и обострением хронического РС сложна.
Значение внутриклеточных возбудителей в этиологии ОРС также сомнительно. По мнению немногочисленных авторов, пытавшихся изучать этот вопрос, Mycoplasma pneumoniae и Chlamydophila pneumoniae могут присутствовать в слизистой оболочке ОНП у 8–5% больных с РС. Известно, что у больных хламидийной и микоплазменной пневмониями наблюдаются умеренные признаки поражения ВДП. РС чаще всего встречается у больных с хламидийной пневмонией. Его типичные симптомы (заложенность носа, нарушение носового дыхания, слизисто-гнойные выделения из носа), как и кашель, обычно появляются уже с первого дня болезни. У пациентов с микоплазменной пневмонией чаще превалируют явления фарингита и ларингита. Вероятно, внутриклеточные возбудители могут играть определенную роль при хроническом, но не при остром РС, в частности у пациентов с сопутствующей хронической патологией нижних отделов дыхательных путей (бронхиальная астма, хроническая обструктивная болезнь легких).
Патогенез
Пусковым моментом в развитии ОРС обычно бывает вирусная инфекция. Риновирусы среди которых насчитывают свыше 100 серотипов, попадают на слизистую оболочку и соединяются с молекулами межклеточной адгезии (ICAM-1) – рецептором, который постоянно экспрессирован на эпителиальных клетках полости носа и носоглотки. Примерно 90% вирусов проникают в организм хозяина именно таким путем в области глоточной миндалины, богатой этими рецепторами. Все респираторные вирусы в разной степени способны повреждать реснички мерцательного эпителия и разрушать сами реснитчатые клетки.
В отличие от вирусов гриппа и аденовирусов, вызывающих обширное поражение и десквамацию мерцательного эпителия, для риновирусной инфекции характерна меньшая инвазивность, в связи с чем значительная часть реснитчатого эпителия остается относительно интактной. Изменения в мерцательном эпителии достигают максимума к седьмому дню вирусной инфекции, а полноценная регенерация ресничек наступает спустя 3 недели36.
Патогенез ОРС практически всегда связывают с застоем секрета и нарушением воздухообмена в ОНП, когда страдает механизм мукоцилиарного клиренса и удлиняется время контакта патогенных бактерий с клетками слизистой оболочки. Вызванное вирусом воспаление вызывает отек, транссудацию плазмы и гиперсекрецию желез. Уже в фазе вирусной инфекции в 70% случаев исследование методом МРТ выявляет обструкцию естественного соустья ВЧП17. Отечная слизистая оболочка остиомеатального комплекса блокирует естественные соустья ОНП, которые в норме имеют размер 1-3 мм, а иногда и меньше, функционируя как клапан. При этом нарушается механизм самоочищения (клиренса) пазухи, всасывание кислорода из полости блокированного синуса в кровеносные сосуды слизистой оболочки, что приводит к развитию гипоксии. В условиях выраженного отека, стагнации секрета и снижения парциального давления кислорода в ОНП создаются оптимальные условия для развития бактериальной инфекции. В результате слизистая оболочка пораженной пазухи, которая в норме имеет толщину папиросной бумаги, утолщается в 20–100 раз, формируя наполненные тканевой жидкостью подушкообразные образования, иногда заполняющие практически весь просвет пазухи.
Еще одним патогенетическим фактором ОРС может стать привычка к частому высмаркиванию. Форсированное высмаркивание создает в полости носа давление порядка 60–80 мм рт. ст., которого достаточно для проталкивания инфицированного секрета из среднего или верхнего носового хода в полости ОНП. Наиболее подвержена этому ВЧП при наличии у нее дополнительного соустья в задней фонтанелле37.
Роль анатомических аномалий строения полости носа и решетчатого лабиринта в патогенезе ОРС не доказана. Большинство исследований, изучавших этот вопрос, касаются в основном РОРС и хронического РС. Известны результаты исследования, подтвердившего более высокую встречаемость буллезной средней носовой раковины и инфраорбитальных клеток размером более 3 мм у больных ОРС38.
Одной из наиболее значимых анатомических аномалий строения полости носа является искривление перегородки носа (ИПН), и роль этой патологии в развитии ОРС также остается недостаточно исследованной. Систематический обзор данной проблемы в целом продемонстрировал повышение риска развития РС с увеличением степени выраженности ИПН39, но проанализированные исследования не всегда разделяли пациентов с ОРС, РОРС и хроническим РС и, главное, не были сфокусированы на связи конкретных вариантов ИПН с риском развития ОРС. Пока не будут проведены такие исследования, значение ИПН в развитии ОРС и, соответственно, роль септопластики в профилактике повторных эпизодов ОРС, останутся неясными.
На первый взгляд, кажется очевидным, что аллергический ринит, вызывающий периодическое или постоянное затруднение носового дыхания, должен способствовать развитию ОРС. Действительно, хорошо известны исследования, которые показали, что РС чаще развивается у сенсибилизированных лиц с клиническими проявлениями АР, чем у тех, которые таких проявлений не имеют40. Интраназальная провокация причинным аллергеном вызывает миграцию эозинофилов в просвет ВЧП, и количество эозинофилов в слизистой оболочке ВЧП у больных с сезонным АР, вызванным пыльцой амброзии, достоверно выше в сезон цветения41. Однако эти данные вряд ли могут иметь большое значение для клинициста, так как нет никаких доказательств того, что базисная терапия или курсы аллерген-специфической иммунотерапии способны снизить риск развития ОРС у больных АР.
Диагностика и рекомендуемые клинические исследования
Основными задачами обследования больного с подозрением на ОРС является:
- подтверждение диагноза;
- уточнение формы (вирусный, бактериальный, затянувшийся/ поствирусный), распространенности и степени тяжести заболевания.
Диагностика ОРС базируется в основном на его клинических проявлениях и анамнестических данных. Диагноз ставят на основании совокупности типичных клинических симптомов заболевания. Ни рентгенография (РГ) ОНП, ни диагностическая пункция в настоящее время не считаются необходимыми для подтверждения этого диагноза в рутинной практике. Микробиологическое исследование мазков из среднего носового хода или пунктата воспаленной пазухи в обычных случаях при ОРС также не является необходимым, эти методы используются в основном в научных целях.
Основными симптомами ОРС являются затруднение носового дыхания, головная боль и выделения из носа, менее постоянными – снижение обоняния, заложенность ушей, повышение температуры тела, общее недомогание и кашель, последний симптом более характерен для ОРС у детей.
Боль чаще локализуется в подглазничной области, а также в области переносья и надбровья, при верхнечелюстном синусите может иррадиировать в верхние зубы на стороне поражения. Для сфеноидита характерны «каскообразные» боли в центре головы, теменной и затылочной областях. Боль при ОРС, как правило, носит тупой, «ноющий» характер и может уменьшаться после использования сосудосуживающих капель, устраняющих блокаду естественных отверстий ОНП и восстанавливающих отток экссудата.
Выделения бывают слизистыми или гнойными и могут отходить при сморкании либо стекать по задней стенке глотки. Последнее более характерно для поражения клиновидной пазухи и задних отделов решетчатого лабиринта.
Симптоматика нетяжелых форм ОРС обычно ограничивается локальными проявлениями: затруднением носового дыхания, выделениями из носа слизистого, реже – слизисто-гнойного характера, нарушением обоняния, болями в проекции ВЧП. При этом отсутствуют или незначительно выражены признаки интоксикации, температура остается нормальной или субфебрильной. ОРС легкого течения имеет выраженную тенденцию к самостоятельному разрешению.
При тяжелой форме ОРС помимо местных выражены признаки общей интоксикации. Отмечается повышение температуры до 38°С и выше, беспокоит интенсивная головная боль, выражена болезненность при надавливании или перкуссии в местах проекции верхнечелюстных и/или лобных пазух, может развиться реактивный отек век и мягких тканей лица.
Эксперты согласительного документа EPOS 20203 предлагают, что диагноз «ОБРС» правомочен при наличии как минимум двух из перечисленных критериев:
• продолжительность болезни более 7–10 дней или усиление симптомов после видимого улучшения (двухволновое течение);
• интенсивность симптомов (в частности болей в проекции ОНП и в зубах верхней челюсти) >7 баллов по ВАШ;
• гнойные выделения в полости носа при передней риноскопии;
• повышенные уровни СОЭ и С-реактивного белка;
• температура тела >38°C.
Однако и здесь следует отметить низкий уровень надежности предложенных диагностических критериев, в частности таких как лихорадка и лицевая боль, которые во многих исследованиях никак не коррелировали с микробиологическими находками, то есть не являлись специфическими симптомами бактериального ОРС5,6.
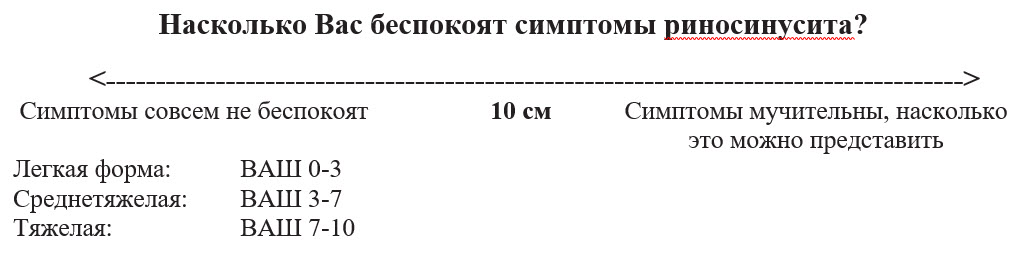
Степень тяжести ОРС принято определять по ВАШ. Для этого на 10‑сантиметровой линейке (без разметки) сам пациент указывает точку, соответствующую, по его мнению, выраженности симптомов РС (рис.1). Однако следует отметить, что нет ни одного исследования, подтвердившего корреляцию между субъективной оценкой выраженности симптомов и степенью патологических изменений в ОНП на компьютерных томограммах или эндоскопическими находками при ОРС.
Рис. 1. ВАШ для оценки степени тяжести риносинусита
Другим важным методом диагностики является риноскопия, при которой на фоне диффузной застойной гиперемии и отека слизистой оболочки полости носа может выявляться типичный признак гнойного/бактериального ОРС – патологическое (гнойное или слизисто-гнойное) отделяемое в области выводных отверстий пораженных ОНП. При воспалении верхнечелюстной и лобной пазух такое отделяемое можно увидеть в среднем, а при сфеноидите – в верхнем носовом ходе. Патологические изменения в среднем и верхнем носовых ходах лучше видны после анемизации слизистой оболочки, которая достигается аппликацией 0,1% раствора эпинефрина или распылением 0,1% раствора ксилометазолина (0,05% у детей) или 0,05% оксиметазолина (0,25% у детей). Патологический секрет может быть виден и в носоглотке или на задней стенке ротоглотки при задней риноскопии и фарингоскопии.
Дополнительные методы объективной диагностики
В процессе развития воспаления при вирусном и поствирусном ОРС строение слизистой оболочки полости носа и ОНП претерпевает ряд изменений, которые характеризуются динамичными изменениями патоморфологической картины, и не все фазы этих изменений можно увидеть при рентгенографии. Поэтому обзорная рентгенография ОНП нецелесообразна при вирусном/затянувшемся, а также при нетяжелом неосложненном бактериальном ОРС. Рентгенография обладает низкой чувствительностью и специфичностью, а наличие пристеночного снижения пневматизации ОНП и даже уровня жидкости в пазухах не является критерием дифференциальной диагностики между вирусным и бактериальным воспалением и, тем более, критерием для назначения АБТ.
Рентгенография может быть выполнена при:
- тяжелом и осложненном течении ОРС;
- угрозе осложнений;
- необходимости исключения латентно протекающего одонтогенного синусита, который манифестирует при присоединении риногенных факторов (однако в данной ситуации больше обоснована компьютерная томография, чем рентгенография).
Таким образом, рентгенографию ОНП следует выполнять только при тяжелых и осложненных формах ОБРС, в сложных диагностических ситуациях, но никак не при любом подозрении на воспалительный процесс в ОНП. Это исследование выполняют в носоподбородочной проекции. Для уточнения состояния лобной и клиновидной пазух дополнительно может быть проведено исследование в носолобной и боковой проекциях. В типичной ситуации признаками РС считают утолщение слизистой оболочки, наличие горизонтального уровня жидкости или тотального снижения пневматизации пазухи.
Правильная интерпретация РГ может представлять определенные сложности, например, при гипоплазии пораженной пазухи. Первостепенное значение имеют правильная укладка пациента и соблюдение оптимального протокола исследования. Некачественные РГ часто приводят к диагностическим ошибкам. Данные РГ и КТ ОНП совпадают в целом только в 34% случаев, для верхнечелюстного синусита этот показатель существенно выше и составляет 77%.
Ультразвуковое исследование (УЗИ) – неинвазивный метод, принцип которого основан на эффекте отражения ультразвуковой волны на границе двух субстанций, имеющих различные акустические характеристики (кость –воздух, воздух – экссудат). УЗИ ОНП может проводиться как линейном, так и в двухмерном режиме. Несмотря на свою относительную безопасность, ультрасонография ОНП демонстрирует низкую чувствительность и специфичность у взрослых. Соответствие данных КТ и УЗИ в случае острого воспаления ВЧП не превышает 58,8%, а при обследовании лобных пазух –75,0%42,43, что ограничивает его применение на практике. Считается, что УЗИ можно использовать в скрининговых целях и только для выявления выпота в просвете верхнечелюстных и лобных пазух, а также у особой категории пациентов (беременные, часто болеющие дети)2.
Лабораторные обследования в диагностике вирусного и затянувшегося/поствирусного ОРС нецелесообразны. Общий анализ крови необходим пациентам с подозрением на бактериальный процесс, с тяжелым и осложненным течением ОБРС, а также в случаях потенциального риска развития гнойных осложнений (орбитальных, внутричерепных). К таким пациентам относятся больные с сахарным диабетом, хронической обструктивной болезнью легких, тяжелым, неконтролируемым течением бронхиальной астмы, иммунодефицитными, аутоиммунными и гематологическими заболеваниями. Кроме того, лабораторные анализы целесообразны в сомнительных случаях с целью дифференциальной диагностики вирусного и бактериального ОРС, что позволит минимизировать назначение системной АБТ в тех случаях, когда она не показана.
В диагностических целях могут быть использованы такие лабораторные параметры, как лейкоцитоз, СОЭ, уровень С-реактивного белка (СРБ).
На предположительно бактериальную природу ОРС указывают:
- лейкоцитоз в анализе крови >15х109/л
- СОЭ >20 мм/час
- уровень СРБ >5 мг/л.
Микробиологическое исследование отделяемого полости носа либо пунктата пораженной пазухи имеет весьма ограниченные показания. При затяжных формах ОРС, неэффективности эмпирических курсов АБТ целесообразен забор отделяемого из конкретной области, например, из среднего носового хода, и это лучше делать под контролем эндоскопа. Мазок следует брать, максимально отодвинув крыло носа и следя за тем, чтобы при введении и выведении тампона он не касался кожи и волосков преддверия носа. Чем тоньше зонд и чем меньше закрепленный на нем кусочек ваты, тем ниже вероятность попадания в материал для посева «путевой» микрофлоры. Информативность подобного исследования резко снижается у детей в связи с практической невозможностью соблюдения указанных выше условий из‑за возможной негативной реакции ребенка на манипуляцию44.
Полученный материал помещают в стерильную пробирку: либо пустую, либо в транспортную среду, в зависимости от предполагаемого характера исследования. В первом случае материал следует максимально быстро доставить в лабораторию. Задержки с доставкой, хранение материала, особенно в холодильнике, могут сказаться на достоверности полученной бактериограммы.
Выделенная со слизистой оболочки полости носа культура патогенных бактерий не всегда с абсолютной достоверностью указывает на бактериальную природу ОРС, так как вероятность контаминации мазка достаточно высока. В частности, в случае обильного роста золотистого или эпидермального стафилококка можно с большой долей вероятности предположить, что речь идет не об истинном возбудителе, а о «путевой» микрофлоре полости носа. Поэтому интерпретация результатов культурального исследования сложна и неоднозначна. Отсутствие роста патогенной микрофлоры (ложноотрицательный результат) может объясняться как недочетами в заборе, транспортировке и культивировании материала, так и вирусной или иной небактериальной этиологией заболевания, а также феноменом аутостерилизации гноя в замкнутой полости. Систематический обзор результатов культуральных исследований показал, что при ОРС рост бактерий в пунктате ВЧП получают в среднем лишь в 61,0% случаев, в мазках из среднего носового хода – только в 32,9% случаев25.
Дифференциальная диагностика вирусного и бактериального ОРС достаточно сложна и в основном базируется на оценке клинических симптомов45,46. В этом плане РГ и КТ в виду неспецифичности таких признаков как утолщение слизистой оболочки и наличие уровня жидкости, которые могут присутствовать как при вирусной, так и при бактериальной природе заболевания, не целесообразны для применения в качестве объективных методов в дифференциальной диагностике. Культуральное исследование из-за высокого процента ложноположительных и ложноотрицательных результатов также мало помогает в данном случае. Лабораторные показатели анализа крови (лейкоцитоз, повышение СОЭ и С-реактивного белка) могут косвенно указывать на бактериальную этиологию ОРС, но также не являются основополагающими.
Основными диагностическими критериями в этой ситуации становятся длительность заболевания, а также суммарная выраженность клинических проявлений, определяемая по ВАШ. Обычно легкой и среднетяжелой формам заболевания (ВАШ 0-7) соответствует вирусный и поствирусный ОРС, тогда как тяжелой (ВАШ 8-10) – ОБРС2,3. Дифференциальным признаком ОБРС, вызванного типичными возбудителями (Str. pneumoniae и Н. influenzae), является эффективность эмпирической антимикробной терапии.
ОБРС следует дифференцировать с хроническим, грибковым и одонтогенным РС. Это помогает сделать, в первую очередь, тщательный сбор анамнеза. Для ОБРС характерно одновременное поражение нескольких пазух (полисинусит), тогда как для грибкового и одонтогенного РС - изолированное поражение одной (обычно верхнечелюстной) пазухи.
Особенности диагностики острого риносинусита в детском возрасте
Клиническая картина ОРС у детей отличается от таковой у взрослых. По данным литературы, ведущими симптомами являются ринорея (71–80% случаев), затяжной кашель (до 80%) и лихорадка (50–60%), и только в 29–33% случаев присутствует болевой синдром47. В одном из российских исследований показано, что в 93,6% случаев длительные выделения из носа у ребенка могут быть одним из признаков РС. Затруднение носового дыхания и кашель присутствуют в 87,2% и 82,1% случаев соответственно, головные боли наблюдаются не более чем в половине случаев (48,7%)48.
В детском возрасте ОРС часто протекает на фоне хронического аденоидита. Дифференциальная диагностика ОБРС и аденоидита ввиду схожести симптоматики представляет сложную задачу, что диктует необходимость выполнения задней риноскопии или эндоскопического исследования носоглотки при РОРС, затянувшемся ОРС, при сохранении заложенности носа и насморка, несмотря на адекватную терапию. Эндоскопическое исследование полости носа и носоглотки выявляет наличие слизисто-гнойного отделяемого среднем носовом ходе или в сфеноэтмоидальном кармане при ОБРС или на поверхности аденоидов при аденоидите49.
Одной из особенностей клинической картины ОРС в детском возрасте является кашель. Поэтому следует обращать особое внимание на отягощенный аллергологический анамнез у ребенка (аллергический ринит, бронхиальная астма) и тщательно проводить дифференциальную диагностику.
При диагностике ОРС у детей необходимо учитывать:
- затруднения в оценке степени влияния симптомов на качество жизни ребенка, трудности в использовании ВАШ у детей младше 8-10 лет (проводимой с помощью родителей);
- сложности в использовании эндоскопии у детей младше 5 лет и у эмоционально лабильных детей более старшего возраста (в том числе, для диагностики аденоидита и гиперплазии глоточной миндалины);
- необходимость проведения КТ в условиях общего обезболивания (при наличии показаний) у части детей дошкольного возраста;
- необходимость учета влияния сопутствующего аденоидита на сроки сохранения симптомов ОРС (заложенность носа, кашель за счет постназального синдрома) у детей дошкольного и младшего школьного возраста, которым ранее не проводилась аденотомия15.
Лечение
Основными целями при лечении острого и рецидивирующего РС являются:
- сокращение длительности заболевания и скорейшее восстановление качества жизни пациента;
- предупреждение развития орбитальных и внутричерепных осложнений;
- восстановление функции соустий ОНП;
- эрадикация возбудителя.
Последняя цель, хотя и остается актуальной, выглядит более теоретической, чем практической задачей в свете исследований микробиома ОНП по нескольким причинам.
Во-первых, теперь мы понимаем, что ОНП в норме не являются стерильными полостями, а, напротив, представляют собой резервуары, в которых обитает сбалансированный биоценоз самых разных микроорганизмов. Воспалительный процесс в ОНП более не выглядит результатом инфицирования стерильного органа патогенными бактериями, а скорее, становится следствием изменений в сложившемся микробиоценозе.
Во-вторых, невозможность во всех случаях идентифицировать конкретного возбудителя культуральными методами (вспомним, что рост бактерий в пунктате ВЧП получают в среднем в 61% случаев, в мазках из среднего носового хода –только в 33% случаев25) делает неактуальной целенаправленную антимикробную терапию в рутинной клинической практике. Выбор антибиотика, направленного на конкретного возбудителя, идентифицированного при бактериологическом исследовании, отнюдь не гарантирует успех, в том числе и в связи с высокой вероятностью попадания в исследуемый материал «путевой» микрофлоры при заборе анализа. Кроме того, клиническая картина тяжелых форм ОБРС диктует необходимость эмпирического назначения системной АБТ, не дожидаясь результатов микробиологического исследования, которое занимает несколько дней.
В-третьих, по той же причине представляется нецелесообразным и стремление получить «стерильный» посев по окончании курса терапии. Следовательно, включение микробиологического исследования в стандарты диагностики ОРС и критерии эффективности его лечения выглядят необоснованным.
Основным методом лечения ОБРС является эмпирическая системная антибиотикотерапия, которая базируется на знании основных (типичных) бактериальных патогенов, вызывающих инфекции ВДП. Ряд мета-анализов последних лет продемонстрировали, что на 7–15‑й день от начала заболевания ОРС у взрослых разрешается самостоятельно без назначения антибиотиков примерно в 86% случаев. Считают, что назначение антибиотика лишь незначительно (до 91%) повышает в те же сроки процент выздоровления, при этом оно связано с развитием известных побочных эффектов4,5.
Проведенные расчеты показывают, что системная антибиотикотерапия дает значимый клинический эффект только у одного из 11–15 больных с ОРС. Авторы мета-анализов, обобщивших результаты всех рандомизированных контролируемых исследований эффективности антибиотикотерапии, констатируют, что следует взвешивать ту небольшую выгоду, которую дает терапия антибиотиком при ОРС и потенциальные побочные эффекты в отношении конкретного пациента и общества в целом9–12,50. Это положение тем более актуально для России, где пациент до последнего времени мог без рецепта купить любой антибиотик в аптеке.
Несмотря на убедительные аргументы, приводимые в многочисленных КР, системная антибиотикотерапия используется при ОРС необоснованно часто. Так, в США антибиотики получают 84,8% больных ОРС, причем чаще других врачи назначают макролиды51. В России 95,5% детей в возрасте от 1 года до 17 лет с диагнозом «острый риносинусит» назначают антибиотик (чаще всего амоксициллин)52.
Поскольку дополнительные методы исследования (РГ, КТ, УЗИ) не позволяют дифференцировать между вирусным и бактериальным поражением ОНП и не являются критериями степени тяжести заболевания, основными ориентирами при решении вопроса о назначении антибиотика становятся общее состояние, жалобы больного и анамнез.
Согласно данным EPOS 2020 в назначении антибиотиков нуждается не более 2-5% больных, страдающих ОРС. В связи с этим необходимо существенно сократить назначение системной АБТ, в первую очередь при поствирусном и нетяжелых формах бактериального ОРС3. В качестве основы для этого были использованы критерии, изложенные в EPOS 2020.
Показания к системной антибиотикотерапии при ОРС у взрослых:
- Отсутствие положительной динамики в течение 7 дней, либо ухудшение (вторая волна заболевания) в любые сроки болезни
- Изначально тяжелое течение: лихорадка ≥39°C, головные и лицевые боли, гнойные выделения из носа, сохраняющиеся в течение 3-4 дней, выраженность симптомов по ВАШ ≥ 8 баллов
- Осложненное течение, угроза развития орбитальных либо внутричерепных осложнений (нарастающие реактивные явления в мягких тканях орбиты и лица)
- Среднетяжелый и тяжелый бактериальный ОРС у лиц старше 60 лет, а также наличие сопутствующих заболеваний, способствующих прогрессированию воспалительных процессов (сахарный диабет, хроническая обструктивная болезнь легких, гематологические, онкологические, аутоиммунные заболевания, иммунодефицитные состояния и др.)15.
- необходимость расчета дозы препарата в мг на кг веса у детей с массой тела менее 40 кг;
- затруднения в использовании сиропа и суспензии для приема внутрь в амбулаторной практике у пациентов дошкольного возраста с пищевой аллергией.
- Отсутствие официальных показаний для назначения ИнГКС (мометазона фуроата) у детей младше 12 лет, не страдающих аллергическим ринитом
- Более высокий риск системных нежелательных явлений при использовании назальных деконгестантов у детей младше 12 лет, а также меньшую эффективность деконгестантов у детей первых 2 лет жизни
- Сложности при проведении качественного туалета полости носа у детей дошкольного возраста. Необходимо обучать родителей правильно проводить промывание полости носа своему ребенку. Дети с 5-6-летнего возраста могут освоить процедуру сами и выполнять самостоятельно
- Повышенный риск осложнений при промывании полости носа солевыми растворами ребёнку дошкольного возраста (в основном, в виде острого среднего отита).
- Возрастные ограничения и ограничения по массе тела по применению некоторых НПВС в симптоматическом лечении76 (например, парацетамол в форме суспензии для детей до 3 мес. – 10 мг/кг, ибупрофен в форме суппозиториев – для детей с массой тела от 6 кг, ибупрофен в форме суспензии – для детей от 6 месяцев с массой тела от 7.7 кг).
- Четкие показания для пункции ВЧП, упомянутые выше
- Возрастные ограничения для использования назального/синус-катетера (только с 6-летнего возраста)
- Трудности с наложением назального/синус-катетера у эмоционально лабильных детей.
Пациенты с РОРС часто получают от 4 и более курсов системной антибиотикотерапии в год. Однако при отсутствии результатов контролируемых исследований невозможно сформулировать обоснованные показания и схемы антибиотикотерапии при РОРС, поэтому в лечении этого заболевания эмпирически используют те же показания и терапевтические протоколы, что и при ОРС53.
Поскольку оказание медицинской помощи при неосложненных, нетяжелых формах ОРС осуществляется на этапе первичного звена врачами общей практики и педиатрами, следует подчеркнуть необходимость коррекции лечебной тактики по решению вопроса о целесообразности назначения системных антибиотиков по согласованию с оториноларингологом.
При выборе антибактериального препарата первостепенное значение имеет чувствительность к нему типичных возбудителей заболевания: S. pneumoniae и H. influenzae. С учетом российских данных об антибиотикорезистентности типичных патогенов препаратом первого выбора при ОБРС является амоксициллин. Однако возможная резистентность штаммов H. influenzae к незащищенным пенициллинам диктует необходимость мониторирования эффекта эмпирической антибиотикотерапии. Критерием эффективности антибиотикотерапии является, в первую очередь, динамика основных симптомов ОРС (головной боли, выделений, заложенности носа) и общего состояния больного в течение первых 24-72 часов приема антибактериального препарата.
При отсутствии заметного клинического эффекта по прошествии трех дней следует сменить амоксициллин на антибиотик, активный против пенициллин-резистентных пневмококков и продуцирующих β-лактамазы штаммов гемофильной палочки. В этом случае, если лечение проводится амбулаторно, перорально назначают амоксициллин/клавуланат.
Другим вариантом терапии являются пероральные цефалоспорины III поколения с высокой антипневмококковой активностью, например, цефдиторен.
Дозировки антибиотиков
Амоксициллин внутрь по 1,5–3 г в сутки (взрослым); по 45-60 мг/кг в сутки в 2 или 3 приема (детям), курс 7–14 дней или
Амоксициллин/клавуланат внутрь по 625 мг 3 раза сутки или по 1,0 г 2 раза в сутки (взрослым); по 45-60 мг/кг в сутки (рассчитывают по амоксициллину) в 3 приема (детям). Курс 7–14 дней или
Цефдиторен внутрь по 0,2 г 2 раза в сутки (взрослым и детям старше 12 лет) 7–14 дней.
Помимо амоксициллина и цефалоспоринов в лечении ОБРС могут использоваться макролидные антибиотики, которые становятся препаратами выбора при непереносимости препаратов пенициллинового ряда или при предшествующем приеме β-лактамов. Макролиды следует назначить в случае наличия в анамнезе анафилактических реакций на бета-лактамные препараты или подтвержденной аллергии на цефалоспорины II–III поколений. Вероятность перекрестных аллергических реакций на цефалоспорины составляет 1,9 и 0,6% для II и III поколений соответственно54. К достоинствам макролидов можно отнести их способность создавать очень высокие тканевые концентрации в ОНП, превышающие уровень препаратов в сыворотке крови. Способность макролидных антибиотиков действовать на внутриклеточно расположенные бактерии может сыграть важную роль при персистенции гемофильной палочки внутри клеток дыхательного эпителия и макрофагов.
Среди макролидных антибиотиков только кларитромицин и азитромицин действуют на H. influenza55, однако уровень резистентности пневмококка к азитромицину остается высоким.
Кларитромицин внутрь по 0,5 г 2 раза в сутки или таблетки с пролонгированным высвобождением по 0,5 г 1 раз в сутки (взрослым и детям с 12 лет); по 15 мг/кг в сутки в 2 приема (детям до 12 лет) 10–14 дней.
При тяжелом и осложненном течении ОБРС предпочтительным является парентеральный путь введения противомикробных ЛС.
Амоксициллин/клавуланат в/в по 1,2 г 3 раза в сутки (взрослым); 90 мг/кг в сутки в 3 введения (детям), 7-10 дней или
Ампициллин/сульбактам в/м по 1,5-3,0 г в сутки в 3-4 введения (взрослым); по 200-400 мг/к в сутки в 4 введения (детям, преимущественно в/в), 7-10 дней или
Цефотаксим в/м или в/в по 1,0-2,0 г 3 раза в сутки (взрослым); по 100-200 мг/кг в сутки в 4 введения (детям до 2,5 лет в/м введение цефотаксима запрещено), 7-10 дней или
Цефтриаксон в/м или в/в по 1,0-2,0 г 1 раз в сутки (взрослым); по 50-100 мг/кг 1 раз в сутки (детям), 7-10 дней или
Кларитромицин в/в капельно по 0,5 г 2 раза в сутки (взрослым) до 5 дней, с дальнейшим переходом на таблетированную форму.
При неэффективности первого курса антибиотикотерапии одним из вариантов является назначение фторхинолонов III-IV поколений. Спектр антимикробного действия этой группы препаратов адаптирован к возбудителям инфекций ВДП, и их калькулируемая бактериологическая эффективность приближается к 100%, что подтверждается и исследованиями, проведенными в России. Следует помнить, что эти препараты нельзя использовать у лиц младше 18 лет.
Левофлоксацин внутрь 0,75 г 1 раз или 0,5 г 2 раза в сутки 5-10 дней (взрослым) или
Моксифлоксацин внутрь 0,4 г 1 в сутки 5-10 дней (взрослым).
При выборе антибиотика для конкретного пациента нужно учитывать связанные с ним побочные эффекты: дисбактериоз, диарею, гепатотоксичность и др. Обзор литературы, посвященной этому вопросу, показал, что число пациентов, отметивших побочные эффекты лечения, составило 31% в группе, получавшей амоксициллин по сравнению с 22% в группе плацебо. Необходимость в отмене препарата возникла у 3,4% больных, получавших амоксициллин/клавуланат, против 1% в группе плацебо12. Серьезные опасения вызывает кардиотоксический эффект, способный вызывать тяжелые, иногда летальные аритмии, особенно у пожилых людей и у лиц, уже имеющих нарушения сердечного ритма. Эти побочные явления наиболее часто отмечают при приеме азитромицина и левофлоксацина56,57. При терапии кларитромицином частота сердечно-сосудистых осложнений не выше, чем при лечении другими антибиотиками58.
В 2016 году FDA выпустило предупреждение о том, неблагоприятные побочные явления, связанные с приемом фторхинолонов (тендинит, разрыв сухожилий, периферическая нейропатия, удлинение интервала QT, пируэтная тахикардия, myasthenia gravis, гиперчувствительность, отслойка сетчатки), в целом нивелируют их преимущества у пациентов с респираторными инфекциями, включая ОБРС. В связи с этим лечение фторхинолонами возможно только в тех клинических ситуациях, когда не остается других альтернатив антибактериальной терапии.
Интраназальные глюкокортикостероиды (ИнГКС)
ИнГКС играют одну из ключевых ролей в лечении ОРС. Эти препараты уменьшают секрецию желез слизистой оболочки и тканевой отек, улучшают за счет этого носовое дыхание и восстанавливают отток экссудата из ОНП. Целый ряд контролируемых исследований и систематических анализов доказал, что ИнГКС могут с успехом применяться как в качестве монотерапии при легких формах ОРС (поствирусный ОРС и нетяжелое течение ОБРС), так и как адъювантное средство при лечении антибиотиками. Добавление ИнГКС к стандартному курсу системной антибиотикотерапии облегчает симптомы ОРС и ускоряет выздоровление3,5,13.
Рандомизированное мультицентровое исследование, включившее 981 пациента, продемонстрировало более высокую эффективность 15‑дневного курса терапии интраназальным аэрозолем мометазона фуроата по сравнению со стандартным 10‑дневным курсом лечения амоксициллином и плацебо. При этом суточная доза 400 мкг оказалась достоверно эффективнее, чем доза 200 мкг/сут59. Добавление мометазона фуроата к стандартному курсу системной антибиотикотерапии значительно быстрее по сравнению с плацебо облегчает симптомы ОБРС и ускоряет выздоровление60.
Как и в ситуации с антибиотикотерапией, доказательная база по применению ИнГКС в терапии РОРС недостаточна, поскольку базируется только на нескольких РКИ, где критерии включения не соответствовали современному определению (4 эпизода ОРС в год). Терапия ИнГКС рекомендуется в лечении РОРС по той же схеме, что и при ОРС61. Применение ИнГКС при остром вирусном РС нецелесообразно.
Мометазон спрей, в качестве адъювантной терапии, по 100 мкг в каждую половину носа 2 раза в сутки (взрослым и детям с 12 лет). Курс лечения 15 дней.
Деконгестанты
Учитывая значительную роль отека слизистой оболочки полости носа и обструкции естественных отверстий ОНП в патогенезе ОРС, определенное значение в его лечении имеют топические сосудосуживающие препараты (деконгестанты): ксилометазолин, нафазолин, оксиметазолин, тетризолин и фенилэфрин). Применяемые в виде капель и аэрозолей деконгестанты действуют на регуляцию тонуса кровеносных сосудов полости носа. Активируя адренергические рецепторы, они вызывают сокращение кавернозной ткани носовых раковин и, как следствие, расширение носовых ходов и улучшение носового дыхания. Эффективность этих препаратов выглядит с практической точки зрения очевидной, но пока не имеет серьезной доказательной базы62.
Различные деконгестанты отличаются по своим фармакодинамическим особенностям, выраженности и продолжительности действия и побочных эффектов. Все эти препараты при длительном применении вызывают развитие тахифилаксии и привыкания. В меньшей степени это свойственно фенилэфрину, который, обладая мягким вазоконстрикторным эффектом за счет агонизма к α1‑адренорецепторам, не вызывает значительного уменьшения кровотока в слизистой оболочке носа. Поэтому и терапевтический эффект фенилэфрина менее выражен и менее продолжителен.
При выборе деконгестанта предпочтение следует отдавать средствам длительного действия – ксилометазолину и оксиметазолину, так как, в отличие от нафазолина, который действует всего 1-2 часа, продолжительность их терапевтического эффекта достигает 8–12 часов, вследствие чего потребность в слишком частом использовании и риск развития медикаментозной зависимости существенно ниже. Эти препараты следует назначать в виде дозированного аэрозоля, но не в виде капель, которые невозможно дозировать.
Эпинефрин применяют в основном в тех случаях, когда требуется добиться быстрой и кратковременной анемизации слизистой оболочки, в частности для осмотра или эндоскопии среднего и верхнего носовых ходов и носоглотки.
Ксилометазолин, 0,1% спрей, по 1—2 дозе в каждую половину носа 2-3 раза в сутки не более 7-10 суток (взрослым); 0,05% спрей, по 1—2 дозе в каждую половину носа 2 раза в сутки не более 5—7 суток (детям) или
Оксиметазолин, 0,05% капли или спрей, по 1—2 капли или по 1-2 дозы в каждую половину носа 2—4 раза в сутки не более 5-7 суток (взрослым); 0,025% капли, по 1—2 капли в каждую половину носа 2—4 раза в сутки (детям от 1 до 6 лет); 0,01% капли, по 1-2 капли в каждую половину носа 2-3 раза в сутки (детям до 1 года) или
Фенилэфрин, 0,25% капли или спрей, по 3-4 капли или по 1-2 вспрыскивания 3-4 раза в сутки. Детям от 1 до 6 лет по 1-2 капли в каждую половину носа 3-4 раза в сутки. Грудным детям капли 0,125% по 1 капле в каждую половину носа 3-4 раза в сутки.
Пероральные деконгестанты обычно применяют в виде комбинированных препаратов в сочетании с антагонистами H1‑гистаминовых рецепторов: псевдоэфедрин +лоратадин, псевдоэфедрин + цетиризин и др. Эти препараты устраняют отек слизистой оболочки носа, восстанавливают носовое дыхание и, возможно, проходимость естественных отверстий ОНП, не вызывая при этом возникновения тахифилаксии. Недостатком пероральных деконгестантов является риск развития системных побочных эффектов (со стороны центральной нервной и сердечно-сосудистой систем).
Ирригационная терапия играет одну из ведущих ролей в лечении ОРС. В сочетании с системной и топической фитотерапией она позволяет сократить необходимость в назначении антибактериальных препаратов. Промывания полости носа изотоническим раствором широко используют как симптоматическую меру в терапии ОРС и РОРС63. Посвященный этой проблеме мета-анализ64 включает в себя небольшое количество исследований, в основном касающихся лечения острых респираторных инфекций у детей. Данный обзор продемонстрировал преимущества ирригационной терапии, таким образом, его результаты могут быть в какой‑то степени экстраполированы на лечение ОРС вирусной этиологии. Эффективность ирригационной терапии при ОБРС была изучена в российском исследовании. Оно подтвердило целесообразность регулярных промываний полости носа изотоническим раствором температуры тела 2 раза в сутки в дополнение к стандартному курсу эмпирической системной антибиотикотерапии65.
Важно отметить, что все контролируемые исследования эффективности ирригационной терапии при ОРС касались промывания полости носа большим объемом изотонического, реже – слабого гипертонического раствора (200–250 мл на одну процедуру)63,65. Однако при промывании полости носа большим объемом солевого раствора, особенно у ребенка дошкольного возраста, возрастает риск развития острого среднего отита.
Промывания малым объемом жидкости, аэрозолями разведенной морской воды при помощи баллончиков, содержащих 30–50 мл раствора, не имеют доказательной базы, поскольку не обеспечивают промывания глубоких отделов полости носа, структур остиомеатального комплекса и самих ОНП, однако предпочтительны у детей грудного и младшего возраста, а также для профилактики ОРВИ и в рутинной гигиене полости носа, поскольку оказывают увлажняющий эффект и улучшают функционирование мерцательного эпителия.
Муколитики (секретолитики) не входят в арсенал лечения ОРС и не рекомендуются ни в одних из цитируемых КР, за исключением российских. Необходимы новые качественные исследования, чтобы подтвердить или отрицать роль муколитических препаратов в лечении ОРС, в частности у детей.
Лекарственные средства растительного происхождения (фитотерапия)
В EPOS 2020 фитопрепараты включены в алгоритм терапии вирусного, поствирусного и бактериального ОРС как у взрослых, так и у детей. Фитопрепараты в сочетании с ирригационной терапией и коротким курсом топических деконгестантов без назначения системных и топических антибиотиков составляют основу самостоятельного лечения ОРС пациентом и на этапе терапии врачом первичного звена.
В документе EPOS 2020 среди системных фитопрепаратов, эффективность которых подтверждена в контролируемых исследованиях, для лечения вирусного ОРС упоминаются цинеол, экстракт андрографиса метельчатого SHA-10, комбинированный растительный экстракт BNO-1016 (корень горечавки, цветки первоцвета и бузины, травы щавеля и вербены). Из системных фитопрепаратов, предназначенных для лечения поствирусного ОРС у взрослых, EPOS 2020 рекомендует использовать только три: комбинированный растительный экстракт BNO-1016, пелларгоний (Pelargonium sidoides), миртол3,14.
Лекарственные средства растительного происхождения обладают противовоспалительным и, возможно, мукорегулирующим действием14. При вирусном ОРС изучена эффективность цинеола (экстракта эвкалиптового масла). В двух клинических исследованиях показан более выраженный эффект препарата по сравнению с контрольной группой при семидневном курсе терапии.
В EPOS 20203 упомянуто рандомизированное контролируемое исследование, которое подтвердило более значимое улучшение к седьмому дню лечения на фоне лечения фитопрепаратом на основе Pelargonium sidoides у пациентов с затянувшимся/поствирусным ОРС по сравнению с плацебо.
Классическим и наиболее известным представителем системных фитопрепаратов является комбинированное ЛС BNO-1016, известное в РФ как Синупрет. Это лекарственное средство способно уменьшать выраженность отека слизистой оболочки полости носа и облегчать эвакуацию секрета из ОНП. Кроме того, оно повышает активность реснитчатого эпителия и ускоряет эвакуацию секрета из ОНП, оказывает иммуностимулирующее и противовирусное действие. В двух слепых плацебо-контролируемых рандомизированных исследованиях у пациентов с ОРС растительный экстракт BNO-1016 продемонстрировал свою эффективность в снижении выраженности симптоматики66.
Экстракт корня горечавки + цветков первоцвета + травы щавеля + цветков бузины + травы вербены (Синупрет) внутрь по 2 драже или 50 капель 3 раза в сутки взрослым, детям от 2 до 6 лет – по 15 капель 3 раза в сутки, детям школьного возраста – по 25 капель или 1 драже 3 раза в сутки. Продолжительность лечения – 7–14 дней.
Единственный топический фитопрепарат, упоминаемый в EPOS 2020 - экстракт клубней цикламена европейского в виде дозированного назального аэрозоля. Он обеспечивает дренаж ОНП, обладает противоотечным действием, способствует опорожнению патологического секрета и эвакуации его в носоглотку, стимулирует мукоцилиарный транспорт, оказывая отчетливый клинический эффект67,68.
Данные по экстракту цикламена европейского представлены двумя рандомизированными клиническими исследованиями у пациентов с затянувшимся/поствирусным ОРС: в одном в виде монотерапии в сравнении с плацебо67, а в другом - в комбинированной терапии с амоксициллином, где в группе сравнения пациенты получали только антибиотикотерапию68. Терапия цикламеном европейским позволила ускорить положительную динамику эндоскопической картины полости носа, а также уменьшить выраженность рентгенологических изменений в ОНП и симптомов заболевания (особенно лицевой боли).
При неосложненном течении заболевания возможно применение препарата в качестве средства монотерапии под наблюдением врача, при бактериальном ОРС его следует назначать в комбинации с антибиотиками.
Учитывая опыт клинического применения в России, экстракт цикламена может использоваться и при бактериальном ОРС для обеспечения дренирования ОНП, особенно в тех ситуациях, когда системные антибиотики не показаны или противопоказаны. Совместное назначения фитопрепаратов с антибиотиком в лечении бактериального ОРС может ускорить выздоровление69.
Экстракт клубней цикламена европейского (Синуфорте) интраназально по 1 дозе в каждую половину носа 1 раз в сутки взрослым и детям старше 5 лет. Курс лечения 8 дней.
Антигистаминные препараты
Гистамин, являясь медиатором ранней фазы воспаления, усиливает выраженность симптомов ОРС в первые 1-3 дня заболевания, особенно у сенсибилизированных больных, ввиду чего назначение антигистаминных препаратов в этот период может уменьшать выраженность гистаминергических реакций (чихание, водянистые выделения из носа)15. В то же время следует иметь в виду, что назначение антигистаминных препаратов в более поздние сроки нецелесообразно из-за их антихолинэргического действия, связанного с ним повышением вязкости секрета слизистой оболочки.
Топические антибактериальные препараты
Антибактериальные препараты могут быть доставлены в полость носа и ОНП через небулайзер. Однако клинических исследований, посвященных применению данного метода лечения при ОРС, недостаточно, чтобы рекомендовать для включения в алгоритм терапии. Однако применительно к хроническому РС этот вопрос обсуждается в EPOS 20203.
Бактериофаги
Использование бактериофагов на фоне растущей резистентности к антибиотикам привлекает все больше внимания как исследователей, так и практических врачей. Однако, для того, чтобы рекомендовать использование бактериофагов в лечении ОРС необходимо проведение дальнейших качественных научных исследований.
Использование иммуномодуляторов
Понятие «иммуномодулятор» довольно размыто. Многие препараты обладают потенциальными, но часто виртуальными иммуномодулирующими свойствами. Так называемых «иммуномодуляторов» в РФ очень много, их свободно можно приобрести в аптеках. Однако роль иммуномодуляторов до конца не изучена, и их использование может быть небезопасным.
Бактериальные лизаты
В документе EPOS 2020 было отмечено, что доказательств в пользу бактериального лизата (препарат ОМ-85 BV) на данный момент недостаточно для того, чтобы рекомендовать его назначение при ОРС69,70. Бактериальные лизаты, возможно, могут быть эффективны в профилактике острых респираторных заболеваний, но не в схеме лечения ОРС.
Использование гомеопатических средств
Отсутствие доказательств высокого качества, подтверждающих эффективность гомеопатических средств в лечении ОРС, не позволяет рекомендовать гомеопатические препараты в алгоритме терапии заболевания.
Обоснованность использования назального катетера (синус-катетера «ЯМИК»)
Использование назального катетера (ранее ─ синус-катетера) может быть обосновано при затяжном течении экссудативных форм ОРС, но при условии отсутствия обструкции соустий пазух, о котором могут косвенно свидетельствовать наличие выраженного болевого синдрома у пациента с ОРС и отсутствие гнойного секрета в области среднего носового хода. Однако следует учитывать, что отрицательное давление, создаваемое в полости носа во время процедуры, влечет за собой некоторое снижение транспортной и двигательной функции мерцательного эпителия, хотя эти изменения кратковременные и длятся не более 1 часа. В связи с этим целесообразно использовать процедуру не чаще одного раза в сутки71.
Обоснованность пункции ОНП в терапии ОРС
Пункции ВЧП, реже – трепанопункция лобной пазухи по-прежнему используются в России в лечении ОРС, в том числе и у детей. Пункция позволяет промыть пораженный синус, удалить из него патологический секрет, а в некоторых случаях - ликвидировать блокаду естественного соустья пазухи. Наиболее распространена и легче выполнима пункция ВЧП, которую производят через нижний носовой ход иглой Куликовского. Лобную пазуху чаще пунктируют тонкой иглой через глазничную стенку, реже производят трепанопункцию через переднюю стенку бором или трепанами различных модификаций.
Использование пункции ВЧП с лечебной целью должно быть строго обоснованным, поскольку эффективность пункционного метода в лечении ОБРС не имеет доказанной базы. В США и странах Западной Европы этот метод исключен из КР и практически не используется, поскольку проведенные сравнительные исследования показали, что при неосложненном ОБРС лечебные пункции ВЧП не повышают эффективность стандартного 10‑дневного курса эмпирической антибиотикотерапии72.
Показания к пункции/трепанопункции при ОРС должны быть крайне ограничены. В некоторых клинических ситуациях пункция ВЧП может быть выполнена при тяжелом течении острого верхнечелюстного синусита, при необходимости подтверждения риногенного характера орбитального и внутричерепного осложнения в сомнительных случаях, выраженном болевом синдроме, связанном с блоком соустья при отсутствии эффекта от других способов дренирования пазухи15. Пункция остается стандартом как метод забора материала из ВЧП для бактериологического исследования.
Принудительное дренирование верхнечелюстной пазухи (ВЧП) путем введения силиконового дренажа не является методом лечения ОРС.
Осложнения и побочные эффекты лечения
При тяжелом течении и неадекватном лечении ОРС возможно развитие угрожающих жизни внутричерепных и орбитальных осложнений.
Пункция ВЧП связана с риском проникновения иглы в глазницу, мягкие ткани щеки, крылонебную ямку, может сопровождаться повреждением устья носослезного канала в нижнем носовом ходе, кровотечением, воздушной эмболией при попытке продувания пазухи.
Трепанопункция лобной пазухи может осложниться повреждением ее задней стенки и развитием внутричерепных осложнений.
Промывание полости носа примерно в 20% случаев вызывает дискомфорт в ушах из‑за попадания жидкости в слуховую трубу63.
Терапия азитромицином и левофлоксацином связана с риском развития тяжелых аритмий у пожилых людей и лиц, уже имеющих нарушения сердечного ритма.
Показания для госпитализации
Острый вирусный и поствирусный РС не являются показанием для направления больного в стационар, так как эти формы заболевания протекают, как правило, в легкой форме, не требуют назначения антибиотиков и проведения инвазивных вмешательств.
Показаниями для госпитализации пациента являются:
- Тяжелое и осложненное течение ОБРС
- Сильная головная боль
- Отек в области лба и/или щеки
- Периорбитальный отек/эритема
- Смещение глазного яблока
- Двоение в глазах
- Офтальмоплегия
- Снижение зрения
- Симптомы сепсиса
- Симптомы менингита
- Неврологические симптомы
Показания к хирургическому лечению при ОБРС возникают только при наличии или угрозе развития орбитальных или внутричерепных осложнений. Методом выбора в настоящее время считают эндоскопические внутриносовые вмешательства. Они позволяют эффективно санировать все ОНП, обеспечить их дренаж и возможность ирригации в послеоперационном периоде, при необходимость опорожнить и дренировать абсцесс в медиальной части орбиты73,74.
Особенности лечения острого риносинусита в детском возрасте
ОРС у детей, даже в большей степени, чем у взрослых, характеризуют как заболевание, в подавляющем большинстве случаев склонное к спонтанному разрешению. В проспективном рандомизированном исследовании было показано, что при нетяжелом ОРС у детей к седьмому дню от начала лечения процент излеченных пациентов достоверно не отличался в группе, где проводился стандартный курс АБТ (амоксициллин) и носовой душ, по сравнению с группой, получавшей носовой душ в сочетании с плацебо. К 14 дню также не было статистически значимых различий между группами ни по одному из изученных показателей75.
В педиатрической практике при инфекциях ВДП и ОРС в частности более значима этиологическая роль вирусов. В связи с нередким сочетанием с аденоидитом, при ОРС у детей чаще, чем у взрослых, может быть обоснованным назначение антибиотиков, но в любом случае оно должно соответствовать перечисленным выше критериям. Манифестация ОРС у детей часто сопровождается тубарной дисфункцией и развитием острого среднего отита, в патогенезе которых важную роль играют гиперплазия глоточной миндалины и хронический аденоидит. Сочетание ОРС и острого среднего отита – еще одно показание для системной антибиотикотерапии.
Показания к системной антибиотикотерапии при ОРС у детей:
- Наличие сопутствующей патологии/состояний, повышающих риск неблагоприятного течения заболевания: клинически подтвержденные иммунодефициты, сахарный диабет 1-го типа
- Рецидивирующий бактериальный ОРС в соответствии с критериями EPOS 2020 (3 эпизода в год)
- Длительность заболевания более 10 дней без улучшения с постоянными выделениями из носа и кашлем
- Изначально тяжелое начало: лихорадка ≥39°C и гнойные выделения из носа
- Клинические и/или рентгенологические признаки орбитальных и внутричерепных осложнений (в таких случаях необходима срочная госпитализация), мучительные лицевые боли, не купирующиеся анальгетиками
- Среднетяжелое течение заболевания и/или субфебрильная лихорадка при наличии убедительных в пользу ОБРС без положительной динамики в течение 72 часов на фоне адекватной противовоспалительной терапии (ИнГКС, фитопрепараты, топические деконгестанты)
- Сопутствующий острый средний отит.
При антибактериальной терапии у детей следует учитывать:
Следует объяснять родителям, опасность самолечения и самостоятельного назначения антибиотиков, особенно детям раннего возраста, у которых осложненные формы ОРС развиваются стремительно.
Применение фитопрепаратов в педиатрической практике
Назначение фитопрепаратов у детей должно быть обоснованным и регламентироваться инструкцией. Среди критериев оценки возможности назначения фитопрепаратов детям следует учитывать риск побочных явлений, степень тяжести ОРС, отсутствие аллергических реакций в анамнезе, возраст ребенка, а также согласие родителей. Фитотерапия у детей может начинаться с первого дня ОРВИ после консультации с врачом при условии отсутствия индивидуальной непереносимости препарата. Необходимость в приеме антибактериального препарата не является поводом для отмены фитотерапии, так как комбинация антибиотик + фитопрепарат может быть более эффективной, чем монотерапия антибиотиком.
Назначение экстракта цикламена детям должно производиться с учетом следующих факторов: подтвержденный диагноз ОБРС (соответствующие объективные и субъективные критерии), наличие секрета в носовых ходах (отсутствие блока соустья). Врач должен разъяснить родителям особенности действия топических фитопрепаратов и ожидания от лечения, предупредив, что возможные побочные явления в виде жжения в полости носа, слезотечения, покраснения лица являются кратковременными физиологическими реакциями, подтверждающими рефлекторный механизм действия препарата, и не требуют его отмены.
При назначении топических препаратов следует учитывать:
- Отсутствие официальных показаний для назначения ИнГКС (мометазона фуроата) у детей младше 12 лет, не страдающих аллергическим ринитом
- Более высокий риск системных нежелательных явлений при использовании назальных деконгестантов у детей младше 12 лет, а также меньшую эффективность деконгестантов у детей первых 2 лет жизни
- Сложности при проведении качественного туалета полости носа у детей дошкольного возраста. Необходимо обучать родителей правильно проводить промывание полости носа своему ребенку. Дети с 5-6-летнего возраста могут освоить процедуру сами и выполнять самостоятельно
- Повышенный риск осложнений при промывании полости носа солевыми растворами ребёнку дошкольного возраста (в основном, в виде острого среднего отита).
При применении других групп препаратов необходимо учитывать:
- Возрастные ограничения и ограничения по массе тела по применению некоторых НПВС в симптоматическом лечении76 (например, парацетамол в форме суспензии для детей до 3 мес. – 10 мг/кг, ибупрофен в форме суппозиториев – для детей с массой тела от 6 кг, ибупрофен в форме суспензии – для детей от 6 месяцев с массой тела от 7.7 кг).
При выполнении манипуляций необходимо учитывать:
- Четкие показания для пункции ВЧП, упомянутые выше
- Возрастные ограничения для использования назального/синус-катетера (только с 6-летнего возраста)
- Трудности с наложением назального/синус-катетера у эмоционально лабильных детей.
Ошибки и необоснованные назначения
Рентгенологическое исследование (в том числе и КТ) не показано при неосложненных формах ОРС, так как оно не позволяет дифференцировать вирусное воспаление от бактериального и характеризуется низкой информативностью.
Из-за высокой вероятности вирусной этиологии и четко выраженной тенденции к самостоятельному выздоровлению системная антибактериальная терапия при нетяжелых формах ОРС не показана.
К антимикробным ЛС, которые заведомо не следует назначать для лечения ОБРС, относятся линкомицин, клиндамицин, оксациллин, гентамицин и другие аминогликозиды, которые малоактивны в отношении S. pneumoniae и не действуют на H. influenzae; ко-тримоксазол, тетрациклин, азитромицин в виду высокой резистентности к ним основных возбудителей ОБРС в России. Ципрофлоксацин также отсутствует в традиционных схемах лечения ОБРС из‑за низкой природной активности в отношении пневмококка.
Является необоснованным широкое использование пункций ВЧП, особенно при легкой и среднетяжелой формах ОРС, а также введение в пазухи ЛС, для этого не предназначенных.
У беременных абсолютно противопоказаны тетрациклины и аминогликозиды (обе группы относятся к категории D), нежелательно назначение фторхинолонов и кларитромицина (категория С).
Применение фторхинолонов противопоказано лицам младше 18 лет, использование этих препаратов при ОБРС должно быть максимально обоснованным, так как в случае необходимости назначения антибактериальных препаратов желаемый эффект может быть получен назначением антибиотиков с более безопасным профилем побочных явлений.
Назначение антигистаминных ЛС (H1‑блокаторов) при поствирусном и бактериальном ОРС не показано, оно может быть обоснованным только при сопутствующем АР. При этом предпочтительными являются антигистаминные ЛС II поколения, не обладающие седативным действием. H1‑блокаторы второго поколения нельзя применять в сочетании с макролидами и противогрибковыми ЛС из‑за возможности усиления кардиотоксического эффекта.
Алгоритмы лечения острого риносинусита
В данных КР приводятся алгоритмы, основанные на EPOS 2020, поскольку этот документ базируются на большом количестве исследований, отвечающих принципам доказательной медицины. Среди прочих используемых в практике схем диагностики и лечения использованы алгоритмы R.M. Rosenfeld et al. по ОРС у взрослых77, E.L. Wald et al. по бактериальному ОРС у детей78, D. Lal et al. по ведению РС у беременных79, а также Национальной медицинской ассоциации оториноларинголов (НМАО)8.
Следует подчеркнуть активное участие в процессе лечения пациента с ОРС не только оториноларингологов. Поскольку ОРС чаще протекает как вирусный и поствирусный, большая роль в оказании медицинской помощи принадлежит терапевтам, врачам общей практики и педиатрам.
Уровни оказания медицинской помощи при ОРС
- Первичная медицинская помощь: лечением вирусного и затянувшегося/поствирусного ОРС занимаются терапевты, врачи общей практики и педиатры
- Вторичная медицинская помощь: лечением ОБРС занимается врач-оториноларинголог.
Схема лечения вирусного ОРС, применяемая врачом первичного звена (первичная медицинская помощь), должна включать:
- Деконгестанты коротким курсом с учётом их ограничений и показаний (затруднение носового дыхания, значительно нарушающее качество жизни больного)
- Ирригационную терапию полости носа большим объемом (200-250 мл) изотонического раствора два раза в день, температура раствора должна быть близка к температуре тела (36-37°С). Необходимо разъяснить пациенту относительно правильного положения головы во время процедуры (голова должна быть наклонена вперед без поворота в сторону промывания)
- Фитопрепараты
- Витамин С (у часто болеющих пациентов), препараты цинка (ацетат или глюконат цинка)
- Парацетамол или другие НПВС.
Следует избегать антибиотиков, гомеопатических средств, иммуномодуляторов, пункций ОНП.
Схема лечения затянувшегося/поствирусного ОРС, применяемая врачом первичного звена (первичная медицинская помощь), должна включать:
- Интраназальные ГКС курсом не менее 10-14 дней
- Деконгестанты коротким курсом с учётом их ограничений и показаний (затруднение носового дыхания, значительно нарушающее качество жизни больного)
- Ирригационную терапию полости носа большим объемом (200-250 мл) изотонического раствора два раза в день, температура раствора должна быть близка к температуре тела (36-37°С)
- Фитопрепараты
Следует избегать антибиотиков, антигистаминных препаратов, гомеопатических средств, иммуномодуляторов, пункций ОНП.
Схема лечения бактериального ОРС, применяемая врачом-оториноларингологом (вторичная медицинская помощь), должна включать:
- Интраназальные ГКС курсом не менее 10-14 дней
- Деконгестанты коротким курсом с учётом их ограничений и показаний (затруднение носового дыхания, значительно нарушающее качество жизни больного)
- Ирригационную терапию полости носа большим объемом (200-250 мл) изотонического раствора два раза в день, температура раствора должна быть близка к температуре тела (36-37°С)
- Фитопрепараты
- Рассмотреть необходимость системной АБТ при наличии показаний;
- Рассмотреть необходимость пункции ОНП или применения назального/синус-катетера при наличии показаний.
Следует избегать антигистаминных препаратов, гомеопатических средств и иммуномодуляторов.
Алгоритм диагностики и лечения острого риносинусита (по EPOS 2020 с дополнениями)
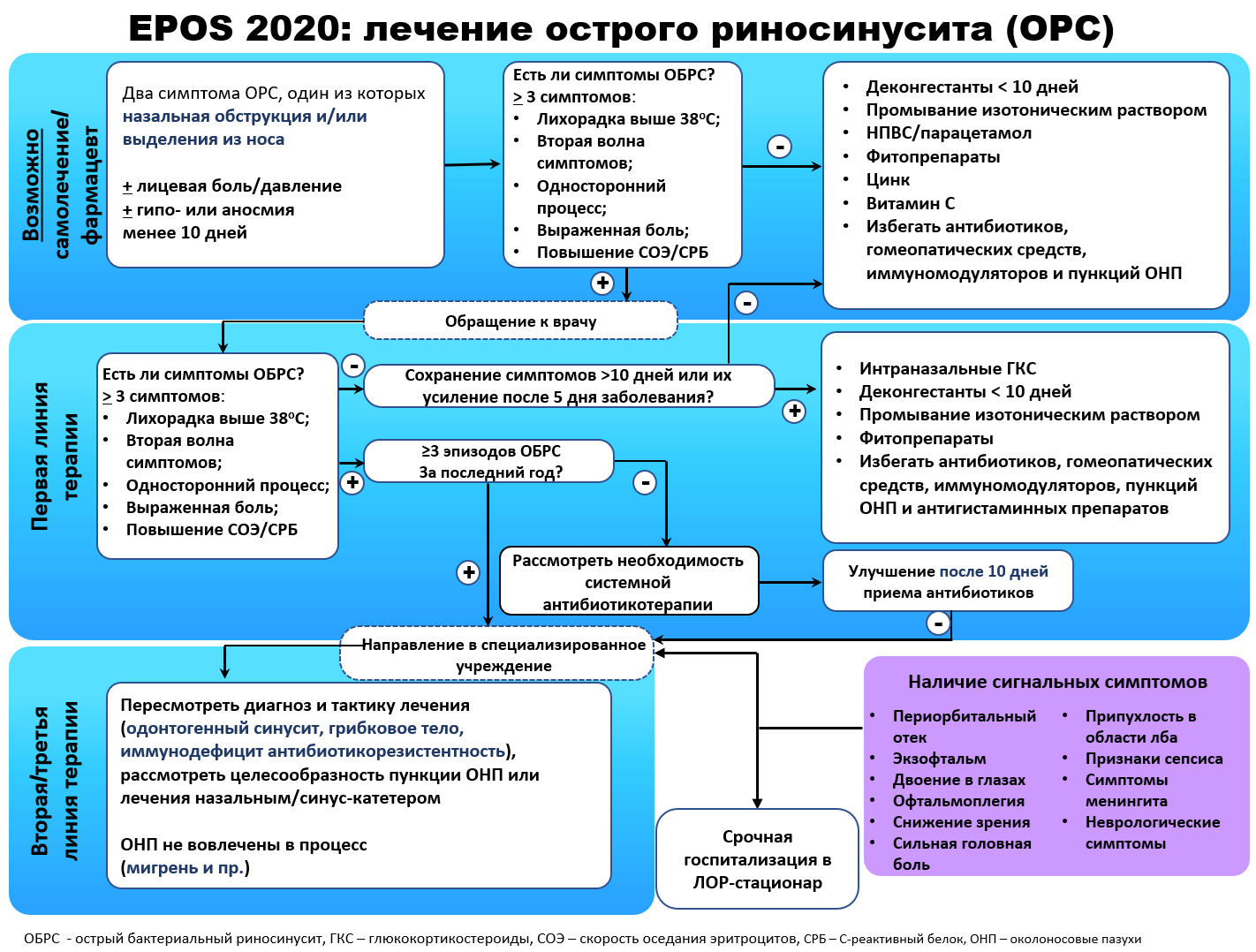
Роль терапевтов и врачей общей практики в лечении острого риносинусита
Поскольку практически все случаи острого ринита и ОРВИ сопровождаются воспалительными изменениями в ОНП и могут быть потенциальными факторами, провоцирующими развитие бактериального ОРС, необходимо рекомендовать врачам первичного звена настороженно оценивать все случаи затянувшегося острого насморка.
Критерии направления пациента к врачу-оториноларингологу:
- более трех эпизодов ОРС за год;
- тяжелая форма ОРС;
- осложненное течение ОРС.
Врач первичного звена должен знать диагностические критерии ОРС, информировать пациента о схемах самостоятельного лечения, назначить общий анализ крови для диагностики предположительно бактериального ОРС.
При постановке диагноза врачу общей практики и педиатру следует обратить внимание на следующие моменты:
- Выраженность основных симптомов, таких как выделения и заложенность носа, а у детей еще и кашель. Наличие лихорадки, сильной головной/лицевой боли, преимущественно односторонней, гнойных выделений из одной половины носа, двухволновое течение болезни должны настораживать в отношении развития ОБРС
- Наличие сопутствующих заболеваний: острый средний отит, бронхит, пневмония
- Наличие симптомов осложненного ОРС: односторонние периорбитальные изменения (гиперемия, отек), менингеальные симптомы, признаки сепсиса, припухлость кожи в проекции ВЧП и лобной пазухи, выраженные, не купирующиеся назначением НПВС, головные боли, нарушение подвижности и положения глазного яблока. При наличии признаков осложненного ОРС необходимо направить пациента в оториноларингологический стационар.
Решение о необходимости назначения системной АБТ по возможности должен принимать врач-оториноларинголог на основании степени тяжести заболевания и угрозы развития осложнений. В педиатрической практике решение о необходимости проведения рентгенографии/КТ ОНП также должен принимать врач-оториноларинголог.
Осложнения
Осложнения ОРС, среди которых выделяют орбитальные, интракраниальные и костные, относительно редки. Согласительный документ EPOS 2020 приводит цифру 3 случая на миллион населения в год3, но эта цифра выглядит явно заниженной применительно к российской действительности. Встречаемость осложнений РС среди госпитализированных пациентов (взрослых и детей) составляет от 3,7% до 20%, из которых орбитальные составляют – 60-75%, внутричерепные – 15-20%3,80.
Среди орбитальных осложнений принято выделять реактивный отек (целлюлит) клетчатки глазницы (который значительно чаще встречается у детей), субпериостальный абсцесс, флегмону или абсцесс мягких тканей орбиты. Последние по локализации делят на пресептальные и постсептальные.
Интракраниальные осложнения включают риногенный менингит, энцефалит, эпидуральный, субдуральный абсцессы, абсцесс мозга, а также тромбоз кавернозного и верхнего сагиттального синусов. Затянувшийся ОРС может приводить также к развитию остеомиелита и субпериостального абсцесса лобной кости, в том числе с формированием свища в передней стенке лобной пазухи.
Наблюдательные исследования не находят разницы в вероятности развития орбитальных и интракраниальных осложнений у пациентов, получавших системную АБТ и у тех, кому она не была назначена2,3,80.
Источники
- Fokkens WJ, Lund VJ, Mullol J et al. European Position Paper on Rhinosinusitis and Nasal Polyps group. European Position Paper on Rhinosinusitis and Nasal Polyps 2007. Rhinol Suppl. 2007; (20): 1–136.
- Fokkens WJ, Lund VJ, Mullol J, et al. European Position Paper on Rhinosinusitis and Nasal Polyps 2012. Rhinol Suppl. 2012; (23): 1–298.
- Fokkens WJ, Lund VJ, Hopkins C, et al. European Position Paper on Rhinosinusitis and Nasal Polyps 2020 Rhinology. 2020 Suppl. 29: 1-464.
- Orlandi RR, Kingdom TT, Hwang PH, et al. International Consensus Statement on Allergy and Rhinology: Rhinosinusitis. Int Forum Allergy Rhinol. 2016; 6: S22-S209.
- Orlandi RR, Kingdom TT, Smith TL, et al. International Consensus Statement on Allergy and Rhinology: Rhinosinusitis 2021. Int Forum Allergy Rhinol 2021; 11: 213–739.
- Chow AW, Benninger MS, Brook I et al. IDSA clinical practice guideline for acute bacterial rhinosinusitis in children and adults. Clin Infect Dis. 2012; 54 (8): e72-e112.
- Rosenfeld RM, Piccirillo JF, Chandrasekhar SS, et al. Clinical practice guideline (update): adult sinusitis. Otolaryngol Head Neck Surg. 2015; 152 (2 Suppl): S1–S39.
- Клинические рекомендации: Острый синусит. Национальная медицинская ассоциация оториноларингологов, 2016.
- Williams Jr JW, Aguilar C, Cornell J. et al. Antibiotics for acute maxillary sinusitis. Cochrane Database Syst Rev. 2003(4).
- Young J, De Sutter A, Merenstein D, et al. Antibiotics for adults with clinically diagnosed acute rhinosinusitis: a meta-analysis of individual patient data. Lancet. 2008; 371: 908–914.
- Lemiengre MB, van Driel ML, Merenstein D, et al. Antibiotics for clinically diagnosed acute rhinosinusitis in adults. Cochrane Database Syst Rev. 2012; 10: CD006089.
- Ahovuo-Saloranta A, Rautakorpi UM, Borisenko OV, et al. Antibiotics for acute maxillary sinusitis in adults. Cochrane Database Syst Rev. 2014; 2: CD000243.
- Zalmanovici Trestioreanu A, Yaphe J. Intranasal steroids for acute sinusitis. Cochrane Database Syst Rev. 2013; 12: CD005149.
- Guo R, Canter PH, Ernst E. Herbal medicines for the treatment of rhinosinusitis: A systematic review. Otolaryngol Head Neck Surg. 2006; 135: 496–506.
- Резолюция совета экспертов «Актуализация клинических рекомендаций по острому риносинуситу и адаптация их к EPOS 2020». Рос ринол 2020;28(4):257-265.
- Острый риносинусит. Клинические рекомендации. Под редакцией А.С.Лопатина. Российское общество ринологов. М., 2017.
- Gwaltney JM Jr, Phillips CD, Miller RD, Riker DK. Computed tomographic study of the common cold. N Engl J Med. 1994; 330: 25–30.
- Blackwell DL, Lucas JW, Clarke TC. Summary health statistics for U.S. adults: national health interview survey, 2012. Vital Health Stat. 10. 2014; (260): 1–161.
- Monto AS. Epidemiology of viral respiratory infections. Am J Med. 2002; 112(Suppl 6A): 4s–12s.
- Louie JK, Hacker JK, Gonzales R, et al. Characterization of viral agents causing acute respiratory infection in a San Francisco University Medical Center Clinic during the influenza season. Clin Infect Dis. 2005; 41: 822–828.
- Сказатова Н.Ю., Пискунов Г.З. Распространенность болезней уха, горла и носа у городского населения. Кремлевская медицина. Клинический вестник 2016; 1, 5-10.
- Bhattacharyya N, Grebner J, Martinson NG. Recurrent acute rhinosinusitis: epidemiology and health care cost burden. Otolaryngol Head Neck Surg. 2012; 146: 307–312.
- Baranov AA, Lobzin Y V., Namazova-Baranova LS, et al. Acute Respiratory Viral Infection in Children: Modern Approaches to Diagnosis and Treatment. Pediatr Pharmacol. 2017;14(2):100-108. doi:10.15690/pf.v14i2.1724
- Autio TJ, Tapiainen T, Koskenkorva T, et al. The role of microbes in the pathogenesis of acute rhinosinusitis in young adults. Laryngoscope. 2014; 125: E1–E7.
- Smith SS, Ference EH, Evans CT et al. The prevalence of bacterial infection in acute rhinosinusitis: A systematic review and meta-analysis. Laryngoscope. 2015; 125: 57-69.
- Hadley JA, Pfaller MA. Oral beta-lactams in the treatment of acute bacterial rhinosinusitis. Diagn Microbiol Infect Dis. 2007; 57 (3 Suppl): 47S-54S.
- King P. Haemophilus influenzae and the lung (Haemophilus and the lung). Clin Transl Med 2012, 1:10
- Ahren IL, Janson H, Forsgren A, Riesbeck K. Protein D expression promotes the adherence and internalization of non-typeable Haemophilus influenzae into human monocytic cells. Microb Pathol. 2001, 31:151–158.
- Страчунский Л.С., Тарасов А.А., Крюков А.И. и др. Возбудители острого бактериального риносинусита. Результаты многоцентрового микробиологического исследования SSSR. Клин микробиол антимикроб химиотер. 2005; 7 (4): 337–349.
- Huang WH, Fang SY. High prevalence of antibiotic resistance in isolates from the middle meatus of children and adults with acute rhinosinusitis. Am J Rhinol. 2004; 18: 387–391.
- Иванчик Н.В., Чагарян А.Н., Сухорукова М.В., и соавт. Антибиотикорезистентность клинических штаммов Streptococcus pneumoniae в России: результаты многоцентрового эпидемиологического исследования “ПЕГАС 2014-2017» Клин микробиол антимикроб химиотер 2019; 21(3): 230-237.
- Sivaya O, Kozlov R, Sukhorukova M, et al. Long-term surveillance of antimicrobial resistance of H. influenzae in Russia: are there any changes in ten years? ECCMID 2016, Amsterdam, 9-12 April, Poster # EV0302
- Материалы сайта amrmap.ru
- Woodhead M, Blasi F, Ewig S and the ERS/ESCMID Task Force. Guidelines for the management of adult lower respiratory tract infections. Clin Microbiol Infect 2011; 17 (Suppl. 6): 1-59.
- Brook I. Acute and chronic bacterial sinusitis. Infect Dis Clin North Am. 2007; 21: 427–448.
- Van Kempen M, Bachert K, Van Cauwenberge P. An update on the pathophysiology of rhinovirus upper respiratory tract infections. Rhinology. 1999; 37: 97-103.
- Gwaltney JM Jr, Hendley JO, Phillips CD, et al. Nose blowing propels nasal fluid into the paranasal sinuses. Clin Infect Dis. 2000; 30: 387–391.
- Caughey RJ, Jameson MJ, Gross CW, Han JK. Anatomic risk factors for sinus disease: fact or fiction? Am J Rhinol. 2005; 19: 334–339.
- Orlandi RR. A systematic analysis of septal deviation associated with rhinosinusitis. Laryngoscope. 2010; 120: 1687–1695.
- Chen CF, Wu KG, Hsu MC, Tang RB. Prevalence and relationship between allergic diseases and infectious diseases. J Microbiol Immunol Infect. 2001; 34: 57–62.
- Baroody FM, Mucha SM, deTineo M, Naclerio RM. Evidence of maxillary sinus inflammation in seasonal allergic rhinitis. Otolaryngol Head Neck Surg. 2012; 146: 880–886.
- Шиленкова В.В., Бырихина В.В., Карпов В.А. и др. Сравнительный анализ двухмерной ультрасонографии в диагностике заболеваний околоносовых пазух у взрослых и детей. Рос оторинолар. 2005; 1(14): 129-132.
- Zagólski O, Strek P. Ultrasonography of the nose and paranasal sinuses. Pol Merkur Lekarski. 2007; 22: 32-35.
- Gordts F, Abu Nasser I, Clement PA, et al. Bacteriology of the middle meatus in children. Int J Pediatr Otorhinolaryngol. 1999; 48: 163-167.
- Gomez Barreto D, De la Torre C, Alvarez A, et al. Safety and efficacy of OM-85-BV plus amoxicillin/clavulanate in the treatment of subacute sinusitis and in the prevention of recurrent infections in children: Seguridad Y Eficacia De Om-85-Bv Mas Amoxicilina/ Clavulanato En El Tratamiento De La Sinusitis S. Allergol Immunopathol (Madr) 1998; 26: 17-22.
- Triantafillou V, Workman AD, Patel NN, et al. Broncho-Vaxom® (OM-85 BV) soluble components stimulate sinonasal innate immunity. Int Forum Allergy Rhinol. 2018; 9(4): 370-377.
- Шиленкова ВВ, Крамной АИ, Державина ЛЛ, Козлов ВС. Исследование влияния отрицательного давления на двигательную функцию мерцательного эпителия полости носа. Российская ринология. 2006;4:8-9.
- Siedek V, Kremer A, Betz CS, Tschiesner U, Berghaus A, Leunig A. Management of orbital complications due to rhinosinusitis. Eur Arch Otorhinolaryngol 2010;267:1881-6.
- Kou YF, Killeen D, Whittemore B, et al. Intracranial complications of acute sinusitis in children: The role of endoscopic sinus surgery. Int J Pediatr Otorhinolaryngol 2018;110:147-51.
- Ragab A, Farahat T, Al-Hendawy G, et al. Nasal saline irrigation with or without systemic antibiotics in treatment of children with acute rhinosinusitis. Int J Ped Otorhinolaryngol. 2015; 79: 2178-2186.
- de Martino M, Chiarugi A, Boner A, Montini G, de’ Angelis GL. Working towards an appropriate use of ibuprofen in children: An evidence-based appraisal. Drugs. 2017;77(12):1295-1311.
- Rosenfeld RM. Acute sinusitis in adults. Solomon CG, ed. N Engl J Med. 2016;375(10):962-970.
- Wald ER, Applegate KE, Bordley C, et al. Clinical practice guideline for the diagnosis and management of acute bacterial sinusitis in children aged 1 to 18 years. Pediatrics. 2013;132(1):e262-e280.
- Lal D, Jategaonkar AA, Borish L, et al. Management of rhinosinusitis during pregnancy: systematic review and expert panel recommendations. Rhinology 2016;54(2):99-104.
- Van den Broek MF, Gudden C, Kluijfhout WP, et al. No evidence for distinguishing bacterial from viral acute rhinosinusitis using symptom duration and purulent rhinorrhea: A systematic review of the evidence base. Otolaryngol Head Neck Surg 2014; 150: 533–537.
- Hauer AJ, Luiten EL, van Erp NF, et al. No evidence for distinguishing bacterial from viral acute rhinosinusitis using fever and facial/dental pain: A systematic review of the evidence base. Otolaryngol Head Neck Surg. 2014; 150: 28–33.
- Wang DY, Wardani RS, Singh K, et al. A survey on the management of acute rhinosinusitis among Asian physicians. Rhinology. 2011; 49: 264-271.
- Шиленкова В.В. Острые и рецидивирующие синуситы у детей: диагностика и лечение. Автореферат дисс. …д.м.н., Москва, 2008.
- Marseglia GL, Pagella F, Klersy C, et al. The 10-day mark is a good way to diagnose not only acute rhinosinusitis but also adenoiditis, as confirmed by endoscopy. Int J Pediatr Otorhinolaryngol. 2007; 71: 581-583.
- Falagas ME, Giannopoulou KP, Vardakas KZ, et al. Comparison of antibiotics with placebo for treatment of acute sinusitis: a meta-analysis of randomized controlled trials. Lancet Infect Dis. 2008; 8: 543–552.
- Benninger MS, Holy CE, Trask DK. Acute Rhinosinusitis: Prescription Patterns in a Real-World Setting. Otolaryngol Head Neck Surg. 2016; 154: 957–962.
- Рачина С.А., Козлов Р.С., Таточенко В.К. и др. Практика лечения острых респираторных инфекций у детей в амбулаторно-поликлинических учреждениях РФ: результаты многоцентрового фармакоэпидемиологического исследования. Клиническая фармакология и терапия. 2016; 2: 20-27.
- Kaper NM, Breukel L, Venekamp RP, et al. Absence of evidence for enhanced benefit of antibiotic therapy on recurrent acute rhinosinusitis episodes: a systematic review of the evidence base. Otolaryngol Head Neck Surg. 2013; 149: 664–667.
- Campagna JD, Bond MC, Schabelman E, Hayes BD. The use of cephalosporins in penicillin-allergic patients: a literature review. J Emerg Med. 2012; 42: 612-620.
- Справочник по антимикробной терапии / Под ред. Р.С. Козлова, А.В. Дехнича. - Вып. 2. - Смоленск: МАХМАХ, 2010.
- Albert RK, Schuller JL, Network CCR. Macrolide antibiotics and the risk of cardiac arrhythmias. Am J Respir Crit Care Med. 2014; 189: 1173–1180.
- Lu Zh K, Yuan J, Li M, et al. Cardiac risks associated with antibiotics: azithromycin and levofloxacin Expert Opin Drug Saf. 2015; 14: 295–303.
- Berni E, de Voogd H, Halcox JP, et al. Risk of cardiovascular events, arrhythmia and all-cause mortality associated with clarithromycin versus alternative antibiotics prescribed for respiratory tract infections: a retrospective cohort study. BMJ Open. 2017 Jan 23; 7(1): e013398.
- Meltzer EO, Bachert C, Staudinger H. Treating acute rhinosinusitis: comparing efficacy and safety of mometasone furoate nasal spray, amoxicillin, and placebo. J Allergy Clin Immunol. 2005; 116: 1289–1295.
- Meltzer EO, Charous BL, Busse WW, et al. Added relief in the treatment of acute recurrent sinusitis with adjunctive mometasone furoate nasal spray. J Allergy Clin Immunol. 2000; 106: 630–637.
- Van Loon JW, van Harn RP, Venekamp RP, et al. Limited evidence for effects of intranasal corticosteroids on symptom relief for recurrent acute rhinosinusitis. Otolaryngol Head Neck Surg. 2013; 149: 668–673.
- Shaikh N, Wald ER. Decongestants, antihistamines and nasal irrigation for acute sinusitis in children. Cochrane Database Syst Rev. 2014; 10: CD007909.
- Barham HP, Harvey RJ. Nasal saline irrigation: therapeutic or homeopathic. Braz J Otorhinolaryngol. 2015; 81: 457-458.
- King D, Mitchell B, Williams CP, Spurling GK. Saline nasal irrigation for acute upper respiratory tract infections. Cochrane Database Syst Rev. 2015 20;(4): CD006821
- Курдюкова А.В., Державина Л.Л., Козлов В.С. Влияние разных температур физиологического и слабого гипертонического растворов хлорида натрия на изменение функциональных характеристик полости носа. Вестн оторинолар. 2008; №2: 8-11.
- Jund R, Mondigler M, Steindl H, et al. Clinical efficacy of a dry extract of five herbal drugs in acute viral rhinosinusitis. Rhinology. 2012; 50: 417-426.
- Ponikau JU, Hamilos DL, Barreto A, et al. An exploratory trial of Cyclamen europaeum extract for acute rhinosinusitis. Laryngoscope. 2012; 122: 1887-1892.
- Pfaar O, Mullol J, Anders C, et al. Cyclamen europaeum nasal spray, a novel phytotherapeutic product for the managemen of acute rhinosinusitis: a randomized double-blind, placebo-controlled trial. Rhinology. 2012; 50: 37-44.
- Иванченко О.А., Яворовская С.О., Лопатин А.С. Выбор адекватного метода лечения при остром верхнечелюстном синусите. Справочник поликлинического врача. 2007; № 2: 62–65.
- Babar-Craig H, Gupta Y, Lund VJ. British Rhinological Society audit of the role of antibiotics in complications of acute rhinosinusitis: a national prospective audit. Rhinology 2010; 48: 344-7.































































0 комментариев