Ультразвуковая диагностика травмы почек. Лекция для врачей
Лекция для врачей "Ультразвуковая диагностика травмы почек". Отрывок из книги "Ультразвуковая диагностика заболеваний почек" - Глазун Л. О.
- Рассмотрены следующие вопросы
- Ультразвуковая диагностика ушиба почки
- Ультразвуковая диагностика гематом
- Ультразвуковая диагностика разрыва почки
- Ультразвуковая диагностика сосудистых повреждений почки
Повреждения почек составляют 8-10% всех случаев закрытых и проникающих травм брюшной полости и забрюшинного пространства. В мирное время наблюдаются в основном закрытые повреждения, у мужчин в 3 раза чаще, чем у женщин. Наиболее подвержены травмированию лица молодого и среднего возраста. Первое место среди причин травмы занимает уличный травматизм, второе - бытовой и спортивный. Причиной травмы почки может быть сотрясение тела или удар в области почки. При этом важно отметить, что для повреждения почки необязательно воздействие большой травматической силы, даже незначительный удар может вызвать значительные повреждения органа.
Правая почка повреждается чаще левой, что можно объяснить ее более низким расположением. Травмы почки могут сочетаться с повреждениями других органов (чаще органов брюшной полости, реже - грудной клетки) либо быть изолированными.
Классификация травмы почек
Закрытые повреждения делят на 7 групп в зависимости от характера и имеющихся травматических изменений в почке и в окружающей паранефральной клетчатке:
• ушиб почки, при котором отмечаются множественные кровоизлияния в почечной паренхиме при отсутствии макроскопического ее разрыва и субкапсулярной гематомы;
• повреждения паранефральной клетчатки и разрывы фиброзной капсулы, что может сопровождаться мелкими надрывами коры почки;
• подкапсулярный разрыв паренхимы, не проникающий в лоханку и чашечки;
• разрыв фиброзной капсулы и паренхимы почки с распространением его на лоханку или чашечки. Такие травмы сопровождаются кровоизлияниями и затеками мочи в паранефральную клетчатку с формированием урогематомы;
• размозжение почки;
Ультразвуковая диагностика заболеваний почек
• отрыв почки от почечной ножки, а также изолированное повреждение почечных сосудов с сохранением целости самой почки;
• контузия почки при литотрипсии.
Американская Ассоциация травматологов рекомендует следующую градацию повреждений почки:
• степень 1 - гематурия без изменений по данным методов визуализации, ушибы, нераспространенные подкапсульные гематомы;
• степень 2 - нераспространенные перинефральные гематомы, поверхностные кортикальные повреждения глубиной менее 1 см без повреждения собирательной системы;
• степень 3 - повреждения почки более 1 см без вовлечения собирательной системы;
• степень 4 - повреждения почки, распространяющиеся на собирательную систему, повреждение сосудов почки с кровоизлияниями, сегментарные инфаркты, распространенные подкапсульные гематомы со сдавлением почки;
• степень 5 - размозжение почек, отрыв мочеточников, полный разрыв или тромбоз основных почечных артерий или вен.
В диагностике повреждений почек методы визуализации имеют особое значение, поскольку физикальное обследование пациента, как правило, не позволяет определить вид, характер и тяжесть повреждения. Кроме того, травма почки часто сочетается с поражением других органов и систем. Ультразвуковое исследование, являясь идеальным скрининговым методом, позволяет выявить характер поражения почек и дает дополнительную информацию о состоянии органов брюшной полости.
Благодаря высокой информативности в выявлении жидкости в брюшной полости ультразвуковое исследование было введено в обязательный алгоритм обследования пациентов при сочетанной травме в виде выполнения FAST (Focused Assessmentwith Sonography for Trauma). Этим термином обозначается ограниченное ультразвуковое исследование, направленное исключительно на поиск свободной жидкости в брюшной полости, в перикардиальной и плевральных полостях, а также на выявление признаков пневмоторакса.
В выявлении повреждений почечной паренхимы информативность ультразвукового исследования в сравнении с компьютерной томографией существенно ниже. Чувствительность ультразвуковой диагностики в выявлении повреждений почек составляет, по данным зарубежных авторов, от 25 до 67% при достаточно высокой специфичности - 96-100%. По данным отечественных авторов, выявление паренхиматозных повреждений почки при ультразвуковом исследовании значительно выше (90,1-92%). Тем не менее возможности ультразвуковой диагностики ограничены в оценке глубины и распространенности поражения. При наличии клинических проявлений травмы почки, не обнаруженных при ультразвуковом исследовании, и при тяжелых повреждениях, выявленных сонографически, необходимо для уточнения степени поражения дополнительно проведение компьютерной томографии, обладающей большей чувствительностью и точностью диагностики.
Несмотря на большую информативность компьютерной томографии, следует отметить ее меньшую доступность, ограничения в применении у пациентов с нестабильной гемодинамикой и невозможность использования в динамическом наблюдении за эффективностью лечения.
Ультразвуковая диагностика ушиба почки
Несмотря на возможность опасной для жизни травмы почек, наибольшую часть (90-95%) составляют ее умеренные повреждения, которые подлежат консервативному лечению.
Наименее тяжелым повреждением почки является ее ушиб. Ультразвуковые проявления ушиба почки зависят от степени повреждения структур паренхимы. Минимальные повреждения могут не выявляться при ультразвуковом исследовании. При более выраженных повреждениях выявляются следующие ультразвуковые признаки ушиба почки:
• увеличение размера;
• утолщение паренхимы;
• повышение кортикальной эхогенности.
Данные признаки являются отражением отека и лейкоцитарной инфильтрации, они неспецифичны и могут встречаться при других заболеваниях почек. Но, как правило, больные с ушибом почки поступают с четкими анамнестическими данными травмы почки с целью исключения разрыва почки. Подобные изменения паренхимы мы наблюдали и у пациентов после дистанционной литотрипсии.
Наиболее информативна диагностика ушиба почки в сравнении с противоположной стороной. При этом выявляется отчетливая асимметрия размеров почек с увеличением поврежденной за счет утолщения паренхимы. Кортикальная эхогенность при ушибе почки повышается до I - II степени - равна эхогенности паренхимы печени и селезенки или превышает ее. Для ушиба характерно сохранение контура почки за счет неповрежденной капсулы. При выраженном отеке отмечается сдавление почечного синуса и увеличение почки (рис. 5.1).
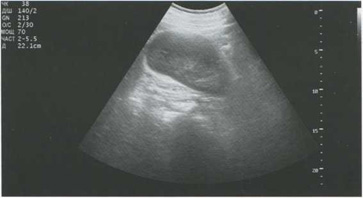
Рис. 5.1. Ушиб правой почки. Выраженный отек паренхимы
При допплерографии у больных с ушибами почек выявляется повышение скоростных показателей кровотока в почечных артериях на всех уровнях и повышение индекса резистентности. Аналогичные изменения гемодинамики наблюдаются и у пациентов с мочекаменной болезнью в 1-2-е сутки после сеанса дистанционной нефролитотрипсии, что объясняется увеличением тонуса сосудистой стенки под воздействием ударной волны, отеком и инфильтрацией паренхимы почки.
Ультразвуковая диагностика гематом
При повреждении почек гематомы могут быть различной локализации и размеров. Различают гематомы:
• внутрипаренхиматозные;
• подкапсульные;
• перинефральные гематомы и урогематомы за счет повреждения паренхимы почки с разрывом фиброзной капсулы;
• паранефральные гематомы за счет повреждения сосудов забрюшинной клетчатки.
Для всех гематом характерно изменение ультразвуковой картины в зависимости от стадии процесса. Свежие гематомы содержат жидкую кровь и визуализируются в виде гипоэхогенного образования. К концу 1-х суток гематома переходит в стадию сгустка и сопровождается повышением эхогенности. В этой стадии гематома трудно отличима от тканевых структур. Именно на эту стадию приходится наибольшее количество диагностических ошибок. Спустя 3 сут. после травмы начинается стадия гемолиза - отделение плазмы и фибрина, разделение на плотный и жидкий компонент. Данные изменения, как правило, начинаются с центра гематомы и распространяются к периферии. Гематома приобретает сетчатую структуру. В стадии гемолиза гематомы уменьшаются в размерах. Гематомы небольших размеров могут полностью рассасываться. Крупные гематомы сочетаются, как правило, с большим дефектом окружающей ткани. Исходом может быть организация гематомы (стадия репарации) и формирование зоны фиброза или образование посттравматической кисты.
Внутрипаренхиматозные гематомы обычно небольших размеров. Могут встречаться не только при тупых травмах, но и при инвазивных врачебных вмешательствах (диагностическая пункционная биопсия). При ультразвуковом исследовании внутрипаренхиматозные гематомы проявляются участками пониженной эхогенности без четких контуров, часто с локальным утолщением паренхимы (рис. 5.2). Повреждение паренхимы подтверждается при цветовом допплеровском картировании: зоны кровоизлияний не окрашиваются. При динамическом исследовании через 2-3 дня после травмы выявляется повышение эхогенности зоны гематомы. Наши наблюдения соответствуют описанию изменения в динамике ультразвуковой картины внутрипаренхиматозных гематом печени.
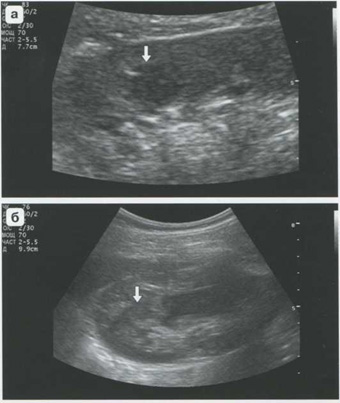
Рис. 5.2 Внутрипаренхиматозная гематома (стрелка) в нижнем полюсе левой почки после нефробиопсии. Гипоэхогенное образование в 1-е сутки после травмы (а). Гиперэхогенное образованиение в области гематомы через 2 дня (б)
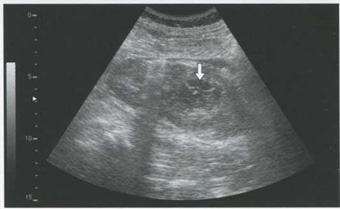
Рис. 5.3. Внутрипочечная гематома в стадии лизирования (стрелка)
Реже встречаются крупные внутрипочечные гематомы, рассасывание таких образований затягивается. При ультразвуковом исследовании выявляются внутрипочечные образования гетерогенной, сетчатой структуры (рис. 5.3).
При наличии больших дефектов и гематом возможно образование посттравматических кист, примерно спустя месяц с момента повреждения. Эти кисты являются псевдокистами, так как не имеют оболочки, а являются полостью в паренхиме и содержат жидкостные продукты гемолиза. В структуре посттравматических осложнений кисты почек составляют 10,2%.
Подкапсульные гематомы образуются при разрывах коркового слоя почки без нарушения целости капсулы. Они могут быть различных размеров - от небольшого локального пространства между капсулой и почкой до полного отслоения капсулы.
Изображение гематом зависит от срока их давности. В 1-е сутки обнаруживаются анэхогенные жидкостные образования (рис. 5.4).
На 2-е сутки и в последующие 2 сут. от момента повреждения почки гематома находится в стадии сгустка и визуализируется в виде эхогенного образования. Вначале эхогенность его ниже эхогенности почки. Затем эхогенность повышается и превышает эхогенность почки (рис. 5.5) В случаях близкой эхогенности почки и гематомы последняя трудно дифференцируется от паренхимы, что служит основой диагностических ошибок.
Спустя 3 сут. от момента травмы начинается процесс лизирования гематомы, которая разделяется на жидкостный компонент и более плотные структуры, приобретая сетчатый характер (рис. 5.6).
Подкапсульные гематомы могут вызывать компрессию почки и быть причиной нарушения внутрипочечного кровотока. При цветовом допплеровском картировании отмечается снижение васкуляризации коркового слоя почки в зоне подкапсульной гематомы. При крупных гематомах, отслаивающих капсулу почки на большом протяжении, при ультразвуковом исследовании отмечается выраженное повышение кортикальной эхогенности (рис. 5.7). При исследовании допплеровского спектра выявляется снижение диастолической скорости кровотока и повышение индекса резистентности. При травме единственной почки крупная подкапсульная гематома может быть причиной острой почечной недостаточности. Динамическое наблюдение показывает восстановление нормальной структуры паренхимы в стадии организации сгустка.
Ультразвуковое исследование высокоинформативно в диагностике забрюшинных гематом, точность диагностики достигает 99,4%.
Паранефральные гематомы являются следствием повреждения сосудов задней паранефральной клетчатки, они могут быть следствием тупых травм или диагностических и лечебных пункций. При этом в заднем паранефральном пространстве визуализируется дополнительное образование, эхогенность и структура которого соответствуют изменениям, которые претерпевает в динамике гематома (рис. 5.8, 5.9).
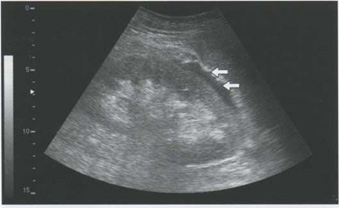
Рис. 5.4. Подкапсульная гематома почки после литотрипсии (стрелка)
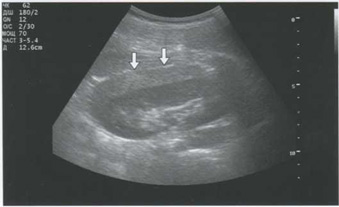
Рис. 5.5. Крупная подкапсульная гематома в стадии сгустка (стрелка)
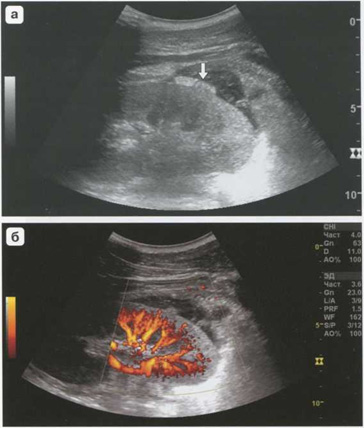
Рис. 5.6. Подкапсульная гематома в стадии гемолиза. Сетчатая структура гематомы. Гиперэхогенный сгусток вместе разрыва указан стрелкой (а). При цветовом допплеровском картировании снижение васкуляризации в корковом слое почки в зоне подкапсульной гематомы (б)
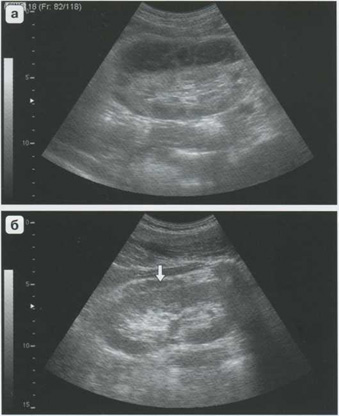
Рис. 5.7. Крупная подкапсульная гематома в стадии гемолиза с признаками сдавления почки (а). В динамике через 3 мес гематома в стадии организации (б) указана стрелкой
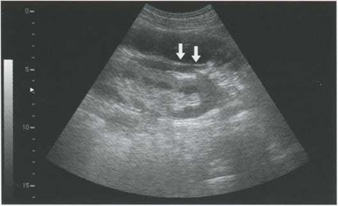
Рис. 5.8. Крупная паранефральная гематома в 1-е сутки после травмы. Небольшая перинефральная гематома, отделенная фасцией Героты (стрелки). Почка оттеснена кпереди
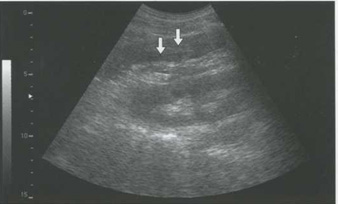
Рис. 5.9. Паранефральная гематома в стадии сгустка (стрелки)
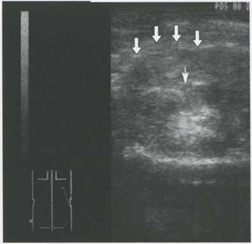
Рис. 5.10. Разрыв почки. Зона повреждения паренхимы в среднем сегменте почки, крушение контура почки (тонкая стрелка). Перинефральная гематома в стадии сгустка. Гематома ограничена фасцией Героты (указано стрелками)
Ультразвуковая диагностика разрыва почки
Разрыв почки с нарушением капсулы приводит к формированию крупных перинефральных гематом. Если разрыв паренхимы достигает чашечно-лоханочной системы, формируется околопочечная урогематома. Дифференцировать эти процессы с помощью ультразвукового метода не всегда возможно. Однако в стадии сгустка гематома отличается от урогематомы отсутствием жидкостного компонента.
Ультразвуковыми критериями разрыва почки являются:
• прерывание капсулы почки с внутрипаренхиматозной гематомой;
• дополнительное гипоэхогенное образование в перинефральном пространстве между капсулой почки и фасцией Героты;
• ограничение экскурсии почки при дыхании;
• смещение почки кпереди (рис. 5.10).
Ограничение или отсутствие дыхательной экскурсии почки является четким маркером вовлечения в процесс околопочечной клетчатки. Образование крупной гематомы в перинефральном пространстве приводит к смещению почки (как правило, кпереди). При этом при локации со стороны спины расстояние до датчика достигает 5 см и более. Смещение почки наиболее четко выявляется при сравнении глубины положения левой и правой почки. Данный признак особенно полезен при гематоме в стадии сгустка и затруднении ее дифференцирования от окружающих тканей (рис. 5.11).
При разрыве почки перинефральная гематома сопровождается прерыванием контура почки и наличием в паренхиме зоны разрыва с внутрипаренхиматозной гематомой. Возможность ультразвукового исследования в выявлении перинефральной гематомы значительно выше, чем в идентификации изменений паренхимы. Обнаружение перинефральной гематомы служит указанием на разрыв почки и основанием для поиска зоны повреждения. Существенную помощь в выявлении зоны поврежденной паренхимы оказывает цветовое допплеровское картирование. В зоне нарушенной структуры паренхимы кровоток не определяется (рис. 5.12).
Ультразвуковая картина почки зависит от выраженности повреждения почечной паренхимы (от небольших надрывов коркового слоя до размозжения почки и отрыва почечной ножки). При тяжелых повреждениях почка дифференцируется с трудом (рис. 5.13).
Дополнительное перинефральное образование может быть различной структуры и размеров в зависимости от тяжести повреждения и сроков осмотра после травмы. Крупные урогематомы оттесняют почку. При локации обнаруживается крупное неоднородное преимущественно анэхогенное образование (рис. 5.14).
Быстрое увеличение размеров урогематомы является показанием к ревизии забрюшинного пространства. В то же время применение динамического ультразвукового исследования с допплеровской оценкой внутрипочечного кровотока расширяет возможности проведения консервативновыжидательной тактики у пострадавших со среднетяжелыми и тяжелыми формами повреждения и позволяет уменьшить количество оперативных вмешательств у данной группы пострадавших более чем в 2 раза.
При глубоких разрывах паренхимы почки, распространяющихся на лоханку или чашечки и сопровождающихся макрогематурией, возможны осложнения, связанные с тромбированием чашечно-лоханочной системы кровяными сгустками. В чашечках и лоханке могут визуализироваться округлой формы эхогенные образования (тромбы). При расположении тромба в лоханочно-мочеточниковом сегменте возникает обструкция с ультразвуковыми признаками гидронефроза (рис. 5.15). Массивные кровотечения в полостную систему могут вызывать также тампонаду мочевого пузыря (рис. 5.16).
В редких случаях при тупых травмах происходит разрыв крупных ретенционных кист. Киста уменьшается в размере, вокруг нее определяется жидкость. Контуры кисты неровные. При разрыве содержимое кисты может изливаться в чашечно-лоханочную систему или перинефральную клетчатку.
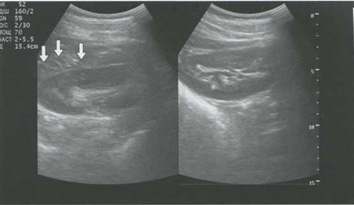
Рис. 5.11. Перинефральная гематома в стадии сгустка (стрелки), оттесняющая кпереди левую почку
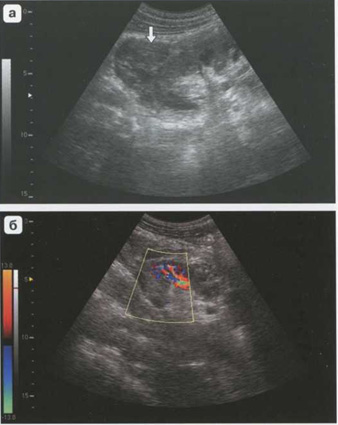
Рис. 5.12. Разрыв почки. Крупная перинефральная гематома (стрелки) (а). Сегментарное нарушение васкуляризации нижнего полюса в зоне разрыва почки (б)
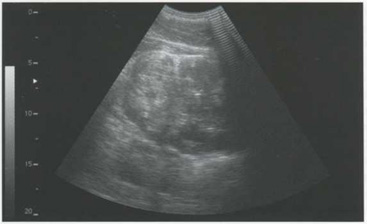
Рис. 5.13. Разрыв почки с гематомой и нарушением структуры почки
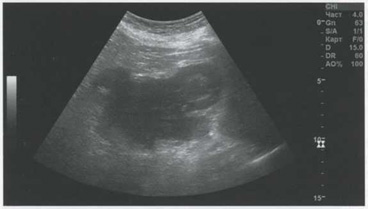
Рис. 5.14. Крупная урогематома при тяжелой травме почки
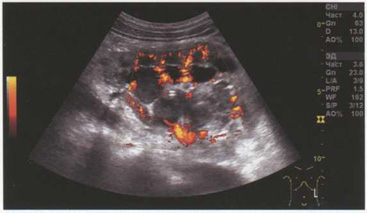
Рис. 5.15. Тампонада чашечно-лоханочной системы сгустками крови
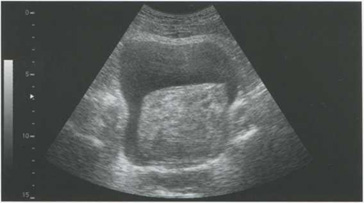
Рис. 5.16. Тампонада мочевого пузыря
Ультразвуковая диагностика сосудистых повреждений почки
Повреждение почки с поражением сосудистого русла происходит только в 10-15% случаев всех тупых травм почки. Изолированное поражение почечной артерии вследствие тупой травмы наблюдается чрезвычайно редко, менее чем в 0,1% всех травм.
Механизмы повреждения сосудов различны: отрыв сосуда, диссекция, тромбоз. Анализ механизмов повреждения магистральной почечной артерии показывает, что окклюзия левой почечной артерии возникает за счет разрыва интимы почечной артерии при автотравме во время резкого торможения. Окклюзия правой почечной артерии происходит в результате прямой травмы эпигастральной области и при прижатии артерии к позвоночному столбу. При этом непосредственной причиной окклюзии является повреждение интимы сосуда в виде ее разрыва и отслойки с последующим тромбозом.
Изолированная травматическая острая окклюзия магистральной почечной артерии - труднодиагностируемая патология. При полиорганной травме трудно бывает даже заподозрить повреждение почки, поскольку часто отсутствуют изменения в анализах мочи. Тем не менее использование цветового допплеровского картирования позволяет поставить правильный диагноз.
Заподозрить окклюзию почечной артерии можно при отсутствии контрастирования при таком распространенном исследовании, как экскреторная урография. Точная диагностика осуществляется с помощью ангиографии. Однако ультразвуковое исследование, как правило, предшествует этому методу диагностики. При цветовом допплеровском картировании отмечается отсутствие кровотока в почке или резкое ослабление васкуляризации. При наличии добавочной почечной артерии окрашиваются только сосуды в области кровоснабжения данной артерии.
Нарушение кровоснабжения почки приводит к кортикальному некрозу, проявляющемуся резким истончением коркового слоя с гиперэхогенным ободком вокруг пирамид. В позднем периоде после травмы выявляется нефросклероз.
При травматической окклюзии почечной артерии единственной почки или при двусторонних окклюзиях только активные хирургические вмешательства, в том числе эндоваскулярные, позволяют сохранить почку и жизнь пациента.
Частое проведение пункционной нефробиопсии в нефрологических клиниках с целью морфологической верификации диагноза приводит к росту количества осложнений. Для своевременной диагностики возможных осложнений ультразвуковое исследование необходимо проводить до биопсии, во время биопсии и после биопсии. Помимо макрогематурии, паранефральных и внутрипочечных гематом, достаточно частым осложнением пункций является внутрипочечная артериовенозная фистула, по данным ультразвукового исследования встречающаяся с частотой от 3 до 12,5%. В острый период артериовенозные фистулы обычно проявляются гематурией и болевым синдромом. В дальнейшем в большинстве случаев протекают бессимптомно и закрываются спонтанно в 80% случаев в течение ближайших нескольких месяцев. У 40% больных артериовенозная фистула сопровождается перинефральной гематомой.
Выявление артериовенозных фистул при ультразвуковом исследовании стало возможным с внедрением цветового допплеровского картирования, при котором наблюдается достаточно яркая картина ускоренного артериовенозного сброса на уровне фистулы.
Пример из клинической практики. Больному 39 лет, проходящему обследование по поводу хронического гломерулонефрита, проведена пункционная диагностическая биопсия левой почки под ультразвуковым контролем. В связи с развитием болевого синдрома проведено повторное ультразвуковое исследование через несколько часов после пункции. При ультразвуковом исследовании выявлено дополнительное анэхогенное образование в околопочечном пространстве, смещающее почку кпереди. При цветовом допплеровском картировании выявлено яркое цветовое пятно в среднем сегменте почки (рис. 5.17). Спектральный допплер показал высокоскоростной систолодиастолический турбулентный поток. Ультразвуковое заключение: перинефральная гематома, пост-пункционная артериовенозная фистула.
Инфаркт почки вследствие посттравматической тромботической окклюзии сегментарных или междолевых артерий встречается значительно реже. При инфаркте почки при ультразвуковом исследовании выявляется локальный участок повышенной эхогенности, чаще треугольной формы. При использовании цветового допплеровского картирования и энергетического допплера в данном участке васкуляризация отсутствует.
В отдаленный период в области инфаркта формируется зона очагового нефросклероза с резким истончением паренхимы и повышением ее эхогенности (рис. 5.18).
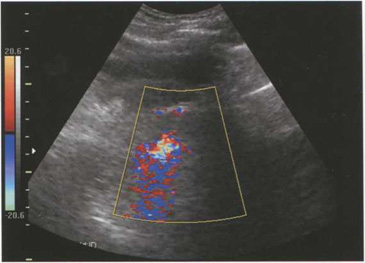
Рис. 5.17. Яркое цветовое пятно за счет ускоренного турбулентного кровотока в зоне артериовенозной фистулы. Перинефральная гематома
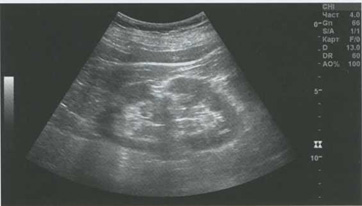
Рис. 5.18. Посттравматический очаговый нефросклероз
В исключительно редких случаях травматическое повреждение почечной артерии приводит к образованию псевдоаневризмы, которая выявляется в виде анэхогенного округлого образования с двунаправленным кровотоком при цветовом допплеровском картировании (рис. 5.19). Обычно половина образования окрашивается красным цветом, другая половина - синим.
В связи с тем что формирование ряда осложнений травматического поражения почек наблюдается в отдаленный период, рекомендуется ультразвуковой контроль почечного статуса в течение 3 лет после получения травмы.


































0 комментариев