Ультразвуковая анатомия почек и анатомия почек. Практическое занятие. Лекция для врачей
Лекция для врачей "Ультразвуковая анатомия почек". Лекцию для врачей проводит профессор В. А. Изранов
Дополнительный материал
Мочеполовой аппарат
Мочеполовой аппарат (apparatus urogenitalis) объединяет две системы органов, мочевые органы и половые органы, анатомически различные, однако тесно связанные между собой топографически, по своему происхождению и по функции (частично) (рис. 1, 2).
Мочевые органы
К мочевым органам (organa urinaria) относятся почки, мочеточники, мочевой пузырь и мочеиспускательный канал.
Почка (ren) – парный орган, имеет бобовидную форму с закругленными верхними и нижними полюсами (рис. 3). Длина почки у взрослого человека равна 10–12 см, ширина – 6–5 см, толщина до 4 см, масса 120–200 г.
Почки располагаются на задней стенке брюшной полости в забрюшинном пространстве, они лежат по бокам от позвоночника на уровне тел XII грудного, I–II поясничных позвонков. Левая почка расположена несколько выше, чем правая (рис. 4).
У почки различают выпуклые поверхности – переднюю и заднюю, два края – выпуклый латеральный и вогнутый медиальный. На медиальном крае находится углубление – почечные ворота, которые ведут в небольшую почечную пазуху. В этой пазухе расположены большие и малые почечные чашки, лоханка, кровеносные сосуды и нервы.
Снаружи почка покрыта фиброзной капсулой. К капсуле снаружи прилежит слой жировой клетчатки, образующий жировую капсулу почки.
На фронтальном разрезе почки различают наружное, более светлое, корковое вещество и внутреннее, более темное, мозговое вещество (см. рис. 1). Мозговое вещество расположено в виде 7–10 пирамид. Основание каждой пирамиды направлено к корковому веществу, а почечный сосочек – к малой чашке. Между почечными пирамидами расположены почечные столбы, в соединительной ткани которых проходят кровеносные и лимфатические сосуды, нервные волокна. Одна пирамида с прилежащим участком коркового вещества образует одну почечную долю.
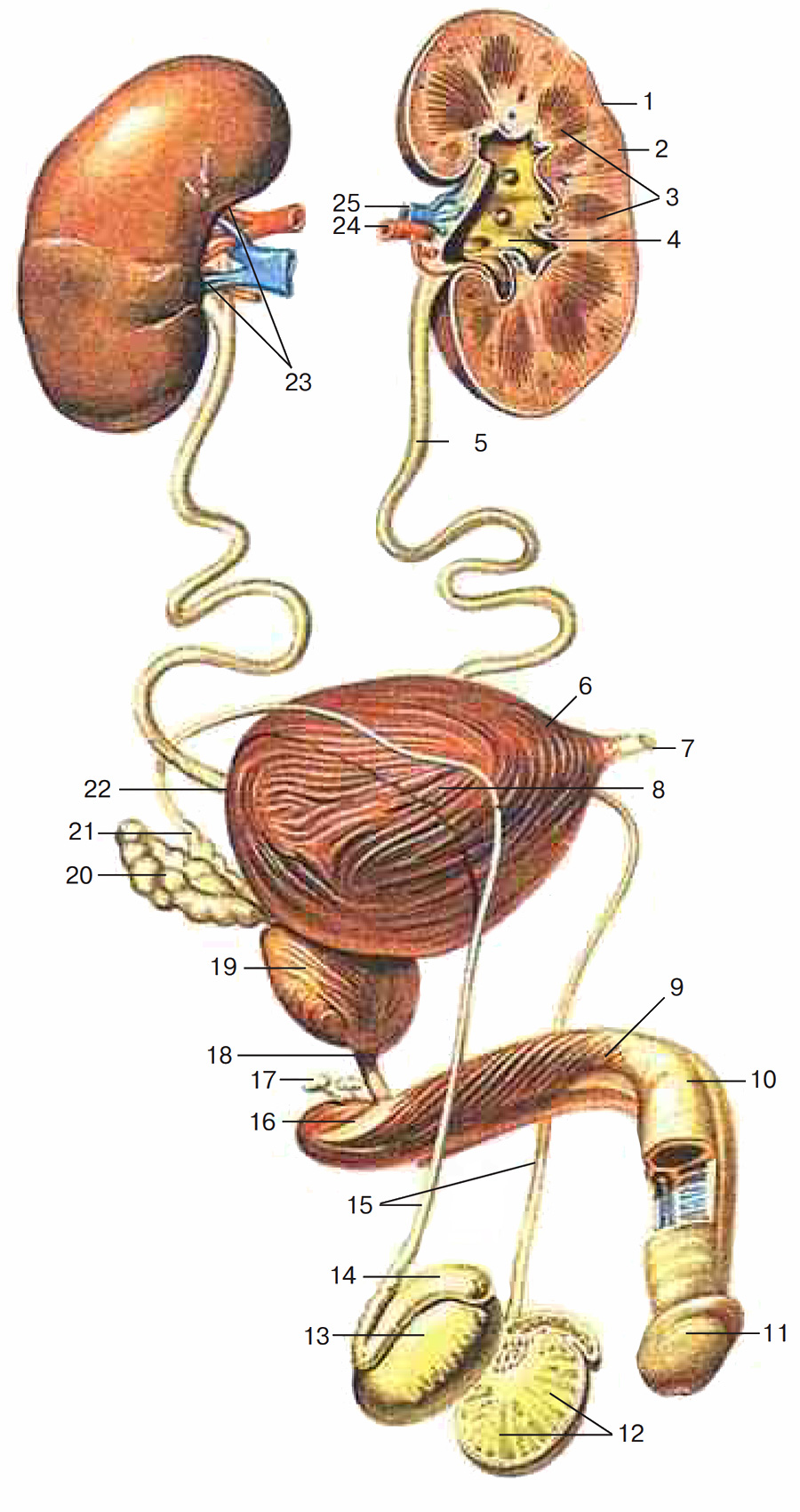
Рис. 1. Мочеполовой аппарат мужчины: 1 – почка; 2 – корковое вещество почки; 3 – почечные пирамиды; 4 – почечная лоханка; 5 – мочеточник; 6 – верхушка мочевого пузыря; 7 – срединная пупочная связка; 8 – тело мочевого пузыря; 9 – тело полового члена; 10 – спинка полового члена; 11 – головка полового члена; 12 – дольки яичка; 13 – яичко; 14 – придаток яичка; 15 – семявыносящие протоки; 16 – корень полового члена; 17 – бульбоуретральная железа; 18 – перепончатая часть мочеиспускательного канала; 19 – предстательная железа; 20 – семенной пузырек; 21 – ампула семявыносящего протока; 22 – дно мочевого пузыря; 23 – почечные ворота; 24 – почечная артерия; 25 – почечная вена
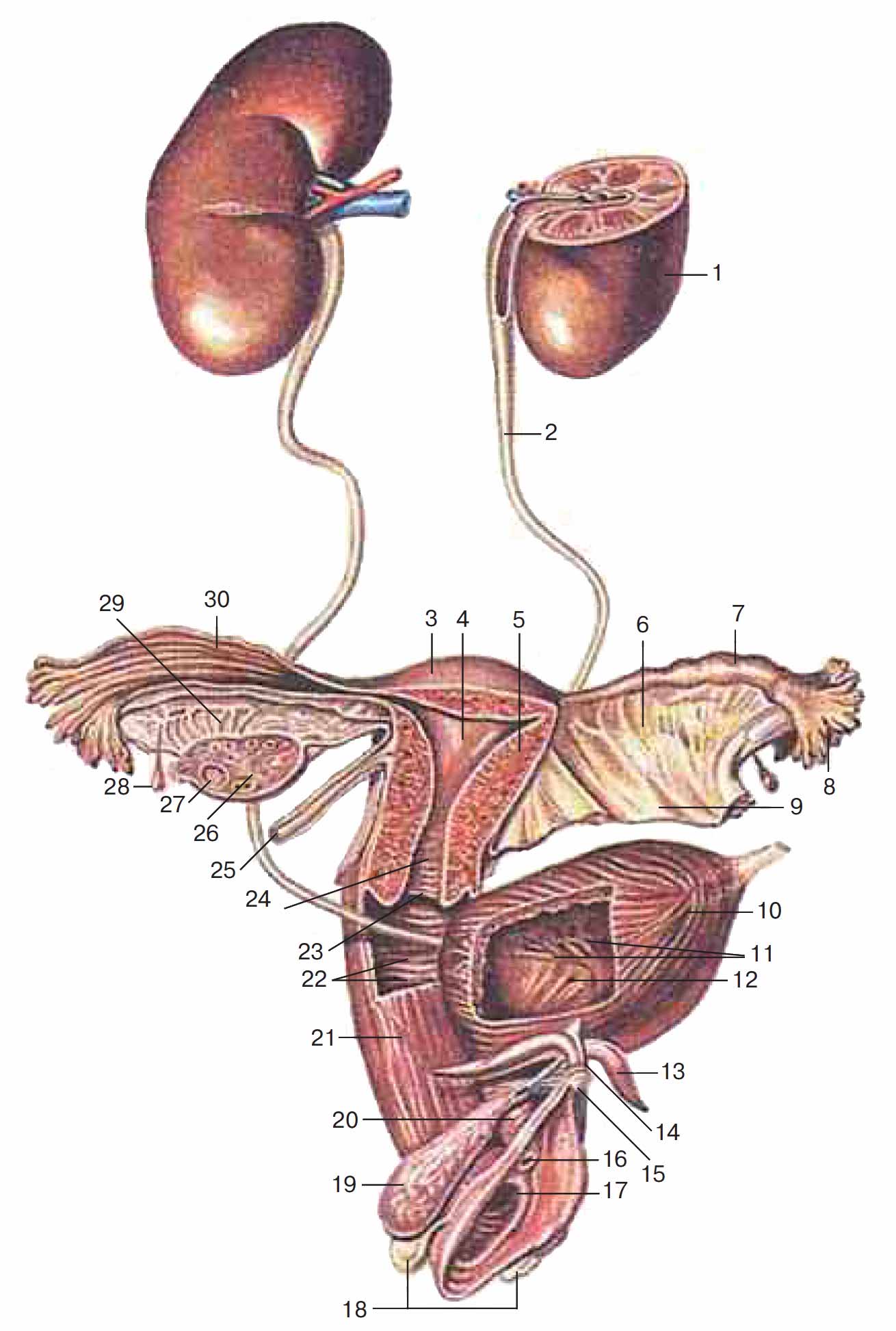
Рис. 2. Мочеполовой аппарат женщины: 1 – почка; 2 – мочеточник; 3 – дно матки; 4 – полость матки; 5 – тело матки; 6 – брыжейка маточной трубы; 7 – ампула маточной трубы; 8 – бахромки трубы; 9 – брыжейка матки (широкая связка матки); 10 – мочевой пузырь; 11 – слизистая оболочка мочевого пузыря; 12 – устье мочеточника; 13 – ножка клитора; 14 – тело клитора; 15 – головка клитора; 16 – наружное отверстие мочеиспускательного канала (уретры); 17 – отверстие влагалища; 18 – большая железа преддверия (бартолинова железа); 19 – луковица преддверия; 20 – женский мочеиспускательный канал (женская уретра); 21 – влагалище; 22 – влагалищные складки; 23 – отверстие матки; 24 – канал шейки матки; 25 – круглая связка матки; 26 – яичник; 27 – фолликул яичника; 28 – везикулярный привесок; 29 – придаток яичника (надъяичник); 30 – трубные складки
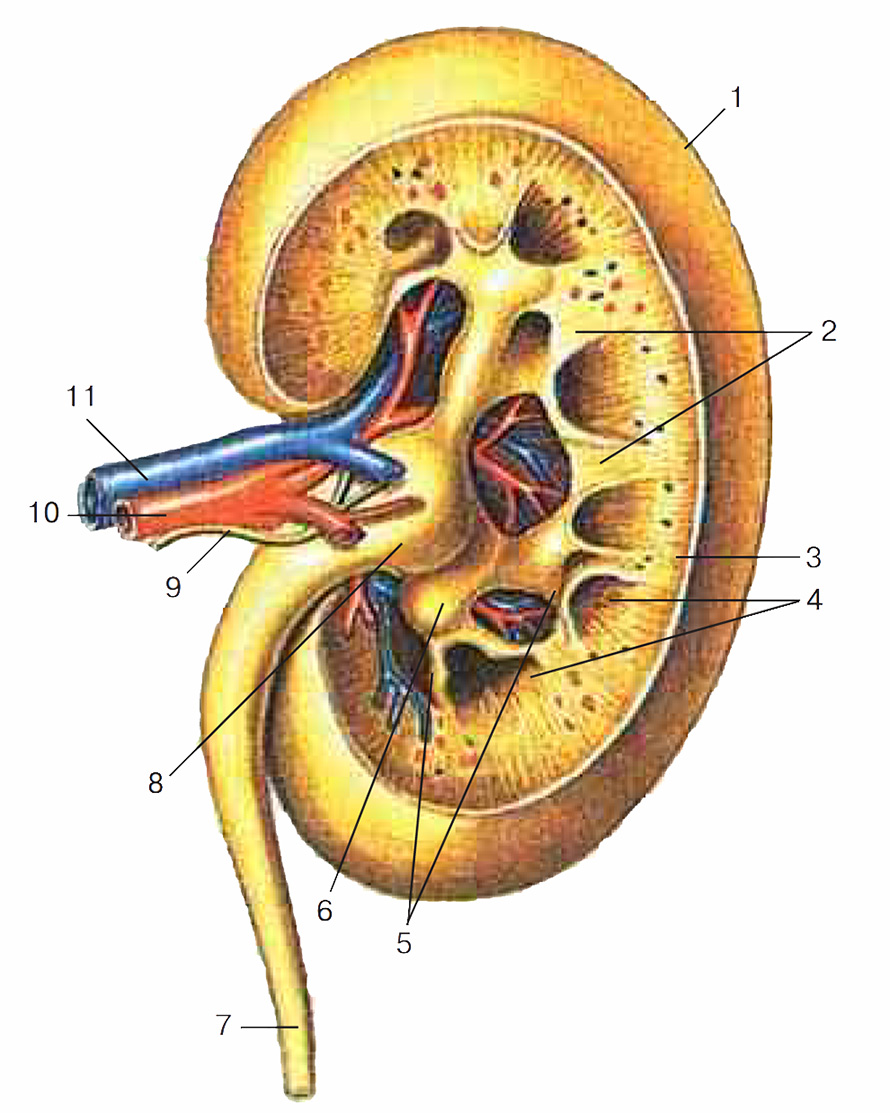
Рис. 3. Правая почка. Фронтальный (продольный) разрез, вид сзади: 1 – капсула почки; 2 – почечные столбы; 3 – корковое вещество; 4 – мозговое вещество (пирамиды); 5 – малые почечные чашки (вскрыты); 6 – большая почечная чашка; 7 – мочеточник; 8 – почечная лоханка; 9 – нерв; 10 – почечная артерия; 11 – почечная вена
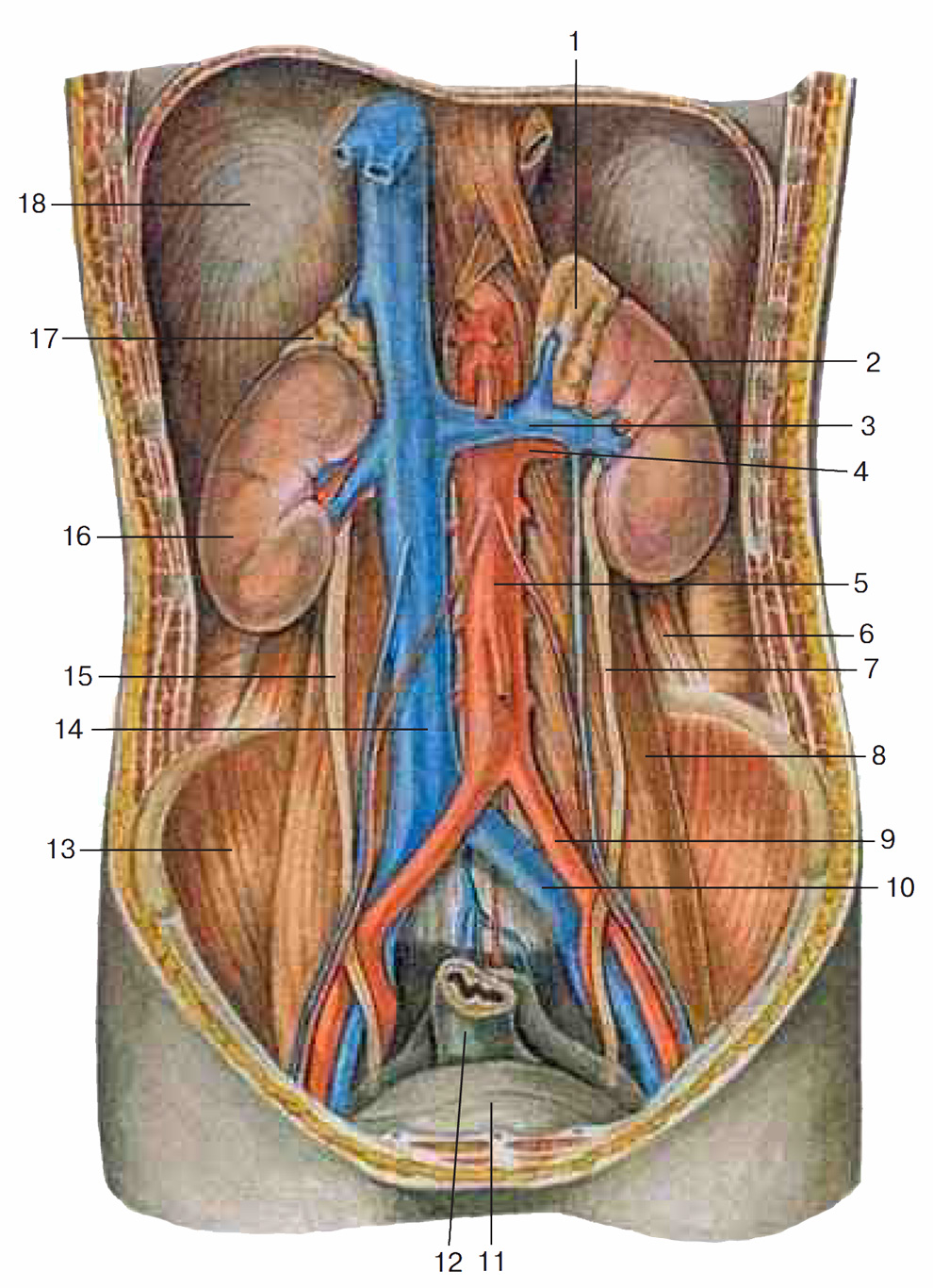
Рис. 4. Положение правой и левой почек на задней брюшной стенке, вид спереди: 1 – левый надпочечник; 2 – левая почка; 3 – левая почечная вена; 4 – левая почечная артерия; 5 – брюшная часть аорты; 6 – квадратная мышца поясницы; 7 – левый мочеточник; 8 – большая поясничная мышца; 9 – левая общая подвздошная артерия; 10 – левая общая подвздошная вена; 11 – мочевой пузырь; 12 – прямая кишка; 13 – правая подвздошная мышца; 14 – нижняя полая вена; 15 – правый мочеточник; 16 – правая почка; 17 – правый надпочечник; 18 – диафрагма
Морфологической и функциональной единицей почки является нефрон. Нефрон – это почечное тельце и каналец, длина которого у одного нефрона равна 50–55 мм, а всех нефронов в двух почках – около 100 км. В каждой почке более 1 млн нефронов, которые функционально связаны с кровеносными сосудами. Началом каждого нефрона является капсула почечного (мальпигиева) тельца, от которой отходит длинная трубочка-каналец, впадающая в собирательную трубочку.
У нефрона различают почечное тельце, состоящее из клубочка и его капсулы (капсула Шумлянского–Боумена), проксимальной части канальца, петли нефрона (петли Генле) и дистальной части канальца нефрона (рис. 5).

Рис 5. Строение и кровоснабжение нефрона (схема): 1 – капсула клубочка (капсула Шумлянского–Боумена); 2 – клубочек почечного тельца; 3 – просвет капсулы клубочка; 4 – проксимальная часть канальца нефрона; 5 – кровеносные капилляры; 6 – собирательная трубочка; 7 – петля нефрона; 8 – дистальная часть канальца нефрона; 9 – артерия; 10 – вена; 11 – приносящая клубочковая артериола; 12 – выносящая клубочковая артериола
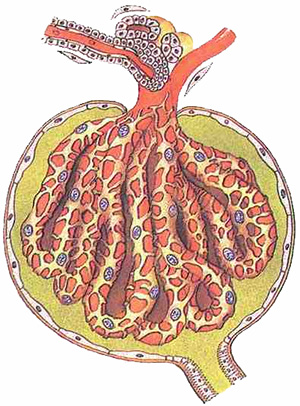
Рис. 6. Микроскопическое строение почечного тельца (схема): 1 – приносящая клубочковая артериола; 2 – адвентициальная клетка; 3 – парагломерулярные клетки; 4 – эндотелиальная клетка; 5 – стенка дистального отдела нефрона; 6 – плотное пятно дистального отдела; 7 – клетки парагломерулярного комплекса (клетки Гурмагтига); 8 – выносящая клубочковая артериола; 9 – клубочковые кровеносные капилляры; 10 – просвет капсулы клубочка; 11 – клетка наружной части капсулы клубочка; 12 – базальная мембрана наружной части капсулы клубочка; 13 – базальная исчерченность; 14 – проксимальная часть канальца нефрона; 15 – щеточная каемка; 16 – подоциты
Клубочки всех нефронов располагаются в корковом веществе, однако одни из них – корковые нефроны (преобладают) располагаются в наружной зоне коркового вещества, другие – юкстамедуллярные нефроны – вблизи мозгового вещества. У корковых нефронов только их петли находятся в мозговом веществе, у юкстамедуллярных канальцы нефронов полностью располагаются в мозговом веществе. Дистальные части канальцев нефронов открываются в собирательные почечные трубочки, начинающиеся в корковом веществе. Затем собирательные почечные трубочки переходят в мозговое вещество и у вершины пирамид мозгового вещества вливаются в сосочковый проток. Корковое вещество состоит из почечных телец, проксимальных и дистальных частей канальцев нефронов. Мозговое вещество почки образовано нисходящими и восходящими отделами петель юкстамедуллярных и корковых нефронов, конечными отделами собирательных почечных трубочек, прямыми канальцами и сосочковыми протоками.
Капсула клубочка имеет форму двустенной чаши, в которой располагается клубочек кровеносных капилляров (рис. 6). Кровь, текущая в капиллярах клубочка, отделена от полости капсулы капиллярной стенкой и сросшейся с ней стенкой внутренней части капсулы (рис. 7).
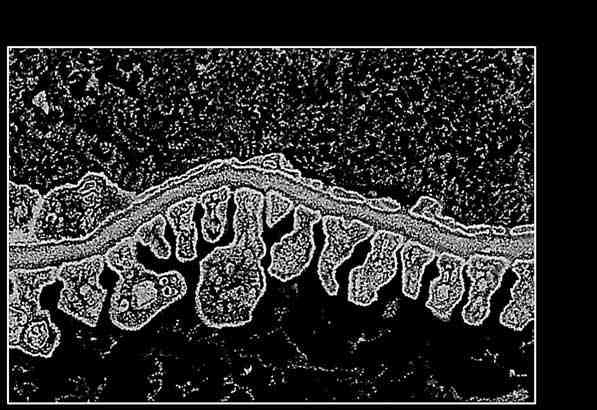
Рис. 7. Фильтрационный барьер почки; поперечный срез. Электронная микрофотография х 400: 1 – просвет капилляра; 2 – поры; 3 – цитоплазма эндотелиоцитов; 4 – базальная мембран а; 5 – фильтрационные щели; 6 – цитоподии; 7 – полость капсулы нефрона
Из крови в просвет капсулы через этот барьер поступают жидкость и вещества, образующие первичную мочу. Внутренняя часть капсулы образована эпителиальными клетками – подоцитами, лежащими на базальной мембране. Подоциты – это крупные клетки неправильной формы, имеющие широкие отростки. В течение суток в просвет капсул нефронов фильтруется около 100 л первичной мочи.
Проксимальный отдел канальца нефрона длиной около 14 мм и диаметром 50–60 мкм, извитой, образует петли. Стенка канальца состоит из одного слоя высоких цилиндрических клеток. На апикальной поверхности этих клеток имеется щеточная каемка, состоящая из множества микроворсинок. Эти клетки лежат на базальной мембране.
Цитоплазматическая мембрана базальной части клеток складчатая, между складками залегают митохондрии. Проксимальный отдел канальца переходит в петлю нефрона, которая состоит из проксимального прямого канальца, тонкого канальца и дистального прямого канальца. Нисходящая часть петли нефрона тонкая (около 15 мкм в диаметре). Дистальная часть канальца нефрона извитая, короткая, ее диаметр колеблется в пределах от 20 до 50 мкм, стенка образована одним слоем кубических клеток, не имеющих щеточной каемки. Из дистальной части канальца нефрона моча поступает в собирательные трубочки. В каждую собирательную трубочку впадает несколько коротких почечных трубочек, являющихся вставочными сегментами между дистальной частью канальца и собирательной трубочкой. Несколько прямых трубочек под острыми углами впадают в сосочковый проток (проток Беллини).
При прохождении первичной мочи по канальцам нефронов из нее в кровь всасывается вода, белок, глюкоза, соли натрия, фосфора и др.
В результате всасывания большого количества воды объем окончательной (вторичной) мочи резко уменьшается (до 1,5 л в сутки). В то же время возрастает концентрация веществ, не подвергающихся обратному всасыванию.
В глубине почечной пазухи в нее выступают почечные сосочки, число которых колеблется от 5 до 15 (чаще 7–8). На вершине каждого сосочка открывается от 10 до 20 и более сосочковых отверстий, которыми заканчиваются собирательные почечные трубочки. Место, где на вершине сосочков открываются эти отверстия, называют решетчатым полем. Каждый сосочек обращен внутрь полости малой почечной чашки. Иногда в одну чашку обращены два или три почечных сосочка, соединенных вместе. Количество малых чашек у одной почки чаще 7–8. Несколько малых чашек открываются в одну большую почечную чашку, которых у человека 2–3. Большие почечные чашки, сливаясь друг с другом, образуют одну общую полость – почечную лоханку, которая, постепенно сужаясь, переходит в мочеточник. По форме почечная лоханка бывает древовидной (разветвленной), ампулярной и смешанной (рис. 8).
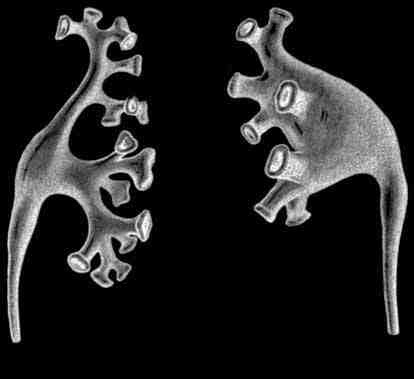
Рис. 8. Почечные лоханки различной формы: А – древовидная (разветвленная); Б – ампулярная (расширенная); 1 – малые почечные чашки; 2 – почечная лоханка; 3 – большие почечные чашки; 4 – мочеточник
Почечный сосочек впадает в полость малой чашки, которая охватывает его со всех сторон, образуя над его вершиной свод. В стенке свода имеются миоциты, формирующие сжиматель свода. Комплекс структур свода, включающий сжиматель, рассматривают как форникальный аппарат, играющий важную роль в процессе выделения мочи и препятствующий ее обратному току в мочевые канальцы.
Моча из сосочковых отверстий поступает в малые, затем в большие почечные чашки и лоханку, которая переходит в мочеточник. Стенки почечных чашек и лоханки состоят из слизистой оболочки, покрытой переходным эпителием, мышечной и адвентициальной оболочек.
В зоне между приносящей и выносящей артериолами клубочка имеются структуры, получившие название юкстагломерулярного аппарата (ЮГА), который является своеобразной эндокринной железой (см. рис. 6). К юкстагломерулярному аппарату почки относят плотное пятно, юкставаскулярные клетки и юкстагломерулярные клетки.
Плотное пятно представляет собой скопление высоких призматической формы эпителиальных клеток в зоне перехода дистального прямого канальца в дистальный извитой каналец, рядом с приносящей и выносящей клубочковыми артериолами. Призматические клетки плотного пятна реагируют на изменения содержания Na+ в крови. В треугольном пространстве между приносящей и выносящей клубочковыми артериолами и плотным пятном расположены юкставаскулярные клетки (клетки Гурмагтига), образующие небольшой клеточный островок.
В участках стенок приносящей и выносящей артериол, прилежащих к плотному пятну, под эндотелиоцитами находятся особые юкстагломерулярные клетки (миоидные эндокриноциты), которые непосредственно соприкасаются с эндотелиальными клетками артериолы благодаря отсутствию в этой зоне внутренней эластической мембраны.
Наряду с миофиламентами клетки содержат множество окруженных мембранами плотных гранул (рениновых), превращающих ангиотензин крови (α2-глобулин) в ангиотензин I. Последний под влиянием превращающего фермента переходит в активный ангиотензин II, который является одним из наиболее эффективных сосудосуживающих биологически активных веществ, повышающих артериальное давление. Один из важнейших эффектов ангиотензина II – его стимулирующее влияние на выброс гормона альдостерона корой надпочечника, который опосредованно усиливает реабсорбцию воды. Ренин, ангиотензин и альдостерон объединены в систему, которая активизируется при снижении артериального давления, при потере хлорида натрия и гиповолемии. Пусковым фактором является снижение артериального давления в приносящей клубочковой артериоле. Миоидные эндокриноциты вырабатывают также почечный эритропоэтический фактор, который стимулирует эритропоэз.
Клетки плотного пятна вырабатывают также почечный эритропоэтический фактор, который стимулирует эритропоэз.
Наряду с юкстагломерулярным аппаратом в почках имеется простагландиновый аппарат, вырабатывающий один из видов простагландинов, снижающий артериальное давление. Этот аппарат сформирован светлыми клетками собирательных трубочек и отростчатыми интерстициальными клетками, которые в большом количестве присутствуют в строме почечных пирамид. Их отростки оплетают канальцы петель нефронов и кровеносные капилляры.
Рост почек происходит на первом году жизни ребенка быстро, со второго по седьмой год жизни рост замедлен. В первые три года масса почки увеличивается в 3 раза, после чего рост почек до 13 лет незначителен, существенное увеличение происходит в возрасте 13–14 лет.
Мочеточник (ureter) – это цилиндрическая трубка диаметром 6–8 мм, располагается забрюшинно. У него различают брюшную и тазовую части, а также внутристеночную, расположенную в стенке мочевого пузыря. Длина мочеточника взрослого достигает 25–30 см, у новорожденного – 5–7 см. Мочеточники впадают в мочевой пузырь, косо прободая его стенку. Моча передвигается по мочеточникам благодаря ритмическим перистальтическим сокращениям его толстой мышечной оболочки. Последняя состоит из наружного циркулярного и внутреннего продольного слоев, а в нижней трети из внутреннего продольного, среднего кругового и наружного продольного слоев. У детей мышечная оболочка развита слабо. Снаружи его покрывает адвентициальная оболочка.
Слизистая оболочка мочеточника выстлана переходным эпителием, складчатая, поэтому его просвет на поперечном разрезе имеет звездчатую форму.




















0 комментариев