Ошибки в лучевой диагностике - Хрисикополус Х.
Книга "Ошибки в лучевой диагностике"
Автор: Харис Хрисикополус
ISBN: 978-5-9704-6302-4
Специалисты по лучевой диагностике занимают ключевую позицию в цепочке медицинских работников, осуществляющих ведение конкретного пациента, поэтому и недостатки их работы могут серьезно повлиять на исход лечения больного. В книге автор скрупулезно разбирает диагностические ошибки, извлекая и систематизируя их причины. Подробно пишет о предубеждениях и типичных заблуждениях, подсказывает, как избежать дефектов и неверных решений. Особо интересны и полезны его личные размышления и предложения по преобразованию обучения врачей-рентгенологов. Отобранные для разбора клинические случаи наглядны и поучительны. Обширная библиография дает возможность еще шире ознакомиться с проблематикой книги.
Издание адресовано всем специалистам лучевой диагностики: ординаторам, врачам, руководителям, начинающим докторам и умудренным экспертам, а также организаторам здравоохранения, специалистам по информационным технологиям, врачам клинических специальностей - всем тем, кто хочет научиться новому и снизить риск неправильных решений.
Содержание книги "Ошибки в лучевой диагностике" - Харис Хрисикополус
1. Восприятие и познание в области медицинской визуализации
1.1. Обзор
1.2. Исследования: результаты
1.3. Исследования vs. реальная жизнь
1.4. Слепота невнимания
2. Номенклатура ошибок в лучевой диагностике
2.1. Ошибки и расхождения: определение
2.2. Частота ошибок и расхождений
2.3. Потенциальное влияние ошибок на пациентов и специалистов лучевой диагностики
3. Виды ошибок в лучевой диагностике
3.1. Введение
3.2. Ошибки обнаружения (восприятия)
3.3. Ошибки интерпретации
3.4. «Слепые пятна»
3.5. Ошибки упущения (пропуск патологии)
3.6. Ошибки описания
3.7. Ошибки коммуникаций с лечащим врачом
4. Протокол лучевого исследования
4.1. Общие замечания
4.1.1. Паспортная часть
4.1.2. Диагноз при направлении и клинические данные
4.1.3. Методика исследования
4.1.4. Описание находок (основная часть)
4.1.5. Заключение (предположения)
4.1.6. Рекомендации
4.2. Случайные находки (так называемые «инциденталомы»)
4.3. Пропуск «незначительных» находок
4.4. Анализ и описание находок, не упомянутых в предыдущих протоколах
4.5. Язык рентгенологии
4.6. Чем неопределенность отличается от размытости?
4.6.1. Неопределенность
4.6.2. Размытость
4.7. Количественная оценка и управление неопределенностью
4.8. Ошибки взаимодействия с врачом-клиницистом
4.9. Факторы, влияющие на использование рекомендаций рентгенолога
4.10. Собственные рассуждения
4.11. Человечность при составлении протокола лучевого исследования
5. Механизм возникновения ошибок
5.1. Внешние причины ошибок
5.2. Внутренние причины ошибок
5.2.1. Механические ошибки
5.2.1.1. Багаж знаний
5.2.1.2. Механические ошибки, связанные с протоколом
5.2.2. Когнитивные ошибки
5.2.2.1. Общие замечания
5.2.2.2. Чувствительность против специфичности
5.2.2.3. Предубеждения
5.3. Ошибки интерпретации и предубеждения: соединяя их воедино
6. Экспертность и компетентность
6.1. Общие положения
6.2. Как в лучевой диагностике добиться статуса эксперта?
6.2.1. Принятие врачебных решений
6.2.2. Ускоренное обучение
6.2.3. Авторские предложения по ускоренному обучению рентгенологов-резидентов
6.2.3.1. Первые шаги
6.2.3.2. Промежуточные шаги
6.2.3.3. Заключительные шаги (последний год резидентуры)
7. Стратегии снижения количества ошибок
7.1. Общие замечания
7.2. Стратегии снижения числа ошибок для отдельных специалистов
7.2.1. Диагностические алгоритмы и методы нейтрализации предубеждений
7.2.1.1. Не зацикливаться на запросе, истории болезни и изображениях, оставшихся от предыдущих исследований
7.2.1.2. Не зацикливаться на статистических данных
7.2.1.3. Анализировать все изображение и все исследование целиком
7.2.1.4. Что я не могу позволить себе пропустить?
7.2.1.5. Что еще это может быть? Или чем это может быть?
7.2.1.6. Заглядывать дальше, ища причины и осложнения
7.2.1.7. Учитывать временные факторы
7.2.1.8. Устраивать перерывы и останавливаться, чтобы передохнуть
7.2.2. Особые указания, касающиеся онкологических пациентов
7.2.2.1. Общие замечания
7.2.2.2. Соображения по поводу пациентов, прошедших курс лечения
7.2.2.3. Заключение
7.2.2.4. Скрининг рака
7.2.3. Особые указания по поводу медицинского оборудования/инструментов и инородных тел
7.3. Управление ошибками в неклинических центрах и отделениях лучевой диагностики
7.3.1. Контроль качества
7.3.2. Обсуждение ошибок
7.3.3. Защита персональных данных пациента в исследованиях, протоколах и файлах
7.3.4. Распределение ресурсов
7.3.4.1. Субспециалисты
7.3.4.2. Двойное чтение
7.3.4.3. Официальное второе мнение (экспертная консультация)
7.3.4.4. Остановка распространения ошибок
7.3.4.5. Телерадиология
7.3.4.6. Защита протокола лучевого исследования
7.4. Роль клинических и образовательных организаций
Эпилог: выводы и личные размышления об уровне образования в лучевой диагностике
Общие замечания
Ключевые авторские предложения по изменению образования в лучевой диагностике
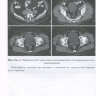
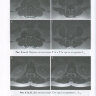
Клинические случаи
Случай 1
Случай 2
Случай 3
Случай 4
Случай 5
Случай 6
Случай 7
Случай 8
Случай 9
Случай 10
Случай 11
Случай 12
Случай 13
Случай 14
Случай 15
Случай 16
Случай 17
Случай 18
Случай 19
Случай 20
Случай 21
Случай 22
Примеры страниц из книги "Ошибки в лучевой диагностике" - Харис Хрисикополус




Отрывки из книги "Ошибки в лучевой диагностике" - Харис Хрисикополус
Виды ошибок в лучевой диагностике
Резюме
Среди разнообразных ошибок можно выделить те, что связаны с неверным восприятием, ошибочной интерпретацией, «слепыми пятнами», пропусками патологии, некачественным описанием, задержкой при передаче протокола лечащему врачу или недостатком профессиональных коммуникаций. Самая частая ошибка — незамеченное патологическое изменение. Неверное толкование находки приводит к постановке ошибочного диагноза или гипердиагностике. «Слепые пятна» — анатомические области, на которые обычно не обращают внимания, что превращает их в рассадник предубеждений, ошибок восприятия и суждения. Пропуски возникают, когда: а) визуальный поиск прекращается до того, как собраны все ключевые, значимые или имеющие отношение к проблеме находки; б) если уже имеющиеся изображения и протоколы пациента просматриваются в спешке; в) когда в сложном клиническом случае врач не просит о помощи или подтверждении его догадок. Термин «ошибки описания» означает неверно составленный протокол, некачественное описание; такие проблемы очень подробно описаны в главе 4. При обнаружении любой значимой находки необходима своевременная устная беседа с лечащим врачом, о чем также рассказано в главе 4.
3.1. Введение
Моя классификация ошибок короче тех, что уже были опубликованы [1—7]. Я разграничил несколько важных процессов в работе рентгенолога над описанием результатов исследований [8]. Безусловно, некоторые из этих процессов взаимосвязаны, однако далее для удобства восприятия они будут рассматриваться как отдельные сущности.
Виды ошибок в лучевой диагностике:
• Ошибки обнаружения (восприятия).
• Ошибки интерпретации.
• «Слепые пятна».
• Ошибки упущения (пропуск патологии).
• Ошибки описания (некачественный протокол, ошибки формулировок).
• Ошибки коммуникаций с лечащим врачом
3.2. Ошибки обнаружения (восприятия)
Врач совершает эту ошибку, когда не может выявить патологическое изменение. Согласно большинству публикаций, такие ошибки в лучевой диагностике встречаются чаще всего [2—4, 9—13]. В литературе можно найти как качественные, так и количественные данные, касающиеся этой категории дефектов. Попробуем с их помощью прояснить природу и выявить важность такой категории ошибок.
В условиях многопрофильной больницы наиболее часто врачи-рентгенологи не выявляют на результатах КТ- и МРТ-исследований (в порядке убывания частоты): увеличение лимфатических узлов, метастатические поражения позвоночника, карциному почки [14].
Проанализированы результаты 362 лучевых исследований трех модальностей (ультразвуковое исследование, КТ и МРТ), направленных в университетскую клинику для независимого заключения («второго мнения»). При интерпретации экспертами серьезные расхождения с первичным описанием обнаружены в 12,4% случаев, большинство из них (64,4%) относились к ошибкам обнаружения (восприятия) [9].
Проанализированы дополнения к первоначальным описаниям результатов КТ органов брюшной полости и малого таза, сделанные в университетской клинике в течение почти семи лет. За исследуемый период было подготовлено 709 приложений, в которых исправлялись 875 диагностических ошибок. Чаще всего (в 84,1% случаев) дополнение к изначальному протоколу содержало описание находки, не замеченной при первом чтении снимка [15].
По сравнению с обзорными рентгенограммами при анализе КТ-снимков требуется более сложная визуальная реакция, что можно пронаблюдать и зафиксировать при помощи устройства отслеживания взгляда [16—19]. Подобные исследования показали, что даже опытные рентгенологи не способны охватить весь объем легких фовеальным зрением при работе с КТ- изображениями грудной клетки. Визуальный охват у разных наблюдателей оценивали независимо две отдельные команды исследователей [16, 17]. Результаты могут сильно удивить, так как средние значения визуального охвата при анализе КТ органов грудной клетки очень различались. В первом случае они составили 26,7% (диапазон 15—43%), во втором — 69% (диапазон 42— 92%). Первая группа исследователей в качестве визуальной мишени выбрала искусственные солидные легочные очаги диаметром 5 мм. Они находились в легочной паренхиме и были четко отделены от дыхательных путей и кровеносных сосудов. Только 3 испытуемым из 13 удалось отыскать больше половины имеющихся очагов, а самый внимательный смог найти 73% их общего числа [16]. Другая команда оценивала обнаружение метастатических очагов в легких, используя два разных протокола сканирования. Размеры очагов варьировались от 1 до 18 мм (диаметр в среднем равен 3,9 мм), но большинство из них (80%) были менее 5 мм. Авторы показали, что двойное чтение повысило шансы на обнаружение очагов для обоих протоколов: с 63 до 74% и с 64 до 79% соответственно [20].
Если мы иначе взглянем на эти данные, то поймем, что даже опытные специалисты лучевой диагностики пропускают достаточно много важных находок.
Как только значимое патологическое изменение ускользает от внимания рентгенолога, остается полностью положиться на удачу или же на лечащего врача и надеяться, что проблему все же удастся обнаружить как можно раньше [2]. Лечащий врач, убежденный в правоте своего диагноза, которая не подтверждается описанием, может запросить повторное чтение у того же рентгенолога или показать снимок другому специалисту. Но есть и другой вариант: он может назначить иной вид лучевого исследования, если прежнее оказалось неинформативным. Если направляющий врач ставит под вопрос заключение рентгенолога, не стоит идти на поводу у своей гордости; нужно уважать его сомнения и спросить себя: «А что если он прав?» Ущемленной самооценке не место там, где дело касается пациентов [21, 22]. Стоит быть благодарным за то, что появился дополнительный шанс все же обнаружить болезнь, причем гораздо раньше, чем это могло бы случиться. Другой, менее благоприятный сценарий: пациенту становится хуже, и он возвращается за повторным обследованием. Тогда патология может стать хорошо заметной из-за того, что за перерыв между визитами она увеличилась или распространилась [11, 23]. Наихудший вариант: у пациента развились тяжелые осложнения еще до того, как был поставлен правильный диагноз.
В любом случае, если рентгенолог узнал о своей ошибке, то надо воспользоваться этой ситуацией как возможностью обучения [21, 23]. Хорошо бы заново изучить результаты первого обследования и спросить себя: «Почему не удалось заметить патологию сразу?» Честный ответ поможет сформулировать для себя правила безопасности.
Я объясняю многие ошибки обнаружения (восприятия) как:
• недостаточный разбор ошибок, предубеждений и диагностических алгоритмов;
• неполный визуальный охват изображения или спешка во время обследования;
• недостаточное использование вспомогательных методов, таких как мультипланарная реконструкция, проекции максимальной интенсивности
У неопытного диагноста, который «не знает, что собирается искать» и пытается «осознать» весь снимок при помощи лишь нескольких саккад, крайне часто встречаются ошибки восприятия, а также другие виды ошибок [5, 24].
3.3. Ошибки интерпретации
Такие ошибки возникают, когда удалось обнаружить патологическое изменение, но не получилось распознать его истинную суть. Есть два типа ошибок интерпретации:
1. Норма или артефакт принимается за патологию, что дает ложноположительный результат обследования (разновидность гипердиагностики). Это грозит назначением лишних обследований или процедур, которые могут потенциально навредить пациенту.
2. Истинная патологическая находка ошибочно воспринимается:
А. Как вариант нормы или находка, не представляющая клинической значимости, что приводит к разновидности ложноотрицательного результата.
Б. Как признак иной болезни или как имеющая иную степень клинической значимости, что приводит к постановке неверного диагноза или гипердиагностике. Например, бронхоальвеолярный рак принимают за пневмонию или диссеминированный рак яичника воспринимают как процесс, ограниченный малым тазом. Надо подчеркнуть, что проблема гипердиагностики в рентгенологии подробно не изучена, обычно ее упоминают в рамках скрининга злокачественных новообразований [27—38]. Мы будем обращаться к этой теме в книге по мере необходимости.
3.4. «Слепые пятна»
«Слепые пятна» — это анатомические области, которые часто упускаются из виду при интерпретации результатов лучевого исследования, если только они не упомянуты в направлении от лечащего врача или в предыдущих протоколах [11, 12, 39—46]. Следовательно, термин «слепые пятна» указывает на пропуски патологических нарушений, расположенных именно в этих конкретных областях. Я не считаю их ошибками в чистом виде, но отношу к сочетанию предубеждения и ошибочного восприятия. Для любого визуализирующего обследования характерен свой набор «слепых пятен», которые могут быть очень малы или же, напротив, весьма обширны по площади. В «слепое пятно» может попасть зона изображения с высокой плотностью расположения нормальных структур. Например, на КТ органов грудной клетки очаг может затеряться среди легочных сосудов [41]. Сложно дифференцировать лимфатические узлы от метастазов среди слабоконтрастных сосудов брюшины или неконтрастных петель кишечника [11, 42, 44]. Внутричерепная патология, расположенная симметрично с двух сторон, может на первый взгляд показаться нормой [8, 45, 46]. На тромбоз кровеносных сосудов, опухоли дыхательных путей или объемные образования желудочнокишечного тракта могут не обратить внимания, если они оказались случайными находками [11, 40, 41].
Исходя из моего опыта, границы тканей или органов, а также пространства между ними тоже относятся к опасным областям. Локально дольчатые контуры почки при КТ могут указывать на наличие экзофитного изоденсивного образования, например карциномы. Внимательно исследуя стенку петли кишечника или капсулу твердого органа брюшной полости, можно обнаружить свищ или травматический разрыв [47, 48]. Затемнение парааортального жира в брюшной области может быть ранним признаком ретроперитонеального фиброза [49]. Очаговые узелковые уплотнения или выпячивание пространства между средостением и паренхимой легких может сообщать о наличии плевральной бляшки или паракардиальной лимфаденопатии [42]. Размытость границы между серым и белым веществом головного мозга у пациента с эпилепсией может указывать на фокальную кортикальную дисплазию [50]. Обскурация чечевицеобразного ядра (симптом расплывшегося пятна базальных ядер) — хорошо известный признак раннего ишемического инсульта [51]. Утолщение пространства между просветом трахеи и магистральными сосудами дуги аорты может быть вызвано раком трахеи [41]. Я придерживаюсь мнения, что жировая клетчатка — крайне важная «зона особого внимания»: чем тоньше ее слой, тем больше внимания следует уделить соответствующей анатомической области [52]. Например, облитерация жировой прослойки между большой и малой грудными мышцами может оказаться единственным КТ-признаком, указывающим на рецидив рака молочной железы. При помощи топограммы (сканограммы) можно получить важные данные, которые не дает аксиальная проекция [8, 14, 53—55]. Очень важно помнить о том, что любое патологическое изменение может стать невидимым при неверном выборе уровня и ширины окна [45, 46].
Наиболее частые «слепые пятна» в черепной, грудной, брюшной полостях и полости таза при КТ и МРТ представлены в табл. 3.2 [11, 12, 40—45].
Таблица 3.2. Типичные «слепые пятна» при компьютерной и магнитнорезонансной томографии
| Череп |
Грудная клетка |
Брюшная, тазовая полость |
| Мозговой ствол |
Дыхательные пути |
Нижние отделы легких, попадающие на изображение при сканировании |
| Борозды большого мозга |
Легочная паренхима |
Легочные артерии |
| Синусы твердой мозговой оболочки |
Плевра |
Желудок |
| Магистральные артерии |
Группы лимфоузлов |
Желчевыделительная система |
| Турецкое седло |
Сердце |
Поджелудочная железа |
| Супраселлярная область |
Сосуды |
Тонкий кишечник |
| Параселлярная область |
Грудная стенка* |
Ободочная кишка |
| Пещеристый синус |
Щитовидная железа |
Брыжейка |
| Меккелева полость |
Пищевод |
Почки |
| Глазницы |
Верхний отдел брюшной полости |
Надпочечники |
| Скат |
Артерии и вены |
|
| Основание черепа |
Позвоночник и тазовое кольцо |
|
| Носоглотка |
Мягкие ткани |
|
| Окологлоточное пространство |
* Кости, спинномозговой канал, мышцы, подкожная жировая ткань и молочные железы
3.5. Ошибки упущения (пропуск патологии)
Такие ошибки обычно возникают, если: а) не предусмотрено достаточно времени на анализ результатов исследования и/или изучение полной информации о пациенте; б) в сложных клинических случаях врач-рентгенолог не консультируется с экспертом и/или не сверяется с литературой.
В результате интерпретация исследования и протокол оказываются неточными или даже ошибочными.
1. Упущенная возможность извлечь всю информацию из результатов проведенного лучевого исследования [6]. Даже самый скромный по качеству снимок содержит массу сведений, и врачу следует выяснить и задокументировать их в полном объеме [56]. Как же это сделать? Очень полезно задать себе вопрос: «Что хочет узнать клиницист?» [9, 57—67]. Для получения ответа нужно предпринять несколько шагов. Во-первых, выявить и обозначить самые главные находки [68]. Затем определить все значимые и незначимые элементы. Дальше следует соотнести рентгенологические и клинические данные, чтобы сформулировать единый, точный предварительный диагноз. Если нет уверенности, что это удалось, то необходимо составить краткий список возможных состояний для дифференциальной диагностики, распределяя такие состояния в порядке вероятности. Наконец, нужно предоставить свои рекомендации. Если пациенту требуется дальнейшее обследование (лучевое или любое другое), нужно определить, какое именно. Если кажется целесообразным проследить за развитием патологии, можно повторить исследование той же модальности спустя подходящий период и заново оценить состояние пациента [6]. Ниже приведен пример грамотного диагностического подхода при почечных новообразованиях [69, 70]: допустим, на КТ органов брюшной полости мы видим потенциально злокачественное новообразование почки. Первым делом следует определить его происхождение (почечная паренхима или мочевыводящие структуры почки) и тип роста. Нужно оценить размеры опухоли, описать ее контуры и структуру (солидная или кистозная, наличие/отсутствие жировых включений, наличие/отсутствие кальцификации или кровотечения) и накопление контрастного препарата (паттерн и интенсивность). Следует определить, не нарушает ли новообразование почечную капсулу и проникает ли в чашечно-лоханочную систему, почечный синус, пери/паранефральную жировую ткань или прилегающие структуры. Нужно отыскать неповрежденную почечную паренхиму, соответствующую норме, и посмотреть, что с ней происходит при внутривенном контрастировании. Врач должен проверить наличие тромботического сгустка или опухолевого тромба в почечной или полой венах; оценить васкуляризацию новообразования (в том числе проверить наличие признаков гиперваскуляризации опухоли); проверить наличие патологических изменений в лимфатических узлах и метастазов опухоли (как в привычных, так и в более редко встречающихся анатомических областях). Собрав всю эту информацию воедино, можно попытаться предположить гистологическое происхождение опухоли [69—71]. В конце протокола следует указать дополнительные обследования, которые помогут окончательно определить диагноз.
2. Неполное изучение клинических данных и рентгенологического анамнеза пациента. Под «рентгенологическим анамнезом» я имею в виду проведенные ранее лучевые исследования (изображения) и/или имеющиеся протоколы. В публикациях четко показано, что надлежащий учет и обработка как клинических, так и ретроспективных рентгенологических данных пациента критично необходимы для формулировки обоснованного заключения [71—83]. Анализ предыдущих исследований подразумевает не только чтение протоколов, но и просмотр изображений. Иногда необходимо вернуться к 2—3 предыдущим обследованиям, между которыми есть значительный временной промежуток. Тогда становится возможным оценить патологические изменения, динамика которых ранее могла быть незаметна.
3. Упущенная возможность экспертной консультации или работы с литературой. При столкновении со сложным или незнакомым клиническим случаем нужно обратиться за советом к профессионалам [84, 85]. Если врач не имеет официальной подготовки по субспециализации, то необходимость консультации не ставится под сомнение. Благодаря цифровизации и развитию интернета огромные образовательные ресурсы всегда под рукой современного рентгенолога.
| Автор | Харис Хрисикополус |
| ISBN | 978-5-9704-6302-4 |
| Вес | 0.65 кг |
| Год | 2021 |