Ультразвуковая диагностика внематочной беременности - Хачкурузов С. Г.
Книга "Ультразвуковая диагностика внематочной беременности"
Автор: Хачкурузов С. Г.
ISBN 5-00030-447-1
Монография посвящена различным аспектам клинико-эхографической диагностики внематочной беременности и отражает как общепринятый взгляд на эту проблему, так и собственный опыт автора. Рассмотрены патогенез, морфология и разные варианты клинического течения. Подробно изложена и систематизирована симптоматика. Значительное место отведено вопросам дифференциальной диагностики. Особое внимание уделено анализу диагностических трудностей и ошибок, а также наиболее перспективным способам их преодоления. Книга иллюстрирована большим числом эхограмм и схем.
Предназначена для специалистов в области ультразвуковой диагностики и гинекологов.
Содержание книги "Ультразвуковая диагностика внематочной беременности"
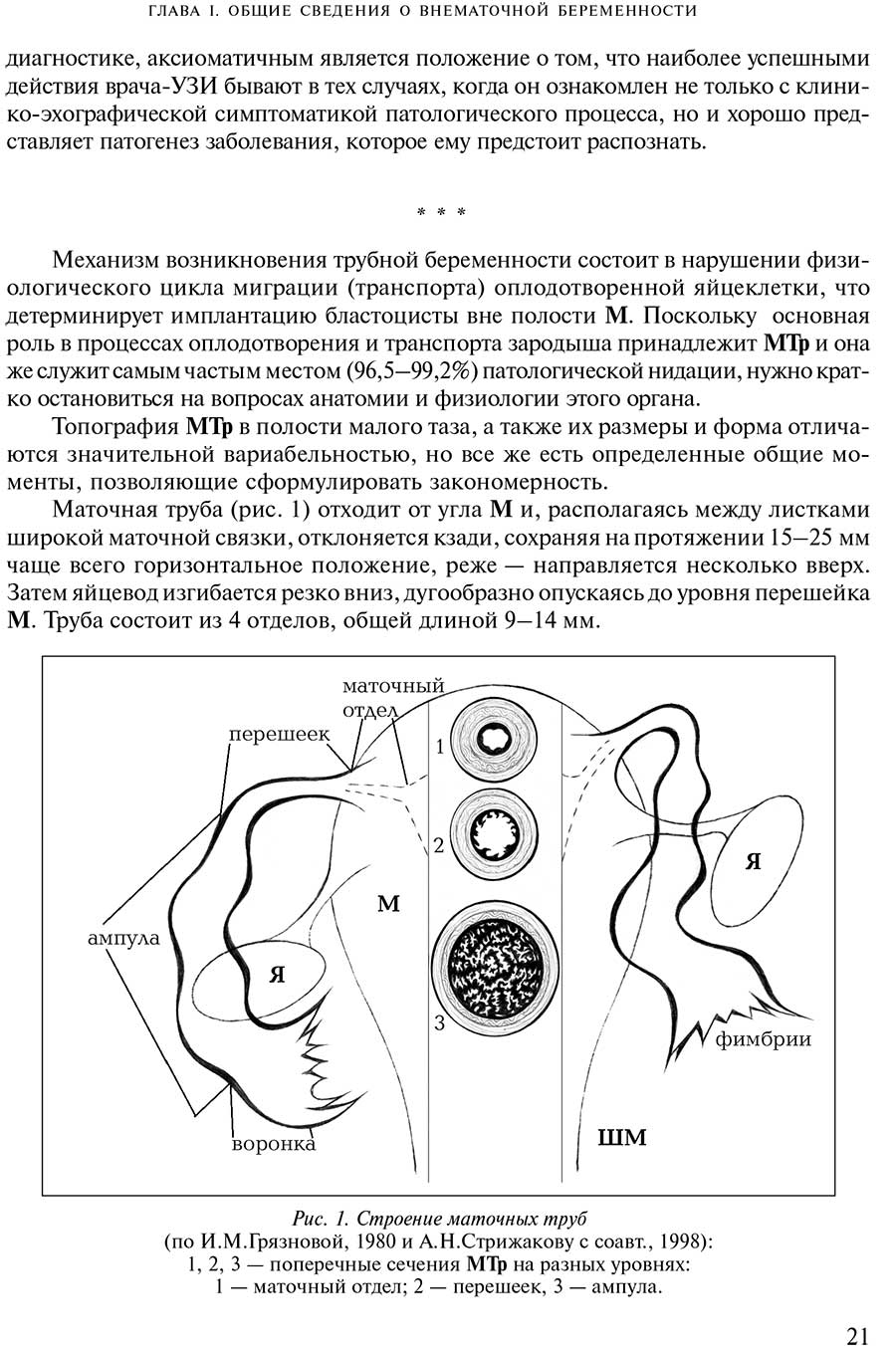
ГЛАВА I. ОБЩИЕ СВЕДЕНИЯ О ВНЕМАТОЧНОЙ БЕРЕМЕННОСТИ
Краткий обзор статистико-эпидемиологических исследований и факторов риска развития трубной беременности
Патогенез и морфология
I. Имплантация зародыша в трубе
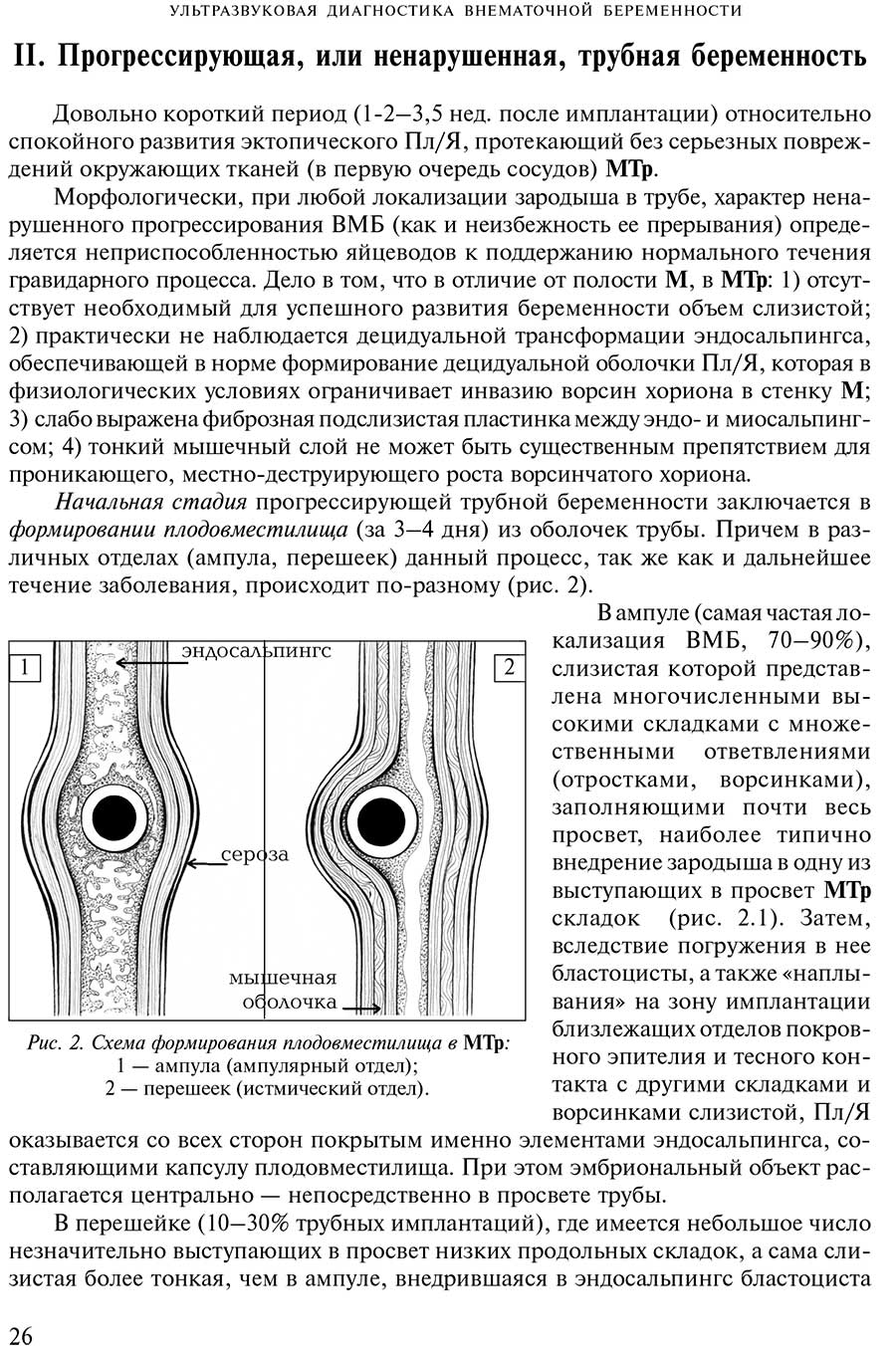
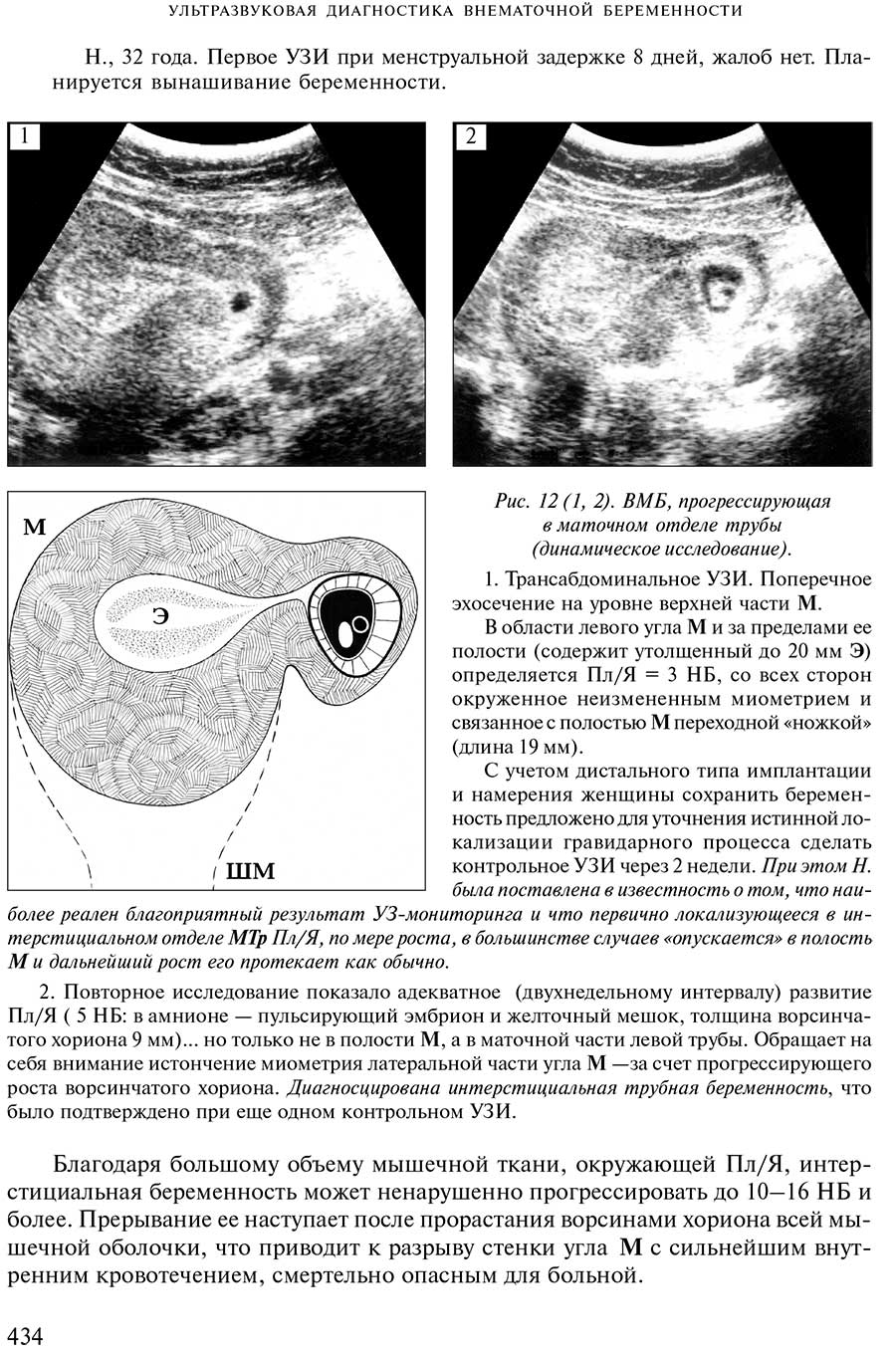
II. Прогрессирующая или ненарушенная трубная беременность
III. Прерывание (нарушение) трубной беременности
Трубный аборт
Разрыв трубы
ГЛАВА II.КЛИНИКОЭХОГРАФИЧЕСКАЯ СИМПТОМАТИКА
ТРУБНОЙ БЕРЕМЕННОСТИ ВМБ в перешейке маточной трубы
I фаза. Прогрессирующая беременность
II фаза (прерывание ВМБ). Разрыв трубы ВМБ в ампуле маточной трубы
I фаза. Ненарушенная, прогрессирующая ампулярная трубная беременность
II фаза. Нарушенная ампулярная трубная беременность — трубный аборт
ГЛАВА III. ДИФФЕРЕНЦИАЛЬНОДИАГНОСТИЧЕСКИЕ И СИМПТОМАТИЧЕСКИЕ АСПЕКТЫ РАСПОЗНАВАНИЯ ВМБ
Дифференциальная диагностика
Прогрессирующая беременность
Нарушенная трубная беременность
Симптоматические аспекты ультразвуковой диагностики эктопической беременности
Патология или необычный характер эхографически манифестируемой маточной беременности раннего срока
Угрожающий выкидыш в эхонегативный период маточной имплантации
Самопроизвольный выкидыш на раннем сроке
Пузырный занос
Функциональные нарушения менструального цикла
Воспаление придатков матки
Эндометриоз
Доброкачественные опухоли полости матки
ГЛАВА IV. ДИАГНОСТИЧЕСКИЕ ТРУДНОСТИ И ОШИБКИ
Гиподиагностика трубной беременности
Прогрессирующая беременность
Трубный аборт
Атипичная форма ВМБ
Воспалительные заболевания
Овуляторные расстройства
Органическая и функциональная патология придатков матки
Осложненное течение кист и опухолей яичников
Нарушение «питания» фибромиомы матки
Гипердиагностика
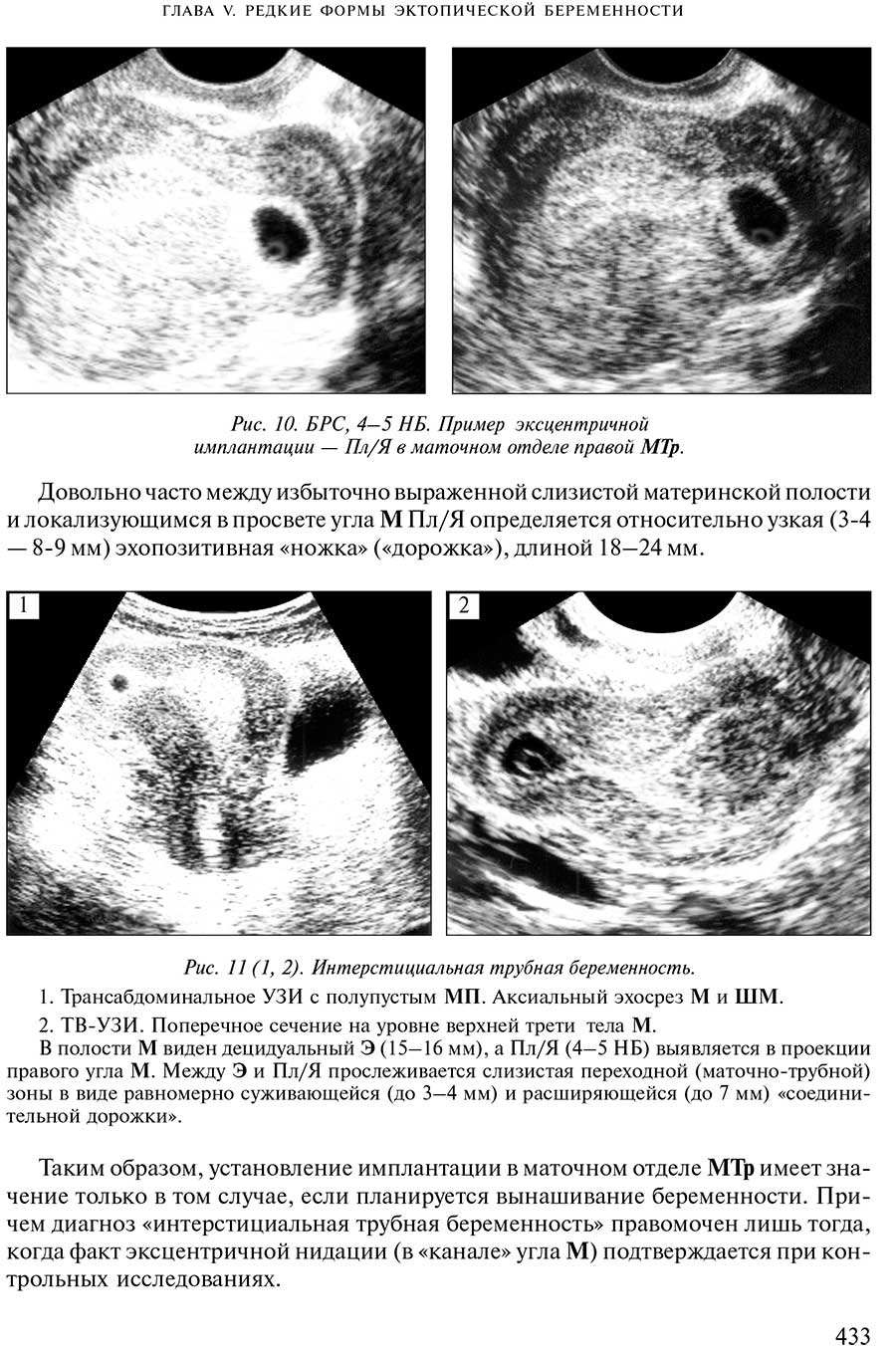
ГЛАВА V. РЕДКИЕ ФОРМЫ ЭКТОПИЧЕСКОЙ БЕРЕМЕННОСТИ
Перешеечношеечная беременность
Гетеротопическая беременность
Беременность в маточном (интерстициальном) отделе трубы
Яичниковая беременность
Брюшная беременность
Примеры страниц из книги "Ультразвуковая диагностика внематочной беременности"
Введение к книге "Ультразвуковая диагностика внематочной беременности"
Список сокращений
М — матка
Э — эндометрий
Я — яичник(и)
ШМ — шейка матки
МТр — маточная труба МП — мочевой пузырь
К — кишка (кишечник)
О — образование м/таз — малый таз
УЗИ — ультразвуковое исследование
БРС — беременность раннего срока
ВМБ — внематочная беременность Пл/Я — плодное яйцо
НБ — недели беременности ЖТ — желтое тело
УВ — угрожающий выкидыш (угроза выкидыша)
П — прогестерон
ХГ — хорионический гонадотропин
ТВ — трансвагинальный
ВМК — внутриматочный контрацептив
НМЦ — нарушение менструального цикла
ДМК — дисфункциональное маточное кровотечение
ЖГЭ — железистая гиперплазия эндометрия
В отечественной и зарубежной литературе имеется большое число публикаций, посвященных внематочной беременности. Среди них множество статей, касающихся частных вопросов диагностики и лечения эктопической беременности, ряд фундаментальных работ монографического плана, а также обязательные разделы и главы в учебниках и руководствах акушерско-гинекологического профиля. Пожалуй, наиболее выдающимся достижением в этом направлении за последние 10 лет нужно признать монографию А. Н. Стрижакова и А. И. Давыдова с соавт. (Внематочная беременность. — М., 1998), в которой суммирован не только обширный личный опыт авторского коллектива, но и систематизирована вся гамма современных взглядов и теорий о ВМБ. И все же, несмотря на, казалось бы, всеобъемлющий характер литературных данных, целесообразно еще раз затронуть эту тему; естественно с позиций УЗ-диагностики, так как целый ряд аспектов проблемы дооперационной верификации патологической имплантации оплодотворенной яйцеклетки остаются неясными и противоречивыми. На этом стоит остановиться подробнее.
□ Отнооттельно прогрессирующей (ненарушенной) трубной беременности — почти во всех литературных источниках приводится классическая УЗ-симптоматика: вне М лоцируется типичное Пл/Я с хорошо развитым хорионом и пульсирующим эмбрионом. Вместе с тем, в реальной клинической практике визуализировать подобную картину удается весьма редко, так как эхографические качества эктопического Пл/Я, как правило, существенно отличаются от таковых у нормального (в М) эмбрионального объекта. Эти отличия нуждаются в дополнительном уточнении и классификации.
Господствующая в УЗ-диагностике прогрессирующей ВМБ доктрина утверждает, что данный диагноз правомочен только при обнаружении указанной выше «идеальной» эхокартины, т.е. — только после 5 НБ, когда внутри Пл/Я появляется изображение эмбриона с отчетливо регистрируемой пульсацией. Это положение не совсем точно отражает истинное состояние дел, а в ряде случаев наносит определенный вред диагностическому процессу, потому что отвергает возможность раннего выявления эхосимптомов эктопической имплантации (нидации). В связи с этим вопрос ранней диагностики ненарушенной ВМБ, независимо от уровня расположения Пл/Я в МТр, либо не рассматривается вообще, либо изучен крайне недостаточно.
□ Обращает на себя внимание довольно поверхностное и по непонятной причине очень краткое описание УЗ-симптоматики нарушения (прерывания) ВМБ по типу трубного аборта, для которого, в отличие от разрыва трубы, характерно хроническое и, реже, подострое течение. В то же время эхокартина этого варианта эктопической беременности отличается значительной вариабельностью и, следовательно, должна быть изучена более подробно, причем на конкретных клинических примерах, показывающих как разные фазы течения, так и различную степень тяжести патологических изменений в просвете МТр и за ее пределами. Ведь именно трубный аборт, наблюдающийся при локализации эмбрионального объекта а ампуле яйцевода, является самым частым механизмом прерывания ВМБ.
□ Явным упущением многих публикаций и учебных программ является недостаточно активная и углубленная акцентация необходимости проведения клинико-эхографических параллелей у каждой конкретной пациентки, обследуемой с подозрением на эктопическую нидацию. Более того, в статьях и руководствах по УЗ-диагностике сведения о клинических и эхографических сопоставлениях при трубной беременности обычно отсутствуют.
□ Нельзя не отметить и того, что изучению состояния полости М при эктопической локализации зародыша уделяется относительно небольшое внимание. Так, если во всех работах на эту тему отмечается избыточное утолщение Э, то качественные его УЗ-характеристики не рассматриваются. Эхосемиотика децидуально-гравидарного Э не систематизирована, а диагностическая ценность анализа его контуров и структуры нуждается в уточнении, что, безусловно, важно и для распознавания собственно ВМБ, и для проведения квалифицированной дифференциальной диагностики с функциональными циклическими нарушениями.
□ В литературных источниках обычно разбираются довольно типичные варианты клинического течения и эхокартины, а об атипичных формах ВМБ, протекающих бессимптомно или под масками дисгормональных расстройств и негравидарной патологии (воспаление, органические изменения) М и Я, приводятся довольно поверхностные упоминания, без должной детализации диагностических нюансов. Вместе с тем, атипичная форма данного заболевания требует самого пристального и подробного рассмотрения, так как составляет (по разным данным) от 12 до 35% среди всех случаев трубной беременности.
□ Вызывает некоторое удивление относительно скудная иллюстративная «оснащенность» литературных и учебных материалов. При этом большинство иллюстраций страдает излишней упрощенностью и поэтому не отражает всего спектра клинических реалий.
□ По данным отечественных и зарубежных исследований за последние 5— 7 лет, вся эхографическая симптоматика эктопической беременности базируется на результатах ТВ-УЗИ. С одной стороны, это совершенно верно, потому что сканирование ТВ-датчиком обеспечивает оптимальную визуализацию Пл/Я в МТр, а также наиболее достоверную оценку состояния Э и прочих вызванных внематочной имплантацией изменений в полости м/таза. С другой стороны, общепринятое изучение эхосемиотики ВМБ только в ТВ-модификации автоматически отвлекло внимание ученых и практических врачей от обзорного сканирования, заранее, и часто априорно отведя ему роль малоинформативного метода, что, несомненно, является весьма серьезным упущением. В итоге далеко не все диагностические возможности трансабдоминального УЗИ изучены в полном объеме. Многие очень важные моменты остаются до сих пор невыясненными, а методические принципы и приемы нуждаются в доработке.
Приведенные выше тезисы (перечень которых может быть продолжен) показывают, что, несмотря на весьма обширную библиографию, проблема клинико-эхографической диагностики трубной беременности остается еще недостаточно освещенной в современной литературе. Некоторые вопросы нуждаются в дополнительном анализе и уточнении, а ряд положений должен быть рассмотрен подробнее и более наглядно иллюстрирован. В основном это касается раннего выявления эктопического Пл/Я, эхосимптоматики трубного аборта, атипичной формы клинического течения заболевания и дифференциальной диагностики. Также совершенно необходимо более углубленно и конкретно разобрать диагностические трудности и ошибки, являющиеся постоянными спутниками УЗ-распознавания ВМБ.
Актуальность своевременной, т.е. по возможности максимально ранней, а точнее — желательно при первом же обращении пациентки в УЗ-кабинет, эхо- диагностики ВМБ определяется двумя причинами. Во-первых, тем, что каждый случай развития Пл/Я вне М является тяжелой акушерско-гинекологической патологией, которая не только таит в себе непосредственную опасность для здоровья женщины, связанную с высоким риском (при неизбежном прерывании) массивного внутреннего кровотечения и шока, но и чревата неблагоприятными отдаленными последствиями. Во-вторых, УЗ-метод исследования служит главным звеном комплексного обследования (осмотр гинеколога, УЗИ, тестирование на ХГ) при подозрении на трубную беременность. Тем более что не менее 50% больных обращаются на УЗИ первично, без предшествующего гинекологического осмотра.
С другой стороны, ВМБ, несомненно, относится к одному из самых частых ургентных акушерско-гинекологических заболеваний и требует, независимо от выраженности клинических и ультразвуковых проявлений, а также сроков верификации, немедленной госпитализации с последующим, как можно более приближенным к моменту установления диагноза хирургическим лечением в виде лапароскопии или лапаротомии. Это диктует необходимость надежного и эффективного, объективного и быстрого распознавания данного недуга, зачастую чрезвычайно трудного и коварного в диагностическом отношении. Очень важен и тот факт, что своевременная диагностика внематочной имплантации (до появления симптомов разрыва МТр или массивного кровотечения при трубном аборте) детерминирует щадящий характер лечебных мероприятий и, главное, защищает больную от таких грозных осложнений, как болевой и/или геморрагический шок. Нельзя забывать и о том, что именно адекватное УЗ-выявление тех или иных признаков ВМБ позволяет существенно сократить продолжительность амбулаторного и стационарного наблюдения и симптоматического лечения при хроническом течении патологического процесса, когда операция зачастую осуществляется для разрешения непонятной, тупиковой в плане дифференциации и лечебной тактики клинической ситуации, к тому же обычно значительно растянутой во времени и потому мучительной для больной.
Настоятельная потребность в качественной и оперативной УЗ-верификации трубной беременности определяется также наличием стойкой тенденции к возрастанию ее частоты во всем мире. Эта убедительно доказанная статистическая закономерность имеет особенно тревожное «звучание» в условиях России. Не секрет, что в нашей стране медико-демографические показатели отличаются неблагополучием. Если в крупных российских городах они только приближаются к оптимальному значению и за последние три года всего лишь достигли удовлетворительного уровня, то в регионах — неуклонно ухудшаются. При этом трагизм ситуации усугубляется тем, что, как показывает ретроспективный анализ, от 58 до 73% женщин с ВМБ имели первоначальное желание сохранить беременность. Парадоксально, но эти цифры почти в два раза превышают аналогичный показатель у пациенток с нормальной, маточной беременностью.
Необходимость привлечения внимания к проблеме эходиагностики эктопической беременности обусловлена все еще низким уровнем УЗ-верификации этой патологии. Особенно на начальных этапах развития (прогрессирующая, ненарушенная ВМБ) и при атипичной форме заболевания; в несколько меньшей степени — при хроническом и подостром течении. В основном это касается распознавания трубной беременности на догоспитальном, амбулаторном этапе обследования, который, безусловно, является самым главным в диагностическом процессе, так как большинство пациенток с эктопической имплантацией или гинекологической патологией, протекающей под маской ВМБ, первично обращаются в ЖК или в гинекологические отделения (кабинеты) поликлиник. Именно врачами амбулаторной службы формируется первоначальное клиническое заключение, чрезвычайно важное для больной, потому что на его базе формулируются показания к стационарному лечению. Конечно, за исключением случаев острого течения заболевания, когда катастрофа (разрыв МТр или массивное кровотечение при трубном аборте) случается внезапно, на фоне бессимптомного начального периода и вне стен медицинского учреждения.
К сожалению, нужно признать, что разработанные уважаемыми зарубежными и московским коллегами, несомненно, достоверные и авторитетные, мудрые и логичные диагностические алгоритмы, обеспечивающие в 73—86% правильную идентификацию ВМБ, в амбулаторных условиях часто не действуют. В первую очередь это объясняется тем, что предлагаемые тактические и методические принципы касаются, как правило, только стационарных больных, поступивших в больницы с уже известным первоначальным диагнозом (ВМБ, подозрение на ВМБ, другая гинекологическая патология) и результатами предшествующих клинических, эхографических и биохимических исследований. В амбулаторных же условиях обратившаяся за помощью женщина чаще всего представляет для врача «чистую страницу» и нуждается во всестороннем изучении и обследовании (осмотр гинеколога, тестирование на ХГ, УЗИ) практически с нуля. И только по его завершении становится возможным комплексный дифференциальный анализ целого ряда часто разрозненных и непонятных симптомов, завершающийся изложением первичного клинического диагноза, требующего в случае с ВМБ или при подозрении на нее незамедлительного направления в стационар.
Общеизвестно, что большинство ошибок и упущений, расхождений и недочетов при распознавании трубной беременности совершается как раз на амбулаторном этапе работы с больной. И дело тут вовсе не в низкой квалификации или недостаточной ответственности врачей при клинической помощи. Каждый гинеколог, каждый врач-УЗИ любой ЖК заранее настроен, можно сказать запрограммирован, на поиск и регистрацию симптомов эктопической имплантации. Более того, очень часто приходится сталкиваться с гипердиагностикой данного заболевания во время гинекологического осмотра и, реже, УЗИ. Суть проблемы — в объективных диагностических трудностях. Ведь не тайна, что только у женщин с острым или типичным течением ВМБ, а также в редких случаях однозначной УЗ-визуализации вне М Пл/Я с пульсирующим эмбрионом, клинико-эхографические проявления специфичны и верный диагноз (при отсутствии эмбрионального объекта в М и положительном тесте на ХГ) не вызывает сомнений. Во всех остальных наблюдениях, относящихся к ненарушенной трубной беременности или вариантам хронического, атипичного или подострого ее течения и составляющих 78—90% от общего числа больных, клинические и ультразвуковые проявления заболевания отличаются стертостью, неспецифичностью, неоднозначностью и противоречивостью. К сожалению, в силу постоянного действия указанных (и многих других) неблагоприятных факторов своевременная клинико-эхографическая диагностика эктопической нидации на догоспитальном этапе обследования далека от совершенства. Больше того, ее нельзя признать даже удовлетворительной. Так, более чем в 50% случаев хирургические вмешательства в связи с ВМБ выполняются без предварительного установления правильного диагноза, несмотря на обязательные и обычно неоднократные УЗИ в период амбулаторного и даже стационарного наблюдения.
Отчасти это связано с тем, что в нестабильных экономических условиях России положение дел осложняется недостаточной оснащенностью акушерско-гинекологических УЗ-кабинетов современной аппаратурой с ТВ-датчиками и нередко — эксплуатацией устаревших и сильно изношенных эхотомографов. Однако последний фактор отнюдь не решающий, поскольку в экономически развитых странах (на примере Германии и Англии) дооперационная выявляемость эктопической беременности лишь на 6—10% превышает аналогичный российский показатель и, следовательно, также остается неудовлетворительной.
Приведенные выше, зачастую непреодолимые затруднения и недостатки наиболее остро проявляются на догоспитальном этапе работы с больной, в процессе которого объективные, организационные и технические трудности тесно переплетаются и усугубляются необходимостью работы в условиях дефицита времени и информации. Однако данный факт ничуть не освобождает врачей ЖК и гинекологических кабинетов (отделений) поликлиник, которым по праву принадлежит роль «передовой» в борьбе с таким грозным недугом, как ВМБ, от выполнения грамотного инструментального и лабораторного обследования и проведения дифференциальной диагностики, нужных для формулировки по возможности раннего и объективного клинического заключения. Нет смысла еще раз подчеркивать огромную важность для пациентки этого предварительного диагноза, в котором устанавливается, предполагается или исключается ВМБ. Старый афоризм «без диагноза нет лечения» как нельзя лучше обозначает настоятельную потребность в квалифицированной диагностической помощи женщинам, с которыми случилось несчастье — развилась эктопическая беременность.
Настоящая книга посвящена вопросам амбулаторной диагностики ВМБ. Она написана с точки зрения врача и для врачей, работающих не в «тепличном климате» современного стационара клинической больницы, университета или научно-исследовательского института, а в реальных условиях повседневной практики ЖК; она написана не для высокооплачиваемых, но не всегда высококвалифицированных врачей частных гинекологических центров, отлично оснащенных технически, но имеющих дело с весьма ограниченным числом больных, а для многотысячной армии гинекологов и эхографистов государственного звена амбулаторного здравоохранения: для врачей, стоящих «на передней линии» борьбы с рассматриваемой здесь сложной и опасной патологией; для специалистов, ежедневно подавляемых морально и даже физически недопустимо высокими нагрузками, а также предельно завышенными требованиями к качеству работы; для врачей, получающих мизерные оклады и не имеющих практически никакой юридической защиты.
Цель монографии заключается в помощи врачам-УЗИ и гинекологам в максимально ранней и по возможности достоверной диагностике трубной беременности на догоспитальном этапе обследования больной.
| Автор | Хачкурузов С.Г. |
| ISBN | 5-00030-447-1 |
| Вес | 0.93 кг |
| Год | 2017 |
| Формат, см. | 17.0 x 24.5 |