Ультразвуковая диагностика в неотложной неонатологии. Том 1 - Ольхова Е. Б.
Книга "Ультразвуковая диагностика в неотложной неонатологии"
Автор: Ольхова Е. Б.
I том. Нейросонография. Патология органов лица и шеи.
ISBN 978-5-900094-48-9
В руководстве представлена ультразвуковая диагностика неотложных заболеваний у новорожденных и детей первых месяцев жизни. Подробно изложены различные методики проведения сканирования, в том числе - в экстренных ситуациях, особенности выполнения исследования у недоношенных младенцев и младенцев, находящихся в крайне тяжелом состоянии. Детально представлены возможности нейросонографии: ишемические и геморрагические поражения центральной нервной системы различной локализации и степени тяжести, инфекционновоспалительные заболевания головного мозга, аномалии развития. Обсуждаются особенности оценки допплеровских показателей церебральной гемодинамики, возможности допплеровских методик в оценке ликвородинамики. Подробно рассмотрены различные заболевания органов и тканей лица и шеи.
Руководство обширно иллюстрировано, содержит свыше 1200 эхограмм, множество клинических примеров и образцы протоколирования ультразвуковых исследований.
Предназначено врачам ультразвуковой диагностики, радиологам, детским хирургам, хирургам-неонатологам и детским реаниматологам, педиатрам, микропедиатрам, курсантам последипломного этапа образования, студентам старших курсов медицинских вузов.
Содержание книги
Глава 1
Нейросонография
1.1. Эхографическая анатомия
Нормальная эхографическая анатомия головного мозга младенца
Допплеровское исследование церебрального кровотока и ликвородинамики
Эхографическая оценка оболочечных пространств
Эхографическая оценка подкорковых ганглиев
Незрелость структур головного мозга
Эхографическая анатомия спинного мозга
Клинические примеры
1.2. Постгипоксические изменения головного мозга
Исследование в В-режиме в острый постгипоксический период
Допплеровская оценка церебрального кровотока в острый постгипоксический период
Отдаленные последствия перенесенной гипоксии
Критические нарушения церебрального кровотока у новорожденных и младенцев
Воздушная церебральная эмболия
Клинические примеры
1.3. Геморрагические поражения головного мозга
Периинтравентрикулярные кровоизлияния
Оболочечные (подоболочечные) кровоизлияния
Кровоизлияния в вещество головного мозга
Клинические примеры
1.4. Инфекционные заболевания головного мозга
Менингит
Вентрикулит
Энцефалит
Проявления внутриутробной инфекции
Клинические примеры
1.5. Аномалии развития головного и спинного мозга
Аномалии развития головного мозга
Нарушения органогенеза
Нарушения гистогенеза
Нарушения цитогенеза
Аномалии развития спинного мозга
Клинические примеры
Глава 2
Заболевания органов лица и шеи
Орган зрения
Объемные образования лица и шеи
Гортань
Слюнные железы
Щитовидная железа
Лимфаденит
Клинические примеры
Приложение 1
Тестовые вопросы к главе 1
Приложение 2
Тестовые вопросы к главе 2
Рекомендуемая литература
От автора книги "Ультразвуковая диагностика в неотложной неонатологии"
Примеры страниц из книги "Ультразвуковая диагностика в неотложной неонатологии"
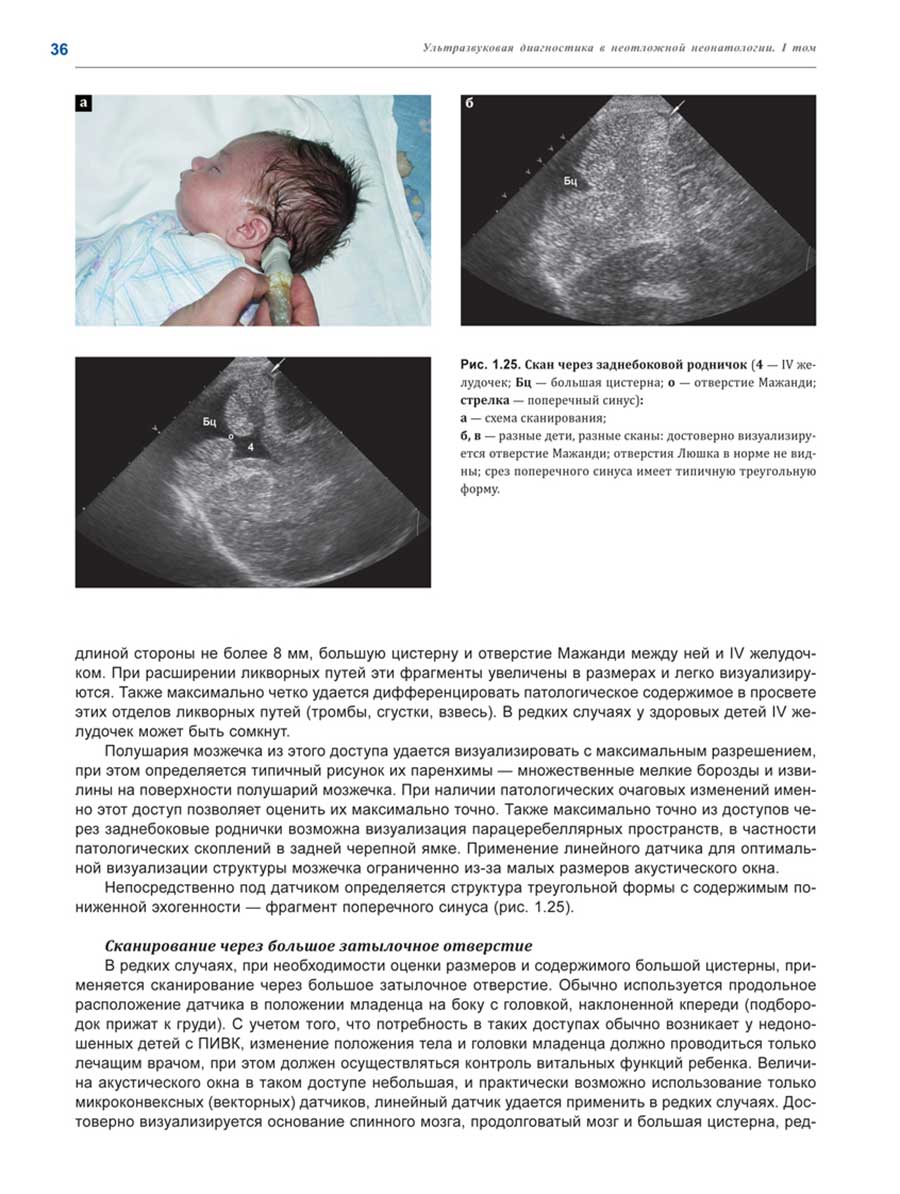
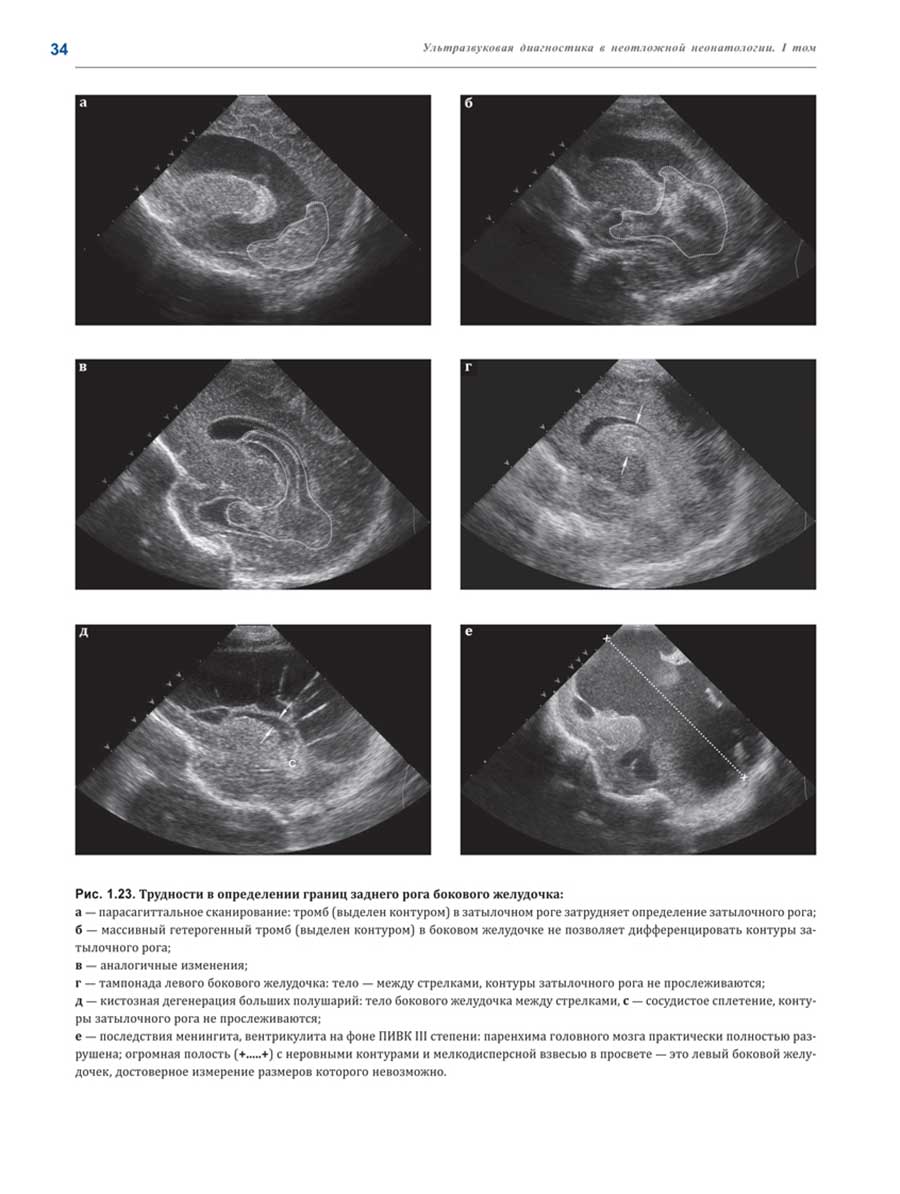
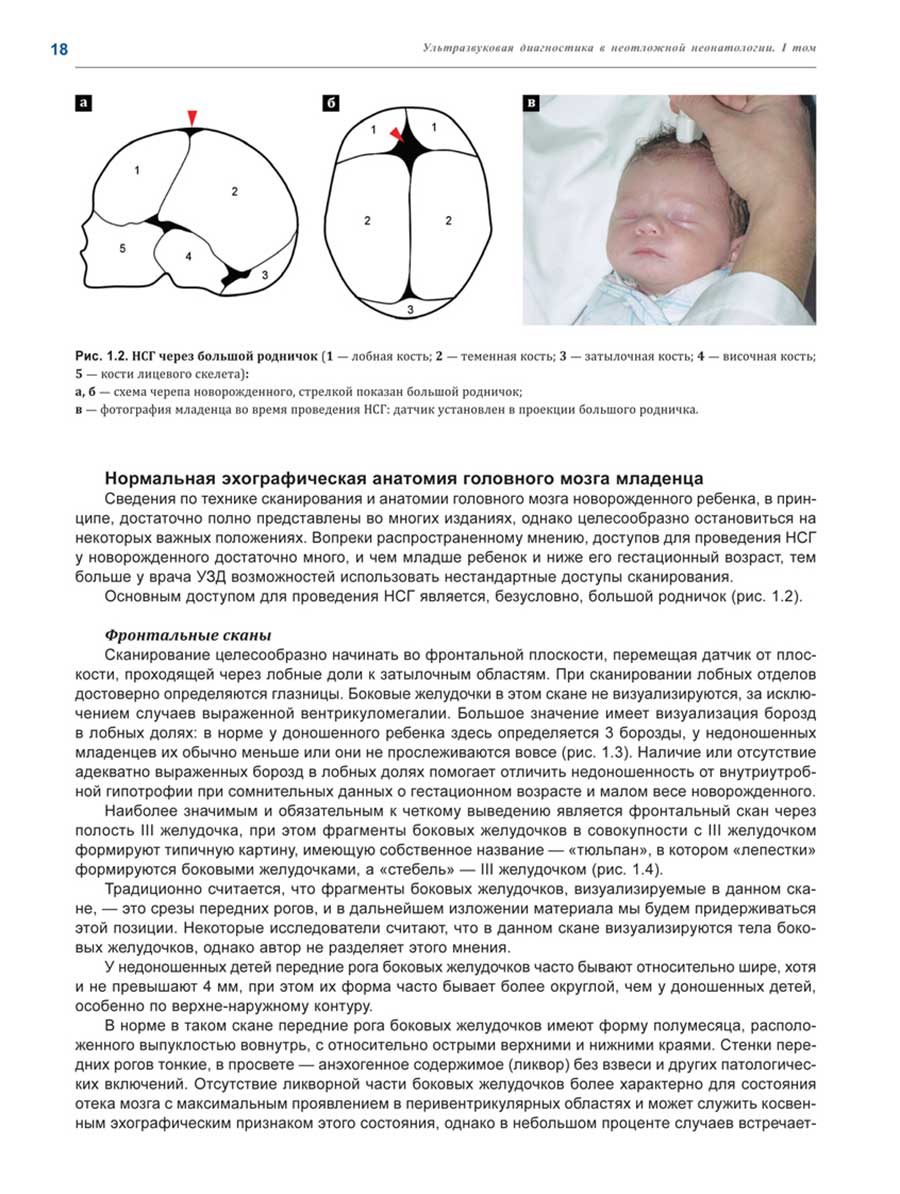
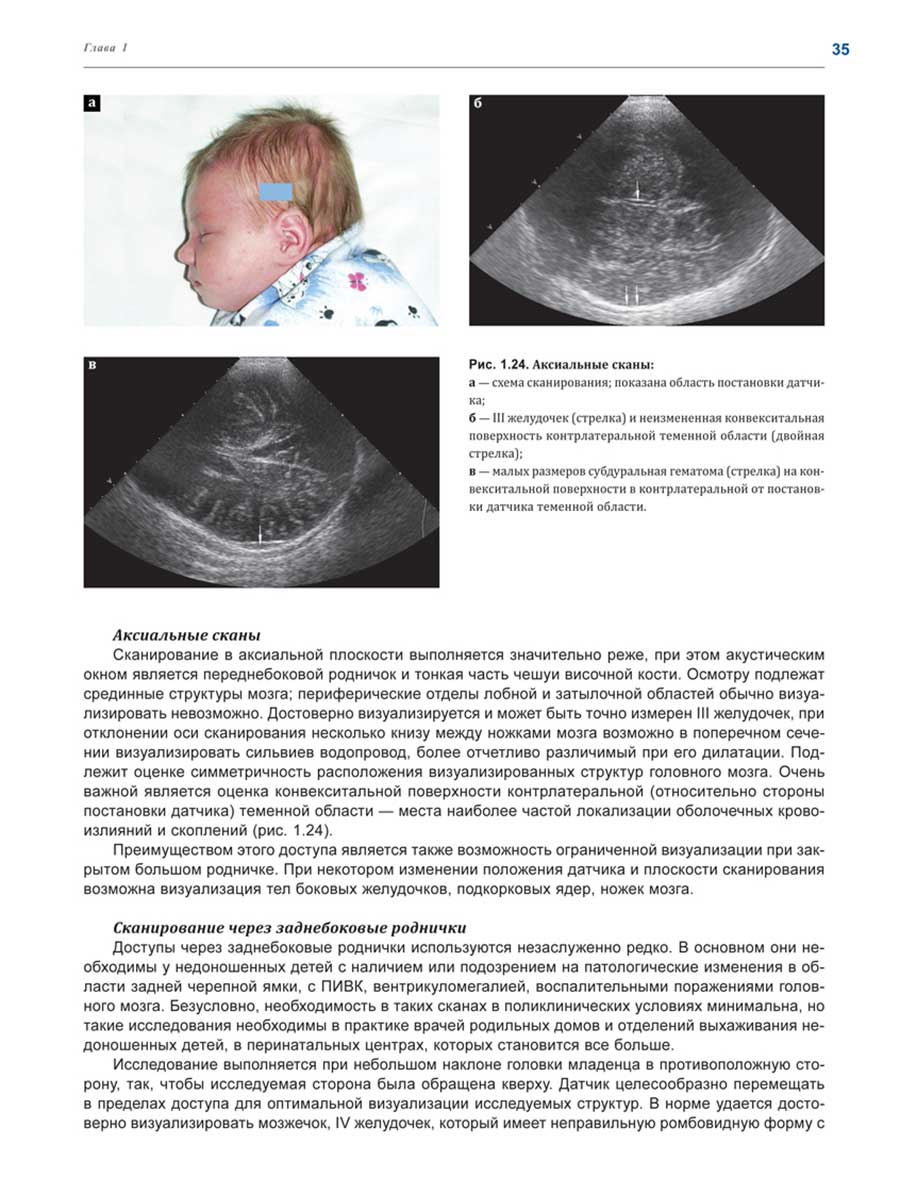
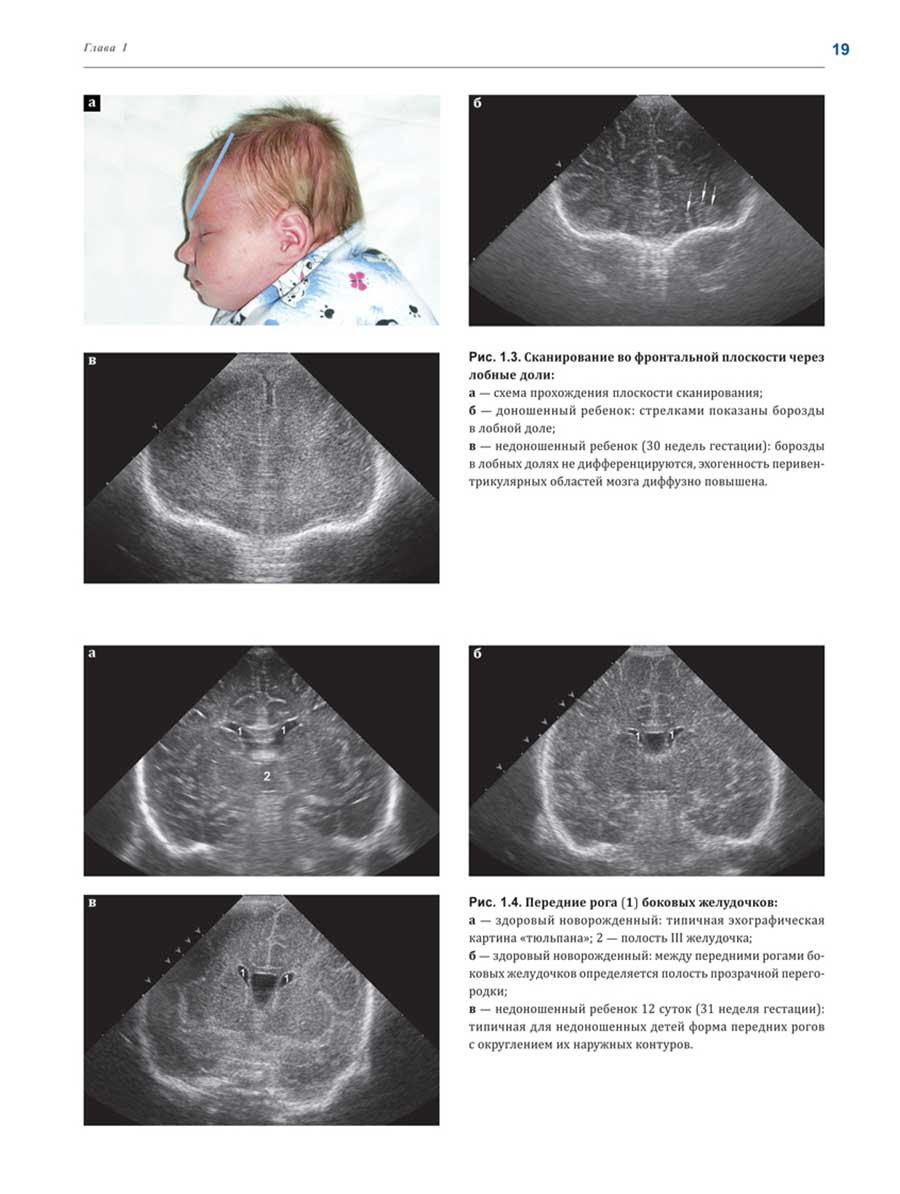
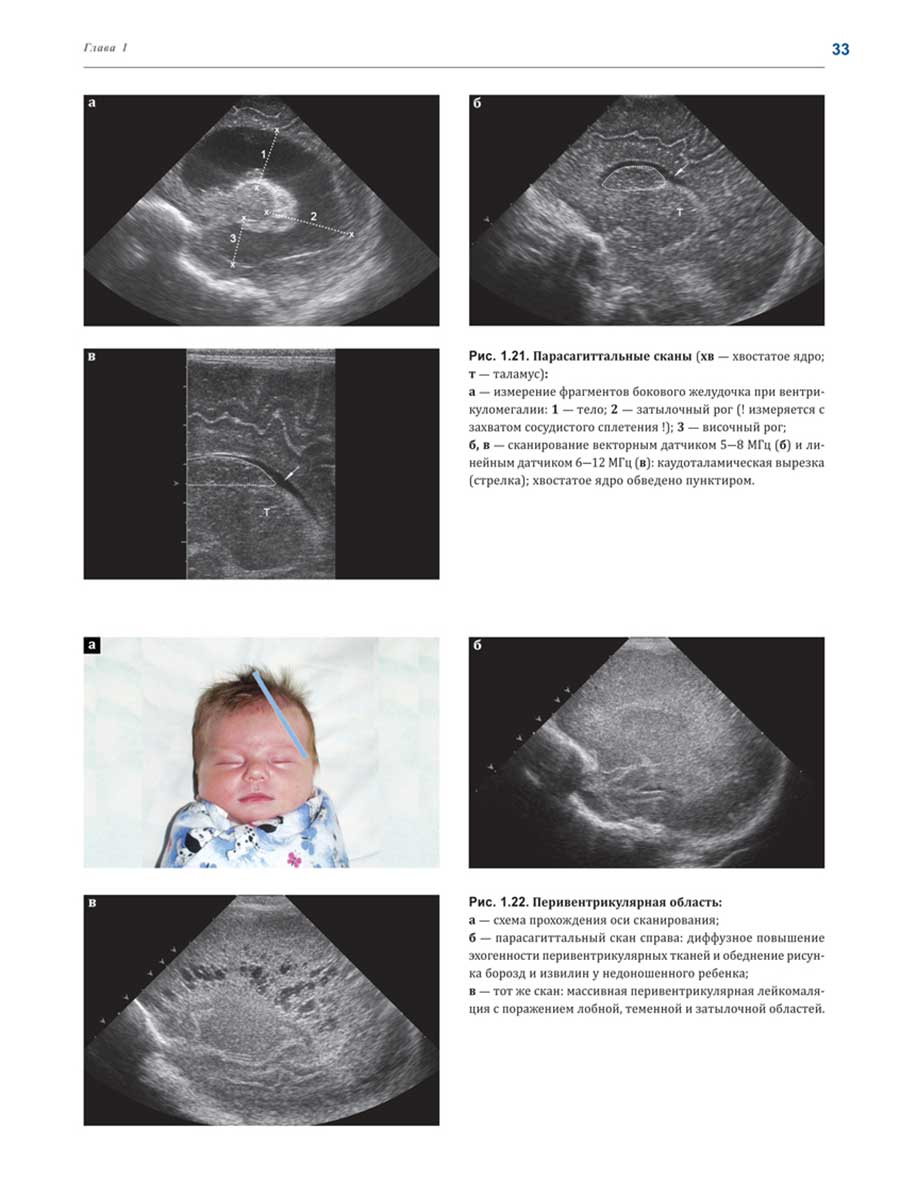
Глубокоуважаемые коллеги!
Представляемое вашему вниманию руководство создано автором на основе многолетнего личного опыта проведения ультразвуковых исследований (УЗИ) новорожденным младенцам с самыми разными заболеваниями. Больница святого Владимира города Москвы, являющаяся клинической базой для данного руководства, обладает уникальным опытом лечения и выхаживания младенцев, через ее отделение хирургии новорожденных ежегодно проходит около 800, а патологии новорожденных — более 1000 младенцев с поражениями различных органов и систем. Всем младенцам, поступившим в наш стационар, в обязательном порядке выполняется УЗИ; по показаниям, когда патологический процесс следует оценивать в динамике, — многократно. Соответственно, автор имеет все основания считать свой опыт более чем достаточным как для представления собственного материала, так и для формулирования некоторых методических положений.
В некоторой степени это издание можно считать дополнением к изданному в 2010 году руководству «Ультразвуковая диагностика в неотложной детской практике». Построенное в основном по тому же принципу, издание посвящено нозологическим формам, которые не были представлены ранее, — заболеваниям новорожденных детей. Строго говоря, материал, представленный в настоящем издании, несколько обширнее, поскольку некоторые врожденные заболевания, традиционно рассматриваемые именно в рамках неонатологии, чаще манифестируют несколько позже собственно неонатального периода. Кроме того, наиболее тяжелые заболевания новорожденных продолжаются в течение более длительного промежутка времени, нежели сам неонатальный период, и лечение таких пациентов традиционно осуществляется в отделениях хирургии и патологии новорожденных. Помимо этого, необходимо учитывать и такой уникальный контингент пациентов, как глубоко и экстремально недоношенные дети, лечение которых продолжается месяцами. Таким образом, представленный материал охватывает примерно первые 3 месяца постнатальной жизни пациентов.
Нельзя не отметить и некоторую условность понятия «неотложные заболевания», особенно применительно к новорожденным. Строго говоря, в этом возрасте все заболевания — неотложные, поскольку прогнозировать их течение и исход чрезвычайно сложно, ответственность за своевременную и точную диагностику очень высока, а лечебные мероприятия в большинстве случаев носят именно неотложный характер. Таким образом, практически все аспекты ультразвуковой диагностики в неонатологии можно считать условно «неотложными», при этом особое место занимает ультразвуковая диагностика в неотложной хирургии и реаниматологии новорожденных, когда экстренность и тяжесть заболевания/состояния ребенка обусловливает существенные особенности выполнения исследования.
Неинвазивность и быстрота выполнения УЗИ в совокупности с высокой информативностью сделали этот метод ведущим в диагностике большинства заболеваний у младенцев. Уникальные возможности эхографии, обусловленные анатомическими особенностями младенцев (незавершенное костеобразование) позволяют визуализировать те области, которые у детей других возрастных групп просто не доступны ультразвуковой визуализации. В первую очередь это относится к внутричерепным структурам и к тазобедренним суставам, в лучевой визуализации которых ультразвуковое исследование занимает основную позицию. УЗИ внутренних органов у новорожденных также принципиально отличается от такового у детей старшего возраста: из-за малых размеров тела новорожденного возможно использование высокочастотных датчиков с получением изображения такого качества, которое просто недостижимо в других возрастных группах. Соответственно, точность эхографической визуализации (в том числе и оценка органной гемодинамики) в неонатальной практике несопоставимо выше, чем у пациентов другого возраста.
Ограничений по частоте и кратности проведения УЗИ, в отличие от других лучевых методов, в неонатальной практике нет, соответственно, именно с помощью УЗИ возможно динамическое наблюдение за течением патологического процесса, что в ряде случаев позволяет совершенно по-новому посмотреть на формирование определенных заболеваний, последствия которых будут сопровождать ребенка всю его жизнь. Представленные во многих разделах руководства результаты динамического наблюдения за пациентами на протяжении нескольких дней, недель, месяцев достаточно красноречиво свидетельствуют как о сложности первоначального прогнозирования течения заболеваний, так и о диагностических возможностях метода в самых разных ситуациях.
Большинство представленных в руководстве нозологических форм иллюстрировано не только эхограммами, но и рентгеновскими изображениями, прижизненными и интраоперационными фотографиями. Сопоставление результатов различных лучевых методов исследования с макроморфологическими изменениями способствует более четкому представлению сути патологии, что особенно важно для начинающих специалистов.
Эхокардиография, как совершенно самостоятельный раздел ультразвуковой диагностики, в рамках данного руководства представлена не будет, однако те исследования сердца, которые могут быть выполнены врачами общей практики УЗИ, будут показаны максимально подробно.
Е. Б. Ольхова
Введение из книги "Ультразвуковая диагностика в неотложной неонатологии"
Введение
Новорожденным выполняется огромное количество УЗИ, и явный прогресс ультразвуковой диагностики (УЗД) — в совокупности с прогрессом в лечении новорожденных вообще — в последние десятилетия несомненен. В то же время каждый конкретный случай неверного заключения УЗИ приводит к дискредитации метода, что весьма болезненно как для врача, допустившего ошибку, так и для медицинского учреждения в целом. Абсолютно исключить диагностические ошибки, конечно, невозможно, и любой разумный человек это понимает. Однако в нашей власти постараться минимизировать количество ошибок и их влияние на тактику ведения пациентов; сделать так, чтобы и врачи УЗД, и их коллеги-клиницисты точно знали пределы диагностической информативности метода и не приписывали ему роли «истины в последней инстанции». Автор не сомневается в том, что подавляющее большинство читателей уже имеют достаточный личный опыт работы если не с новорожденными, то хотя бы с детьми других возрастных групп, поэтому воздержится от повторения общеизвестных истин. Тем не менее, некоторые, в принципе, очевидные моменты будут подчеркнуты и систематизированы, что позволит более последовательно и конкретно излагать собственный материал. Также автор считает целесообразным подробно остановиться на некоторых редких заболеваниях и состояниях, дополнив их расширенным обзором литературных данных.
Остановлюсь на некоторых общих вопросах, определяющих особенности проведения УЗИ в не-отложной неонатологии. К ним можно отнести следующие:
• отсутствие анамнеза жизни как такового. Ребенок только родился, и на момент выполнения УЗИ (обращения к врачу) в лучшем случае имеются сведения о его «акушерском» анамнезе, но о его собственной жизни обычно известно крайне мало просто в силу возраста пациента. Т. е., на момент осмотра младенца, особенно первых часов/дней жизни, мы вообще можем не располагать достоверной информацией о его состоянии, о том, какие еще есть заболевания, и вообще, жизнеспособен ли ребенок или мы имеем дело сразу с терминальным проявлением патологии;
• отсутствие анамнеза заболевания. Обычно на момент осмотра имеются только самые общие сведения о причине обращения в стационар (поликлинику), но о динамике патологического процесса, собственно течении заболевания сведений практически нет опять-таки в силу возраста пациента;
• отсутствие жалоб со стороны пациента. Естественное положение дел для периода новорожденности — когда все зависит только от внимания окружающих людей: медперсонала в роддоме, родителей и близких, если заболевание развивается после выписки младенца домой. То есть на момент осмотра врач УЗИ располагает только косвенной информацией о заболевании, ему может быть известно лишь то, что заметили окружающие, но отнюдь не собственные ощущения или жалобы пациента, а всем нам хорошо известно, что внешние проявления болезни совсем не всегда напрямую отражают истинное положение вещей;
• неспецифичность внешних проявлений заболеваний в периоде новорожденности (это положение напрямую связано с предыдущим). Почти во всех случаях младенец реагирует на патологический процесс вялостью с периодическими эпизодами возбуждения, отказом от еды и срыгиваниями (рвотой), часто — задержкой стула. Соответственно, за столь общими проявлениями заболевания может скрываться какая угодно патология;
• быстрота течения патологических процессов. Эта типичная для периода новорожденности особенность обусловливает очень быструю как морфологическую, так и эхографическую динамику заболевания: в течение нескольких суток (часов) эхографическая картина может разительно меняться и «вчерашние» данные ни в коей мере не будут отражать сегодняшнее положение вещей;
• склонность к генерализации патологических процессов. Также хорошо известна в неонатальной медицине ситуация, когда на патологический процесс, изначально развивающийся в каком-то одном месте (органе), реагирует весь организм младенца с развитием тяжелых полиорганных изменений.
Соответственно перечисленным особенностям физиологии и патологии периода новорожденности, можно сформулировать и особенности выполнения УЗИ в данной группе детей. Безусловно, эти рекомендации носят общий характер и выполнение их во многом зависит от возможностей каждого конкретного лечебного учреждения. Тем не менее придерживаться их стоит, особенно когда речь идет об острой или неясной ситуации:
• ультразвуковое обследование новорожденного, поступившего в стационар, должно выполняться по возможности безотлагательно. Если имеется подозрение на неотложную хирургическую патологию — сразу после поступления (в дневное время), при более или менее «плановой» ситуации — в ближайшие дни;
• объем ультразвукового обследования младенцев, поступивших в стационар, достаточно велик: нейросонография и все доступные визуализации органы брюшной полости, забрюшинного пространства и малого таза. Новорожденным реанимационного уровня тяжести целесообразно оценить церебральную и ренальную гемодинамику, наличие жидкости в плевральных полостях и полости перикарда;
• исследование новорожденным, находящимся в тяжелом состоянии, необходимо проводить в присутствии лечащего врача (микропедиатра, хирурга, реаниматолога), который, во-первых, контролирует состояние ребенка во время исследования, а во-вторых, сразу получает предварительный результат исследования в устной форме и может выполнять дальнейшие лечебно-диагностические мероприятия, не дожидаясь получения письменного заключения. Только лечащий врач, присутствующий при проведении УЗИ, имеет право снимать или сдвигать повязки, находящиеся на теле младенца, если они мешают проведению УЗИ, а также изменять положение тела младенца, находящегося в очень тяжелом состоянии (переворачивать на бок, наклонять головку и пр.), поскольку это может ухудшить состояние ребенка;
• при проведении УЗИ тельце младенца обнажается минимально: открывается только тот участок поверхности тела, на котором располагается датчик в настоящий момент. Это позволяет избежать переохлаждения новорожденного. Механизмы для подогрева геля, безусловно, могут и должны применяться, но до настоящего времени они не получили широкого распространения в силу дороговизны и некоторых других технических неудобств;
• если проводится осмотр относительно «спокойного» контингента пациентов, т. е. нет необходимости в проведении УЗИ в экстренном режиме, исследование целесообразно выполнять ребенку после еды: накормленные младенцы спят или спокойно бодрствуют, не сопротивляясь проведению УЗИ. В то же время следует помнить, что компрессия передней брюшной стенки и/или изменение положения тела ребенка (поворот на бок или на живот) могут вызвать рвоту/срыгивания даже у относительно нетяжелых новорожденных;
• если УЗИ выполняется относительно «благополучному» младенцу, то для его более спокойного поведения можно (и нужно) использовать соску-пустышку. Также можно предложить ребенку питье или молоко (из бутылочки или дать грудь матери, при этом она должна размещаться с противоположной от врача стороны кушетки, на которой находится младенец, обычно стоя на коленях или сидя на низкой скамейке). Попытки успокоить новорожденного погремушками обычно, во-первых, безуспешны, поскольку ребенок просто слишком мал, чтобы заинтересоваться видом или звучанием игрушки, а во-вторых, отвлекают врача от выполнения исследования (яркое, мелькающее по периферии поля зрения пятно мешает концентрироваться на изображении монитора аппарата УЗД);
• в подавляющем большинстве случаев специальной подготовки новорожденных к проведению УЗИ не требуется. Исключение составляют дети с подозрением на гепатобилиарную патологию (в первую очередь все варианты желтух), когда исследование должно проводиться строго натощак (пропуск одного кормления). Естественно, младенцы не способны на сознательную задержку микции, поэтому во многих случаях УЗИ почек проводится в условиях опорожненного мочевого пузыря. В экстренных случаях, когда необходимо немедленное получение определенной информации, в условиях отделений стационара может быть выполнена катетеризация мочевого пузыря и его наполнение по катетеру стерильным физиологическим раствором в объеме разовой микции;
• в случае выполнения УЗИ реанимационному контингенту больных, в том числе младенцам, находящимся на ИВЛ, исследование проводится без перемещения ребенка из кювеза. Обычно приходится ограничиваться осмотром младенца в положении на спине, впрочем при необходимости положение тела ребенка может быть изменено: выполнять эту манипуляцию должен лечащий врач (реаниматолог), присутствующий на УЗИ. Еще раз необходимо подчеркнуть, что при осмотре тяжелых пациентов лечащий врач ребенка должен присутствовать при УЗИ: дело в том, что врач УЗД просто не смотрит на пациента во время осмотра, он смотрит на экран монитора и может не заметить ухудшение состояния младенца (остановку дыхания, рвоту и пр.).
Обсуждая вопрос о проведении УЗИ тяжелому контингенту новорожденных, неизбежно приходится затронуть и такой аспект, как собственно организация ультразвуковой службы применительно к обеспечению реанимационного контингента пациентов. В последние годы широкое распространение метода эхографии наряду с постоянно улучшающимся техническим оснащением лечебных учреждений определило безусловный и принципиальный прогресс в диагностике большинства заболеваний новорожденных. Вместе с тем встречаются случаи необоснованного использования как собственно ультразвуковой техники, так и метода и, как следствие, неоптимальных результатов исследования. Так, приходится сталкиваться с настойчиво высказываемым мнением о необходимости осмотра младенцев строго «на месте» с использованием портативной аппаратуры. Категорически не согласна с таким мнением. Осмотр новорожденных, тем более реанимационного уровня тяжести, должен осуществляться на наилучших по техническим характеристикам аппаратах, в то время как переносные почти всегда значительно уступают стационарным машинам.
Подумайте, ведь никому не приходит в голову требовать, чтобы к кроватке новорожденного «подкатили» компьютерный томограф. Если есть жесткие показания к выполнению компьютерной томографии (КТ), пациент будет доставлен в кабинет КТ. Аналогично обстоит дело и с магнитно-резонансной томографией. На фоне этих «тяжелых» методов УЗИ выглядит «легким», принципиальная возможность перемещения аппаратуры на фоне нежелания врачей-клиницистов транспортировать тяжелого пациента создает предпосылки для настойчивых требований осмотров на месте, одновременно необоснованно расширяются показания к исследованию. Действительно, отчего бы не выполнить УЗИ, если исследование вроде бы безвредно. Наверняка все практикующие врачи ультразвуковой диагностики сталкивались с подобными ситуациями.
Вообще, сама по себе эксплуатация переносной аппаратуры имеет ряд серьезных технических особенностей, которые мало известны лицам, не работавшим на такой аппаратуре. Как это ни парадоксально, многие всерьез полагают, что для маленького ребенка нужен и маленький ультразвуковой аппарат, видимо, по аналогии с маленькой кроваткой, маленьким скальпелем или маленьким зондом. Эта абсурдная, с точки зрения врача УЗД, мысль достаточно широко распространена в некомпетентных кругах. У маленького аппарата есть только одно преимущество: его может поднять и перенести с места на место один человек — т. е. аппарат является портативным. С ним можно без труда сесть в самолет, в поезд, приехать в отдаленный регион и обследовать местное население, даже если там вообще нет электричества: аккумулятора хватит на несколько часов. Все остальное — скорее недостатки, вызванные именно миниатюрными размерами. Во- первых, одномоментно имеется только 1 функционирующий датчик (у портативного аппарата 1 рабочий порт). Если при проведении УЗИ вам необходимо сменить датчик, это требует времени, часто — переворачивания аппарата (в зависимости от размещения гнезда датчика) и пр. Во-вторых, у портативного аппарата небольшие размеры экрана: зрительная нагрузка врача УЗД значительно возрастает. В принципе, современный портативный аппарат можно соединить с большим монитором, но тогда утрачивается портативность. Разрешающая возможность современных портативных аппаратов все же ниже, чем у их стационарных аналогов. Особенно это относится к допплеровским технологиям: если эхоКГ выполнить можно, то оценить кровоток в паренхиматозных органах у новорожденных с частотой сердечных сокращений около 150 и выше практически невозможно. Имеются и определенные сложности настройки изображения: в некоторых видах портативных приборов часть управляющих клавиш размещена рядом с монитором, т. е. вынесена на «крышку ноутбука», которым по своей конфигурации является прибор. Управление этими кнопками приводит к шевелению (покачиванию) экрана. Управляющие кнопки часто весьма мелкие, что также затрудняет их быстрое использование.
В большинстве даже самых современных моделей нет подсветки экрана, что при работе в затемненном помещении весьма затрудняет управление прибором: мелкие клавиши просто не видны при сумеречном освещении. Да и вообще, прибор надо куда-то поставить, т. е. около кроватки (кювеза) ребенка должен быть столик для размещения прибора, что не всегда соответствует планировке палаты. Есть и многие другие аспекты работы с переносной техникой, ограничивающие ее диагностические возможности. На сегодняшний день можно сказать, что переносная техника удобна, когда нет необходимости ее тонкой настройки (т. е. включил аппарат — и смотри) и необходимо получить лишь достаточно общее представление о зоне обследования (есть выпот в плевральной полости — нет выпота в плевральной полости, есть дилатация собирательной системы почки — нет дилатации). Также переносная техника может применяться в ситуациях абсолютной нетранспортабельности пациента, к которой практически можно отнести только агональное состояние. Правда, здесь следует помнить, что полученная информация будет в определенной мере приблизительной. В остальных случаях (ИВЛ, инфузионная терапия) ничто не мешает транспортировать пациента в кабинет УЗД для максимально тщательного осмотра на стационарной технике. Малые размеры и вес пациента только облегчают его транспортировку.
В самые последние годы, правда, появились переносные аппараты с достаточно большими размерами экрана и техническими возможностями, близкими к возможностям самых лучших аппаратов премиум-класса. Однако стоимость таких аппаратов также приближается к стоимости стационарных аппаратов премиум класса, и особенности работы «на месте» все равно остаются теми же.
Конечно, было бы оптимальным расположение аппарата экспертного класса непосредственно в отделении реанимации новорожденных: если там постоянно находится хотя бы 10—12 детей, это уже будет экономически оправданно. Тогда проблема транспортировки пациента технически не представляла бы собой значительных сложностей. Однако в настоящее время о таком обеспечении можно только мечтать. Имеющиеся в некоторых отделениях реанимации стационарные аппараты обычно являются приборами весьма среднего уровня, и полноценный осмотр на них реанимационного контингента новорожденных также является весьма приблизительным.
Необходимо отметить и еще один аспект проблемы. Если ребенок подается на осмотр в отделение УЗД, то имеется возможность немедленной его консультации заведующим отделением, немедленного сбора консилиума и пр. Если же осмотр проводится «на месте», то врач, выполняющий исследование, лишен возможности помощи со стороны своих коллег и остается один на один с тяжелой диагностической ситуацией. Это неправильно, особенно когда речь идет о наиболее тяжелых пациентах. Конечно, можно и всем отделением отправиться «на место» для проведения консилиума прямо в реанимационной палате, но это в значительно степени нарушает работу как отделения УЗД, так и других заинтересованных подразделений и возможно только в исключительных случаях.
В нашем стационаре работа организована так: все новорожденные транспортируются в отделение УЗД, где и проводится осмотр на наиболее качественных аппаратах (только экспертного и премиум классов). Имеющаяся портативная техника находится в распоряжении реаниматологов и хирургов. Реаниматологи самостоятельно в любое время суток могут выполнить примитивные варианты обследований, обычно проводится диагностика гидроторакса и гидроперикарда. Настойка аппарата практически не производится, исследование выполняется одним датчиком. Потребность в таких исследованиях на самом деле невелика. В исключительно редких случаях, когда ребенок совершенно нетранспортабелен, УЗИ на месте на портативной технике выполняется наиболее опытными врачами отделения УЗД с обязательном указанием в протоколе исследования условий проведения УЗИ. В вечернее и ночное время (наш стационар располагает круглосуточной службой УЗД) дежурный врач при необходимости осматривает реанимационный контингент новорожденных на месте, отмечая в протоколе все технические особенности проведения исследования. При необходимости на следующий день принимается решение о повторном УЗИ.
Хирурги используют портативную технику и в операционных, когда выполняют подконтрольные манипуляции. Применительно к новорожденным — обычно пункции и дренирование лоханок, пара- нефральных затеков. Перед интраоперационным УЗИ младенцам всегда выполняется исследование на стационарном аппарате с получением максимально информативных сканов и разметкой кожи ребенка в месте предполагаемого вмешательства. Интраоперационные УЗИ, в зависимости от ситуации, выполняются либо хирургами, либо врачом УЗД, что предпочтительно, когда речь идет о новорожденном. Малые размеры тела ребенка определяют значительную смещаемость внутренних органов при компрессии, при введении иглы и пр. Часто приходится прибегать к дополнительной помощи ассистента для фиксации тела ребенка в определенном положении. В таких условиях освобождение хирурга от необходимости держать датчик весьма кстати. Кроме того, врач УЗД всегда может лучше настроить аппарат и добиться более качественного изображения. В нашем стационаре интраоперационные УЗИ выполняют наиболее подготовленные и опытные сотрудники.
Естественно, при осмотре наиболее тяжелого, неотложного контингента новорожденных возникает вопрос об объеме исследования.
Еще раз отмечу, что необходимый объем УЗИ значительно превышает определенные и принятые в качестве обязательных к исполнению в государственных медицинских учреждениях медико-экономические стандарты (МЭС). Дело в том, что объем УЗИ в МЭС определяется в зависимости от диагноза. Это логично. Тогда, когда диагноз есть. Младенец же в подавляющем большинстве случаев поступает в стационар без диагноза, его только предстоит поставить. Или есть предварительный, направительный диагноз, который может не иметь ничего общего с реальным положением дел. С одной стороны, это нормально: для того и поступил ребенок в стационар, чтобы выяснить, в чем проблема. Но с другой стороны, объем исследований, который необходимо выполнить, значительно шире, нежели предусмотренный в рамках окончательного диагноза. Например: банальная ситуация, поступление младенца с жалобами на срыгивания и рвоту. Это может быть связано и с церебральными проблемами (нужна нейросонография (НСГ), желательно с оценкой церебрального кровотока), и с патологией собственно желудочно-кишечного тракта, билиарной системы, (нужны, соответственно, осмотры этих областей), и с заболеваниями почек (показано УЗИ почек и мочевого пузыря). А в результате структурной патологии можем вообще не найти, окажется недостаточность кардии, которую диагностируют при эндоскопическом исследовании. При этом по диагнозу «недостаточность кардии» в МЭС включено только УЗИ гепатопанкреатобилиарной системы. И все. Все остальное мы делали «зря», работали вхолостую. Или вообще, окажется перекрут кисты яичника, при которой ни НСГ, ни УЗИ органов брюшной полости и почек не входят в МЭС. Многих детей приходится смотреть неоднократно, что также не входит в рамки существующих стандартов. У наиболее тяжелого контингента новорожденных часто имеются полиорганные изменения и нарушения, также требующие постоянного ультразвукового мониторинга и не укладывающиеся ни в какие МЭС.
Правда, есть еще такое понятие, как «скрининг»: все новорожденные, поступившие в стационар, должны быть подвергнуты УЗИ в объеме нейросонографии и УЗИ внутренних органов. Правда, приказ этот зачастую не выполняется, а все «скриннинговое» финансирование остается либо в роддомах, либо в поликлиниках (УЗИ теперь включено в родовой сертификат, правда в другом объеме).
Реальных путей преодоления этого противоречия, до тех пор пока учет работы стационара будет проводиться по имеющимся сейчас МЭС, не существует.
Немного лучше обстоит дело на поликлиническом этапе: более четко определен объем исследования, который должен быть выполнен ребенку. Но на этапе поликлиники катастрофически не хватает как физических лиц, так и финансирования (ставок врачей УЗИ) для обеспечения реальной потребности населения в обследовании.
Рассуждая об организации ультразвуковой диагностической службы применительно к новорожденным, нельзя не коснуться возможностей и ограничений пренатальной диагностики, которая теперь стала практически неотъемлемой частью ведения беременности. Несмотря на постоянное совершенствование как техники, так и тактики обследования, надо четко понимать, что 100%-ной точности антенатальной УЗД не будет никогда, хотя бы в силу различного функционирования органов и систем у плода и новорожденного. Взять, к примеру, мочевыделительную систему. Плод начинает мочиться очень рано (по некоторым данным — уже с 11-й недели гестации), но мочи он выделяет совсем немного. После рождения почки младенца начинают функционировать значительно активнее, и к 10-м суткам диурез может составлять 600—700 мл. Соответственно, именно в этом возрасте могут эхографически проявиться обструктивные уропатии, которые просто не имели функционального значения при малом объеме выделяемой мочи. Становится понятным, что абсолютно точной антенатальная диагностика быть не может и результаты антенатального УЗИ просто не могут в абсолютной степени совпадать с постнатальными потому, что мы просто имеет дело с двумя совершенно разными объектами исследования: плодом и новорожденным. И это относится не только к системе мочевыделения. Функционирование практически всех жизненно важных систем до и после рождения существенно отличается и выявленные (или не выявленные) до рождения ребенка аномалии не всегда бывают подтверждены после рождения. Безусловно, каждый раз, когда после рождения младенца выявляются аномалии развития (особенно тяжелые), не диагностированные до родов, родители малыша бывают шокированы этим известием и не понимают, почему такое произошло.
Особенно драматичными бывают ситуации, когда будущая мама во врем беременности наблюдалась в престижных клиниках и ей неоднократно выполнялось УЗИ, тем более с модной в последние годы трехмерной реконструкцией. Закономерное возмущение родителей следует нейтрализовать спокойно, но настойчиво, доступно объяснив им, почему порок их ребенка было невозможно дифференцировать антенатально.
Помимо физиологических особенностей есть и проблемы чисто технического плана. Плод расположен относительно глубоко от поверхности передней брюшной стенки матери, через которую проводится сканирование. То есть органы плода, и без того совсем маленькие, расположены на значительном удалении от акустического доступа, и разглядеть какую-либо структурную аномалию возможно только в случае, если она достаточно выраженная. Даже непосредственно перед родами точность антенатальной УЗД весьма далека от абсолютной. В частности, неоднократно приходилось сталкиваться с ситуациями, когда антенатально при УЗИ описываются две нормально сформированные почки, а после рождения у младенца выявляется единственная почка. Закономерное недоумение и негодование родителей понять можно, особенно если УЗИ проводилось незадолго до родов. А что произошло? Скорее всего, имел место хорошо знакомый синдром «псевдопочки», когда за почку был принят конгломерат кишечных петель.
Есть и еще один аспект проблемы. В современных условиях плод считается жизнеспособным уже после 22 недель гестации, когда его вес составляет хотя бы 500 граммов (а то и меньше). В то же время большинство аномалий, включая грубые аномалии развития головного мозга, более или менее достоверно визуализируются (не только на УЗИ, но и на МРТ, которое используется как экспертный метод в наиболее сложных случаях) после 24 недель гестации. Если раньше у врачей еще было время на динамическое наблюдение, на коллегиальное принятие решения о целесообразности сохранения беременности, то теперь его практически нет. Получается, что пренатальная диагностика вообще в некоторой степени теряет смысл.
Так как же относиться к результатам антенатального УЗИ? Безусловно, с большим вниманием. Если антенатально было высказано предположение о наличии у плода какой-либо аномалии развития, новорожденному следует выполнить соответствующее дообследование в кратчайшие сроки после рождения, при необходимости перевести его в профильное отделение. Однако, если антенатально никаких отклонений выявлено не было, это не может служить гарантией отсутствия аномалий и ни в коей мере не исключает постнатального скрининга.
Какой объем и какие сроки постнатального эхографического скрининга можно считать оптимальными? Вопрос сложный, и во многом его решение зависит от возможностей конкретного лечебного учреждения. В идеальном варианте условно здорового младенца целесообразно обследовать в возрасте 4—6 недель и выполнить НСГ, УЗИ всех внутренних органов и УЗИ тазобедренных суставов. При отсутствии каких-либо структурных изменений и нормальном дальнейшем развитии младенца повторное УЗИ внутренних органов может быть рекомендовано в возрасте около 1 года.
Вопрос протоколирования результатов УЗИ был затронут в руководстве по УЗД при неотложных состояниях у детей. У младенцев принципы протоколирования результатов УЗИ практически те же. Только следует заметить, что очень быстрая динамика патологических процессов с поражением многих органов требует максимально тщательной фиксации состояния всех визуализированных объектов на момент проведения УЗИ. В частности, целесообразно указывать размеры всех визуализируемых структур, особенно у младенцев в тяжелом состоянии или при неясном диагнозе.
Все главы руководства дополнены клиническими примерами, которые включают в себя эхограммы (а также прижизненные и интраоперационные фотографии, данные аутопсии, рентгенограммы) и протоколы исследования. Эти протоколы выполнены с использованием специальной программы протоколирования результатов УЗИ — как с использованием шаблонных формулировок для стандартных ситуаций, так и с нестандартными записями в редких и уникальных случаях. Автор будет рад, если эти формулировки понравятся читателям и они будут их использовать в своей дальнейшей работе.
Автор будет благодарен читателям за отзывы о руководстве и учтет замечания своих коллег в дальнейшей работе.
| Автор | Ольхова Е. Б. |
| ISBN | 978-5-900094-48-9 |
| Вес | 1.37 кг |
| Год | 2016 |